
С какой периодичностью можно сдавать кровь на донорство мужчинам и женщинам
Донорская кровь спасла миллионы жизней, её роль в медицинской практике неоценима. Врачи всего мира продолжают использовать методы переливания с целью лечения людей. Но, несмотря на постоянную потребность пополнения банка крови, быть донором может не каждый. Существует ряд ограничений, временных или постоянных, для людей, желающих внести свою лепту в спасение других.
Донорство – добровольная сдача крови или её компонентов людьми, которых называют донорами. Материал может использоваться в медицинских, научно-исследовательских, образовательных целях либо для переливания реципиенту, человеку, которому данная процедура необходима.
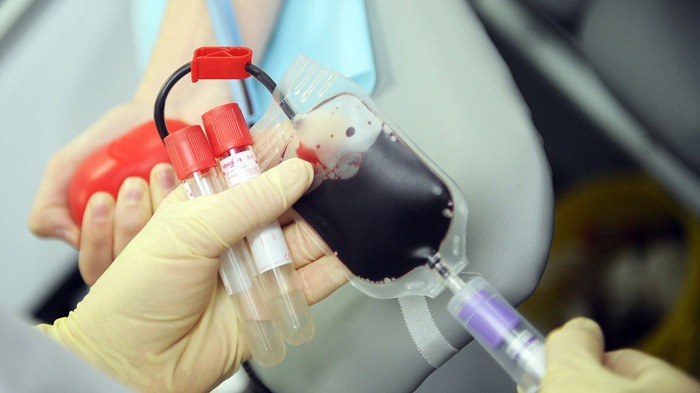
Желающие сдать свою кровь могут обратиться в донорский центр или станцию переливания крови и после прохождения , исследующих качество материала, пройти процедуру его забора. Донору, достигшему 18-летнего возраста, следует пройти медосмотр и принести справку от врача-терапевта о состоянии здоровья, результаты флюорографии, срок годности которой составляет один год. Для женщин требуется подтверждение от гинеколога. Перед процедурой доноры также заполняют анкету, где вписывают данные с личной информацией.
Непосредственно перед сдачей крови проводится контрольный осмотр терапевтом, который предполагает измерение артериального давления, температуры тела, пульса.
Показатели нормы для проведения процедуры забора крови:
В случае отклонений от принятых норм сдавать донорскую кровь не разрешается. Существует также ограничение по весовой категории донора, вес которого не должен составлять менее 50 кг. Перед процедурой противопоказано:
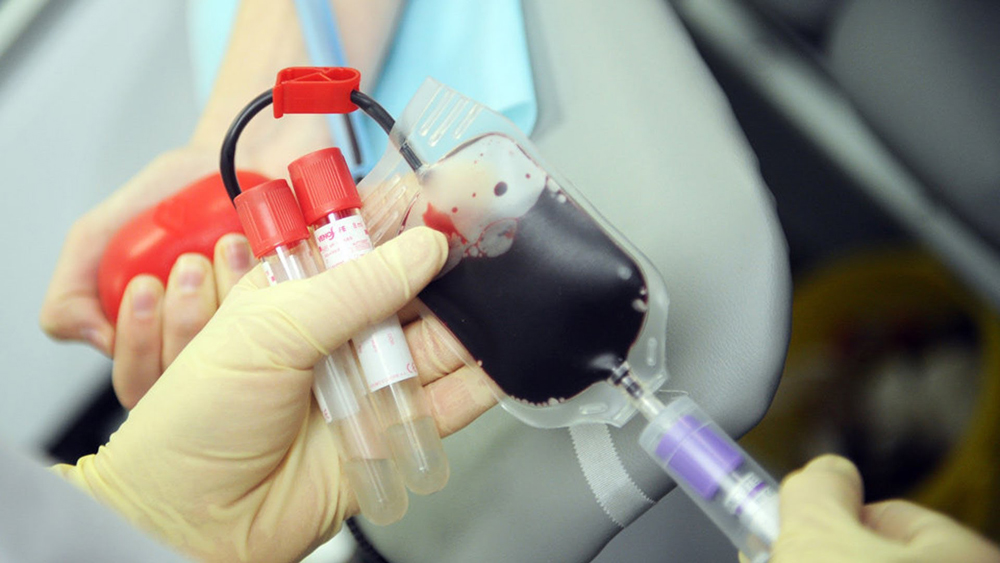
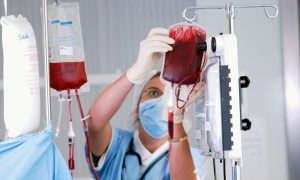
Человек сдаёт кровь исключительно на добровольных началах, а также при отсутствии медицинских противопоказаний к донорству. Материал забирают в количестве 450 мл. и 40 мл. для проведения дополнительных исследований.

Министерство здравоохранения прописало строгие правила, соблюдение которых требуется от всех и станций переливания. Нарушение инструкций может повлечь за собой опасные последствия, как для реципиента, так и для самого донора.
Правила, ограничивающие круг лиц, способных стать донорами, прописаны с целью безопасности людей, которым показано переливание, а также тех, кто предлагает свою помощь. Потеря того объёма жидкой соединительной ткани, который сдаётся по стандартам, безопасна для здорового человека, но при наличии заболеваний существует риск проявления обострений и осложнений. Не менее важно и качество донорского материала. Если в организме человека была выявлена инфекция, или ранее присутствовали болезни инфекционного характера, существует опасность их передачи вместе с кровью реципиенту. Ограничения могут действовать на постоянной или временной основе, в зависимости от вида недуга.
Донорская кровь не забирается при наличии таких заболеваний:
Заболевание связано с аутоиммунными, обменными нарушениями в организме и носит хронический характер. Псориаз – неинфекционная болезнь, и случаев передачи от одного человека к другому зафиксировано не было. По результатам научных исследований была прослежена генетическая взаимосвязь возникновения заболевания при способствующих его развитию факторах.
Несмотря на отсутствие возможности передачи недуга контактным способом, кровь больного псориазом не может послужить донорским материалом для другого человека. Хронический характер заболевания, сложность его лечения, классификация (недуг относят к аутоиммунным болезням из перечня противопоказаний) дали повод для включения больных в список, ограничивающий круг лиц, способных стать донорами.
Ранее люди, страдающие от псориаза, сдавали кровь с целью донорства, но с января 2012 года такие действия было решено прекратить. Связано это с тем, что заболевание по сей день считается , а проводимые исследования по выяснению его причин ведутся и поныне.
Забор донорского материала может спровоцировать или же другим образом отразиться на здоровье человека, ведь болезнь проявляется не только на коже, но и проникает во внутренние органы. Кроме того, неполная картина сведений о заболевании не даёт гарантий об абсолютной невозможности перенести недуг посредством переливания крови. Так что призывы «сдавай кровь, спаси жизнь» больных псориазом не касаются до момента получения учёными точных данных об источниках, в которых берёт начало болезнь.
https://www.youtube.com/watch?v=dggXW-kgAuw
Донорством называют процедуру добровольной сдачи крови, которую далее будут использовать в оказании помощи больным с сильными кровотечениями или потерей крови, при изготовлении лекарств и для других клинических целей.
Донорам проводят забор крови в довольно больших объемах, что может вызвать небольшое недомогание или слабость после проведения процедуры. Поэтому важно знать, как часто можно сдавать кровь донорам без негативных последствий.

Существуют четко оговоренные требования и правила для людей, которые приходят на донорство.
Прежде всего, каждый участник защищен законом, который предусматривает:
Также в законе оговорены условия, при которых возможна донация. Это полное медицинское освидетельствование на бесплатной основе с выявлением всех патологий, приема медикаментов, проведения анализа на ВИЧ-инфекцию, на гепатит, на определение группы крови. Кандидат проходит осмотр у лечащего врача, делает ЭКГ, собирает анамнез, сдает анализы крови из вены и пальца.
Женщинам необходимо пройти обследование у гинеколога, чтобы наличие беременности, а также анемии, указать дату окончания месячного цикла.
При условии, что все показатели в норме пациент может быть донором.
Существуют ограничения, при которых человек не может быть донором.
Прежде всего, это связано с наличием следующих заболеваний:
 Патологические и хронические заболевания ЖКТ;
Патологические и хронические заболевания ЖКТ;Существуют также определенные условия и правила, на которые кандидат должен обратить внимание.
Донация может быть проведена, если:
Перед сдачей крови важно правильно подготовиться к процедуре, выполняя все необходимые требования.
Именно это позволит избежать негативных моментов после проведения процедуры:
ВАЖНО: Рекомендуется проводить донацию до обеда. Только опытный донор может проводить донацию в послеобеденное время.
Периодичность сдачи донорами зависит от пола, от того, сдается ли человек плазму, цельную кровь или же только ее элементы. Повторная сдача цельной крови может проводиться через 2 месяца. При сдаче только компонентов должен пройти месяц.
Мужчинам можно сдавать кровь в год не более 5 раз, женщинам — 4. Это обязательное требование. Разработан специальный закон, который и определяет, сколько раз донору можно проводить процедуру на протяжении года. За этим ведется строгий контроль, чтобы не навредить здоровью человека.
Очень важно, с какой периодичностью проводится донация. Это необходимо учитывать, чтобы не нанести вред здоровью, дать время для полного восстановления состава и объема крови у человека. Сдать за один раз необходимо около 450 мл.
Объем может прийти в норму уже через 3 дня, а необходимое количество составляющих элементов восстанавливается более месяца. Повторная сдача зависит от вида донорства. Для повтора каждой процедуры разработаны свои правила. Поэтому важно, что именно сдают доноры.
Донацию цельной крови можно проводить женщинам раз в триместр. Мужчинам — 5 раз в течение года.
ВАЖНО: Только в том случае, если необходимо срочное переливание, донорскую кровь можно сдавать, если между предыдущей процедурой прошел максимум месяц.
Брать плазму можно не более раза в течение 7 дней. Максимальный объем в год не должен превышать 12 литров.
Сдача эритроцитов проводится не чаще 1 раза в 6 месяцев. Эритроциты полностью восстанавливаются после донорства уже через месяц, но нельзя проводить процедуру на протяжении 3 месяцев, если у человека брали забор цельной крови.
Тромбоциты могут сдавать опытные доноры раз в 14 дней.
Сдача лейкоцитов проводиться в том случае, если есть заказ этого состава для конкретного больного. Какое время повторно можно делать процедуру определяют только специалисты.
Этапы донации:

Донорство в целом безвредно для здоровья человека. Как и любая медицинская процедура она может иметь как плюсы, так и недостатки.
Плюсы:
Минусы:
Если правильно соблюдать все рекомендации, вероятность негативных последствий довольно низкая. Все неприятные симптомы проходят после 1-2 дней. За этот период происходит полное восстановление объема крови и всех необходимых элементов.
Точного ответа на такой вопрос, можно ли быть донором, если болел желтухой, специалисты дать не могут. Показания или противопоказания к донорству для человека, переболевшего гепатитом, определяются в индивидуальном порядке.
У человека, перенесшего гепатит А, изменяется картина крови. В крови пациента во время проведения лабораторных исследований выявляется специфический антиген HBs. Данный антиген находится в пассивной форме и не представляет никакой опасности для своего носителя. Однако он может нанести серьезный вред организму здорового человека, которому будет проводиться переливание.
Опасность заключается в том, что при попадании в организм реципиента, не болевшего гепатитом, антиген HBs может резко активизироваться, спровоцировав отмирание печеночных тканей, некротические процессы, сильное поражение печени и нарушение ее функционирования.
Медики убеждены, что проникание вируса в системный кроток с последующей его активизацией приводит к тому, что печень реципиента постепенно и необратимо отмирает. Поэтому в нашей стране перенесенный гепатит любой формы считается абсолютным противопоказанием к донорству.
Причем не имеет значения, насколько давно человек перенес гепатит. Часто возникают вопросы, можно ли быть донором, если в детстве болел желтухой? Отечественные специалисты утверждают, что вне зависимости от сроков давности заболевания, специфические антитела все равно выявляются в крови и выступают серьезным противопоказанием к донорству.
В европейских странах к гепатиту относятся более лояльно. Многие люди, перенесшие данное заболевание, получают шанс стать донором при отсутствии в крови специфических антител.

Можно ли быть донором если болел гепатитом В или С? Данное заболевание полностью излечить невозможно, оно часто протекает в скрытой, латентной форме, и человек, переболевший однажды, навсегда остается его носителем. Переливание крови такого донора может стать причиной массового инфицирования.
Что касается гепатита А, то данное заболевание требует длительного комплексного лечения и восстановления. Теоретически спустя несколько лет человек, окончательно победивший болезнь Боткина, может выступить в качестве донора.
Более того, в США и Европе люди, переболевшие желтухой более 5 лет назад, имеют возможность доказать свое право на занятие донорством в судебном порядке. Но кровь таких доноров подлежит особенно тщательным лабораторным исследованиям, направленным на выявление специфических антигенов, их количество, состояние и показатели активности.
Отечественные специалисты области здравоохранения убеждены, что гепатит А может быть замаскированной формой В и С. Поэтому кровь пациентов, болевших желтухой, не принимают, даже если она имеет очень редкую группу.
Кровь доноров, перенесших желтуху, практически не используется для прямых переливаний. Но ее часто используют для изготовления иммуноглобулина. Полученный биологический материал проходит выдержку, карантин, специально обрабатывается. Собираясь сдавать кровь, люди, переболевшие гепатитом, должны обращаться в те пункты, которые занимаются изготовлением плазмы.
Полученная кровяная плазма используется в дальнейшем для изготовления редких медикаментозных препаратов, которые также могут спасти многие жизни. Поэтому у человека, который болел желтухой, все же есть шанс совершить благородное дело. Нужно только полностью восстановиться (с момента заболевания должно пройти не менее 5–7 лет), а затем сдать все необходимые анализы, результаты которых покажут, может ли человек быть донором или нет.
Донорство со всех сторон полезная процедура. Во-первых, человек, сдающий кровь, «обновляет» свой организм. Во-вторых, пациент, нуждающийся в гемотрансфузии, получает шанс на выздоровление. Несмотря на это, существует множество противопоказаний, которые ограничивают распространенность данной процедуры. Среди них стоит выделить перенесенные и острые заболевания, в том числе инфекционного характера.
Для того чтобы стать донором, нужно учитывать следующие факторы:
В данной статье мы подробно рассмотрим, почему нельзя сдавать кровь после желтухи, а также можно ли быть донором после гепатита А. Начнем, пожалуй, с краткой характеристики вирусных заболеваний, при которых поражается печень.
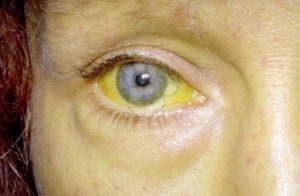
Одним из основных проявлений гепатита считается желтуха. Она представляет собой симптомокомплекс, который возникает вследствие повышения уровня билирубина в крови на фоне поражения печени и нарушения желчеоттока. Деструкция клеток обусловлена инфицированием или токсическим повреждением органа. К числу признаков желтухи относится:
Помимо этого, наблюдаются диспепсические нарушения в виде тошноты, рвоты, метеоризма и кишечной дисфункции (диареи). Нередко присутствует гипертермия, недомогание и головокружение.
После проникновения вируса в печень происходит интенсивное размножение возбудителей, из-за чего гепатоциты (клетки железы) гибнут. По мере увеличения количества нефункционирующих структур прогрессирует органная недостаточность.
Желтуха возникает в любом возрасте, начиная с младенчества и до старости. Появление иктеричности кожи и слизистых может наблюдаться вследствие первичного заражения организма или на фоне обострения хронического гепатита инфекционного генеза.
Иммунная система человека сформирована таким образом, что после проникновения чужеродного белка в организм начинают вырабатываться антитела. Они несут защитную функцию, вследствие чего патогенные агенты гибнут.
Зачастую печень поражается вирусами типа А, В и С. Если в первом случае иммунитет может самостоятельно справиться с возбудителем, то остальные гепатиты удается победить только путем комплексной терапии.
Иногда для получения допуска к сдаче крови доноры скрывают факт перенесенной патологии. Проверить достоверность их слов можно с помощью лабораторного обследования.
Дело в том, что вырабатывающиеся в ответ на проникновение вируса антитела сохраняются даже после выздоровления. В острую фазу заболевания в крови обнаруживаются иммуноглобулины М, а также генетический материал возбудителя. При хронизации инфекционного процесса регистрируются IgG.
При трансфузии зараженной крови существует высокий риск инфицирования реципиента (человека, нуждающегося в переливании). В данном случае патогенные агенты распространяются парентеральным путем.
Переболевший гепатитом не может заниматься донорством даже при наличии редкой группы крови.
Несмотря на шанс помочь нуждающемуся в гемотрансфузии человеку, не каждый может стать донором. Среди множества противопоказаний к сдаче крови остановимся на вирусном гепатите. На сегодняшний день существует достаточно методов для проведения точной диагностики инфекционных заболеваний. Они позволяют не только подтвердить острое течение патологии, но и установить факт ранее перенесенной болезни.
При поражении печени инфекционным возбудителем в организме вырабатываются защитные антитела, сохраняющиеся на длительное время. Даже после выздоровления удается обнаружить иммуноглобулины, которые указывают на хроническое течение гепатита.
Дело в том, что данные антигены не опасны для переболевшего человека и циркулируют по кровеносному руслу в «спящем» состоянии. Что касается реципиента, ранее не контактирующего с вирусом, то при внутривенном введении иммуноглобулинов с зараженной кровью повышается риск развития заболевания.
На вопрос, можно ли сдавать кровь после желтухи, Министерство Здравоохранения РФ дает однозначный отрицательный ответ. На данный момент перенесенный вирусный гепатит А и особенно В и С являются абсолютным противопоказанием к донорству.
Возможно, это обусловлено тяжестью определения типа вирусов из-за их частой маскировки. В случае поражения печени болезнью Боткина риск развития патологии у реципиента не столь высок, как при переливании крови с возбудителями В и С.
Чтобы перестраховаться и не допустить инфицирования человека после гемотрансфузии, работники станции переливания крови отказывают донорам, которые перенесли желтуху.
Хронизации инфекционного процесса при патологии Боткина не наблюдается, однако специалисты опасаются активации возбудителя в крови человека, ранее не контактирующего с ним.
Мнения российских и зарубежных специалистов по поводу донорства после перенесенной желтухи несколько отличаются. В европейских странах болезнь Боткина не считается противопоказанием к сдаче крови. Если пациент пару лет назад болел гепатитом А, он может стать донором и спасти жизнь человека, который нуждается в гемотрансфузии. Ученые считают, что данную форму патологии можно полностью излечить, поэтому не запрещают донорство.
Что касается вирусов типов В и С, то они относятся к абсолютным противопоказаниям. Это обусловлено хронизацией инфекционного процесса и присутствием в крови возбудителей гепатитов. Даже при лабораторном подтверждении выздоровления человеку отказывают в донорстве.
Несмотря на запрет в донорстве людям, которые болели желтухой, их кровь может пригодиться для других целей.
Если человек ранее перенес болезнь Боткина, его плазма используется для изготовления иммуноглобулинов.
При этом гепатиты В и С являются абсолютным противопоказанием для любого применения зараженной крови.
Собранный материал донора хранят в замороженном виде на протяжении определенного срока, в течение которого образец подвергается тщательному лабораторному исследованию. Убедившись в стерильности крови, специалист может разрешить гемотрансфузию.
Если после переливания реципиент заболел гепатитом, случай инфицирования рассматривается в соответствии с уголовным законодательством.
Человек, решивший стать донором, должен понимать, насколько это большая ответственность. Помимо проведения полного обследования перед сдачей крови ему нужно отказаться от алкоголя, «тяжелой» пищи, а также прекратить прием медикаментов, которые оказывают действие на свертывающую систему крови. Донорство разрешается повторять не чаще одного раза в три месяца.
Донорство — почетная миссия. Благодаря тому, что один человек жертвует свою кровь, могут выжить другие люди. Однако есть целый ряд противопоказаний к проведению этой процедуры. И некоторые люди из-за перенесенных заболеваний не могут стать донорами. В число этих недугов входят и некоторые вирусные инфекции, в том числе и гепатиты.
Желтуха — это проявление вирусного заболевания, отрицательно влияющего на печень и на организм человека в целом. Ее сложно назвать самостоятельным заболеванием. Проявляется она пожелтением кожи, слизистых, белков глаз. Как правило, желтуха говорит о том, что человек заражен вирусом гепатита А. Заболевание приводит к постепенному разрушению печени, нарушению ее функций, а со временем и к летальному исходу.
 Желтуха может появиться в любом возрасте — от первых дней и месяцев жизни до последних. Это может быть как первичное заражение, так и обострение уже имеющегося заболевания. После прохождения курса лечения все симптомы исчезают: глаза, кожа и слизистые приобретают нормальный цвет, но в организме происходит значительная перестройка. Начинают вырабатываться специальные антитела и остаются на всю жизнь. Они присутствуют в крови даже спустя много лет после успешного излечения.
Желтуха может появиться в любом возрасте — от первых дней и месяцев жизни до последних. Это может быть как первичное заражение, так и обострение уже имеющегося заболевания. После прохождения курса лечения все симптомы исчезают: глаза, кожа и слизистые приобретают нормальный цвет, но в организме происходит значительная перестройка. Начинают вырабатываться специальные антитела и остаются на всю жизнь. Они присутствуют в крови даже спустя много лет после успешного излечения.
Антитела, вырабатывающиеся на протяжении всей жизни у человека, перенесшего гепатит А, безвредны для его организма. Однако они могут представлять угрозу для другого человека, т. к. при попадании в новые условия антитела могут выйти из пассивного состояния. А это уже является потенциальной угрозой, т. к. вирус может активизироваться и привести к заражению.
По этой причине накладываются строгие ограничения на возможность быть донором. Скрыть факт болезни нельзя, т. к. перед забором кровь проверяют. Даже если человек перенес желтуху в раннем детстве, анализы все равно покажут наличие специфических антител. Какой бы редкой ни была группа крови, перенесенный гепатит накладывает строгие ограничения, и сдавать кровь при проблемах с печенью нельзя.
Во многих странах Европы перенесенная желтуха не является противопоказанием, и человеку можно стать донором. Характерный цвет кожи и склер может появиться при вирусном поражении печени.
 Но гепатит А можно полностью излечить, он не склонен протекать в скрытой, хронической форме, чего не скажешь про заболевания типа В и С. Болезнь Боткина требует длительного лечения и восстановления, но через несколько лет человек, преодолевший ее, сможет стать донором. Для него эта процедура будет разрешенной.
Но гепатит А можно полностью излечить, он не склонен протекать в скрытой, хронической форме, чего не скажешь про заболевания типа В и С. Болезнь Боткина требует длительного лечения и восстановления, но через несколько лет человек, преодолевший ее, сможет стать донором. Для него эта процедура будет разрешенной.
Конечно, вся желтушная кровь, полученная от сомнительных больных, тщательно проверяется, выявляются антигены и их актуальное состояние. Если антитела отсутствуют, то человек может стать донором.
В России оптимизм европейцев и американцев не разделяют. Сейчас любая форма гепатита является абсолютным противопоказанием к сдаче крови для переливания. И вот почему: нередко сложно определить форму гепатита, т. к. они хорошо маскируются один под другой. Если форма А относительно безопасна при переливании, то В и С означают однозначное инфицирование еще одного человека. К тому же при излечении гепатита А в крови могут обнаружиться антитела других форм заболевания.
Чтобы избежать рисков и не подвергать людей дополнительным опасностям, медики предпочитают перестраховаться и не допускать сдачи крови людьми, болевшими желтухой.
Поэтому спрашивающим о том, можно ли быть донором в России, если болел желтухой, дается однозначный ответ: нет.
Как правило, кровь человека, переболевшего желтухой, прямому переливанию не подлежит. Из нее изготавливают специальный иммуноглобулин. Для этого сдаваемая жидкость проходит специальную обработку и выдержку. Сдать кровь с этой целью можно лишь в некоторых пунктах приема, т. к. не везде заготавливают плазму.
Многие люди переносят заболевание гепатита ещё в младенчестве. Все знают о существовании детской желтушки. Заболевание гепатитом не проходит бесследно для здоровья и организма человека. Его нельзя удалить из организма оперативным путем, чтобы ранка зажила и остался только шрам на коже. В данном случае организм просто адаптирует вирус «под себя», под организм. Он никуда не пропадает и не исчезает.


Hbs (как видно из названия возбудитель гепатита B) – антиген, который остаётся в крови больного после перенесённой болезни, является неопасным по отношению к здоровью уже перенёсшего данное заболевание человека. А вот для другого организма он очень даже опасен и является возбудителем болезни гепатит. Отсюда и вопрос, а можно ли сдавать кровь, если в детсве болел желтухой, то есть можно ли быть донором для кого-то нуждающегося в этом, пострадавшего или больного человека. Причём вопрос является актуальным даже если человек переболел этим в раннем детстве.
Некоторые страны практикуют донорство людей, перенёсших гепатит А (так называемую болезнь Боткина). Но в России медучреждения, как правило, отказывают таким людям в их благородном стремлении помочь кому-то и при этом поправить своё финансовое положение. Если у него раньше была желтуха, значит она есть в организме и никуда не делась – считается так. Грань между разновидностями A, B и C формами очень тонка и легко их перепутать. То есть, разницы между гепатитом А и другими его разновидностями при вопросе донорства современная российская медицина не видит. Хотя в европейских странах такого строгого подхода к данной проблеме нет.
Но в последнее время у нас в стране можно сдать пробный анализ на тех же станциях переливания крови, который может показать, присутствует ли в ней возбудитель гепатита, и может ли переболевший им человек и сдаваемая им кровь служить доброму делу спасения другой жизни.
Если данный вирус найден, то нельзя быть донором своего биоматериала. Человек, который переболел является носителем «заразы», хотя сам не болеет им, после желтухи у него создаётся иммунитет к данной болезни.

Следует вспомнить, что такое гепатит. Это поражение ткани печени, при котором если первая, самая «лёгкая» форма после полного излечения симптомов не оказывает патологических изменений на состав крови больного, то две остальные – напротив. Учёными доказан тот факт, что полная замена эритроцитов в организме человека происходит через несколько лет. У мужчин полный цикл составляет 4 года, у женщин 3. Поэтому можно предполагать, что забранная у него кровь для переливания через определённый интервал времени уже не будет представлять опасность для пациента.
Что происходит с печенью при течении гепатита? Почему человек заболевает этой болезнью? Вирус, попадая в клетки печени, начинает размножаться, маскируясь под них. Они не убивают их, это делает сам организм, а точнее его иммунная система. Иммунитет человека начинает вырабатывать специфические антитела, которые вырабатываются в таком избытке, что убивают здоровые клетки печени. Лечение длится около 6 месяцев. Лекарства нет от этой болезни, организм обычно сам вырабатывает иммунитет против неё. Всё чем медицина может помочь – это введение витаминов и минералов для поддержания работы организма и повреждённого органа.
Донорство – это очень почётно. Спасать жизнь – благородно и человечно. Но надо помнить, что делать это можно не чаще одного раза в 3 месяца, после этого сдавшему свой биоматериал человеку, предоставляется выходной и небольшое денежное вознаграждение (около 500 рублей). «Я стал донором, я сдам часть своей крови, потому что могу помочь другим», – так может сказать тот, кто жертвует собой ради другой человеческой жизни. Из сданного биоматериала формируются банки крови, а когда-то инфицированный донор может сдавать кровь, которая станет материалом для производства иммуноглобулина. Из него будут делать прививку. Для того чтобы становиться донором, и мужчинам, и женщинам нужно помнить, что среди противопоказаний выделяют такие:

Все эти ограничения ещё раз свидетельствуют, что стать донором – дело повышенной ответственности!
Данный краткий экскурс в проблему повествует, почему нельзя сдавать кровь после перенесённого гепатита.
В нашей стране это не приветствуется. Но за рубежом проблем с этим нет. Специалисты там не видят опасность в том, что человек, переболевший нехронической формой гепатита (та болезнь, которая длится больше полугода перетекает в хроническую форму) является донором.
Что и говорить, если на вопрос потенциального донора, «а что, если у меня проблемы со зрением. Близорукость. Минус 7. Могу ли я являться донором для кого-то» и в ответ получает следующий ответ: «Мы не можем подвергать пациента такой опасности…». Опасности какой? Заразиться близорукостью через переливание крови? Наверное, это слишком утрированный подход и преувеличенное нагнетание опасности со стороны отечественных эскулапов. Хотя у такого подхода есть и свои плюсы: такая излишняя осторожность бережёт здоровье пациента от всех неожиданных и «дремлющих» болезней. Присутствуют и минусы: «отпугивание» потенциальных доноров, которые могли бы спасти от смерти не одну жизнь.
В любом случае нужно внимательно относиться к своему здоровью. Как в случае донора, так и ацептора. Здоровье, как известно, не купишь ни за какие деньги. Печень – это самый больной, и можно сказать, один из самых ответственных органов в организме человека. По статистике, приведённой Всемирной организацией здравоохранения носителями гепатита являются 500 000 000 жителей планеты Земля. Но смертью заканчиваются примерно 7% случаев. Очень важно в современном меняющемся мире беречь себя и своё здоровье, регулярно следить за изменениями и сдавать анализы, пусть и не в качестве пациента, а в качестве донора. Это не только полезно – знать о состоянии своей крови (информацию о имеющихся вирусах в Вашей крови Вам обязательно сообщают), но и почётно.
Что делать, если вы хотите стать донором крови?






Этот сайт использует Akismet для борьбы со спамом. Узнайте как обрабатываются ваши данные комментариев.
Желтуха — опасное заболевание, которое может стать преградой, чтобы в дальнейшем стать донором. Больной бывает в крайне тяжелом состоянии, пораженная печень под угрозой разрушения. Даже после излечения от недуга в крови навсегда изменится состав. В странах Евросоюза разрешается быть донором крови, если в прошлом человек был поражен болезнью Боткина, однако есть страны, где это является противопоказанием.
Во время поражения организма желтухой в крови формируются нестандартные антитела, которые даже в случае выздоровления остаются в кровеносной системе на всю жизнь. Наличие антител подтверждается стандартным биохимическим анализом. Заболевание является симптомом гепатита А. При заражении организма происходит разрушение клеток печени, что может привести к смертельному исходу. Болезнь Боткина при отсутствии терапии осложняет функционирование желчного пузыря и печени.
Если организм подвергался повреждению желтухой, то стать донором будет разрешено не в любой стране. В Евросоюзе процедура будет возможной, там считают патологию уже вылеченной, не имеющей хронической формы. Российская Федерация и странны бывшего СССР ставят под запрет возможность донорства ранее болеющим болезнью Боткина. Это случается потому, что симптоматику заболевания возможно спутать с вирусом других форм. Поэтому точно ответить можно, опираясь на закон страны.
Быть донором в европейских странах после желтухи вполне вероятно. Ученые медики сделали вывод, опираясь на знания того, что недуг не переходит в хроническую стадию и вылечивается навсегда. Возможно, это связано с лучшим развитием медицины в странах, и фактор неправильно постановленного диагноза там исключен. Таким образом, донорство вследствие излечения от гепатита А вполне возможно.
Стать донором в России после заражения недугом Боткина запрещено. Отказ в донорстве российских служб заключается в возможности неправильно постановленного диагноза. Есть вероятность, что при постановке его спутаны формы вируса, ведь другие его разновидности могут присутствовать в организме после выздоровления, и состояние может осложниться в любой момент. Поэтому сдавать материал для донорских целей нельзя. В такие моменты вполне возможно заражение смертельным заболеванием другого человека при переливании крови.
Чтобы сдавать материал на донорство, необходимо понимать, что им восполняют запасы другого человека и возможно инфицирование его, если не пройдено обследование на возможное наличие заболеваний.
Сданный объем проходит диагностирование на вирусы гепатита и воспалительные процессы печени. Важно помнить, донорство — полезная процедура для организма. Разрешается сдавать кровь не менее чем через квартал. За 3 месяца возможно полное восполнение потерянного материала. Если будущий донор болел желтухой, то следует предупредить в приемном отделении об этом факте. Тогда сданный материал проходит тщательное исследование в лабораторном отделении, и после получения точного анализа становится возможной сдача крови.