Артрит колена лечение
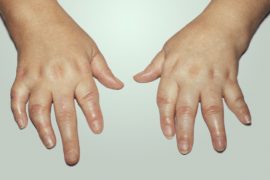
Псориатический артрит коленного сустава. Причины, симптомы, лечение
Псориатический артрит развивается у людей, страдающих псориазом, и может затрагивать многие суставы, в том числе колени.
Псориаз — это заболевание, которое характеризуется появлением на коже пятен сухой и зудящей кожи. Врачи называют такие пятна бляшками.
Если у пациента с псориазом также развивается псориатический артрит, это может приводить к , воспалению и болезненности различных суставов, включая коленные суставы.
Псориатический артрит — долгосрочное медицинское состояние. Без эффективного лечения его симптомы могут быстро усугубляться.
Однако при правильном и своевременном терапевтическом подходе можно замедлить прогрессирование данного расстройства. Ранняя диагностика — критически важный фактор для минимизации повреждений в суставах.
Как псориатический артрит затрагивает колени?
Псориатический артрит у каждого человека проявляется по-своему. Характер симптомов, таких как скованность и болезненная отёчность, не следует общей картине. Например, у некоторых людей с псориатическим артритом проблемы возникают в одном колене, а у других — они проявляются в обоих суставах.
Псориатический артрит в коленях может вызывать отёчность связок и сухожилий, а также появление синовиальной жидкости в близлежащих структурах. Симптомы также могут возникать в локтях, стопах ног и кистях рук.
Некоторые люди могут замечать небольшую скованность или боль только в одном колене. В то же время другие пациенты жалуются на сильную боль в обоих коленных суставах, из-за чего значительно затрудняется ходьба.
Симптомы
Клинические проявления псориатического артрита в коленях у разных людей могут отличаться. К числу наиболее распространённых симптомов относится следующее:
- скованность, особенно после сна или продолжительного отдыха;
- отёчность и воспаление в коленях и близлежащих местах тела;
- боль в суставах, связках и сухожилиях;
- ограничение степени подвижности в суставах;
- тёплая или горячая кожа в области коленей в связи с воспалением.
Люди также могут сталкиваться с симптомами, которые не имеют отношения к коленям. К числу таких симптомов относится следующее:
- утомляемость;
- , например рубцевание или ;
- боль и покраснение в глазах;
- отёчность пальцев на руках и ногах;
- трудности при ходьбе в связи с болью в стопах или ахилловых сухожилиях;
- боль в спине.
Симптомы могут развиваться циклами, при которых обострения (вспышки) чередуются ремиссиями. Ремиссии — это временные интервалы, когда симптомы ослабевают или полностью исчезают. Пациенты с псориатическим артритом могут сталкиваться с внезапными приступами, когда симптомы резко ухудшаются в течение короткого периода времени.
После наступления очередной ремиссии симптомы могут не тревожить человека на протяжении длительного периода времени, то есть до начала следующей вспышки.
Степень тяжести симптомов псориаза не всегда определяет степень тяжести симптомов псориатического артрита. Например, человек может сталкиваться с серьёзными симптомами псориаза и только в лёгкой форме ощущать проблемы, связанные с псориатическим артритом.
Аналогичным образом люди с незначительными симптомами псориаза, могут наблюдать тяжёлые проявления псориатического артрита.
Причины
Псориатический артрит — , то есть оно начинает развиваться, когда иммунная система ошибочно атакует здоровые клетки своего же организма.
У людей с псориазом ложная иммунная реакция вызывает очень быстрое формирование новых клеток кожи, которые собираются одна на другой и формируют бляшки.
Когда данное состояние начинает затрагивать суставы, это может приводить к .
Точные причины псориатического артрита не установлены, однако исследователям удалось раскрыть связь этого расстройства с генетикой и факторами окружающей среды.
Если у человека имеются близкие родственники, страдающие псориатическим артритом, он имеет повышенный риск развития данного состояния в своём организме.
В 2017 году Медицинский журнал Новой Англии опубликовал обзор, авторы которого привели ряд других факторов, способных влиять на развитие псориатического артрита. К числу таких факторов было отнесено следующее:
- ожирение;
- тяжёлый псориаз;
- заболевания ногтей;
- травматические повреждения;
- курение.
Рассматриваемое состояние затрагивает людей всех возрастов, однако эксперты Национального фонда по борьбе с псориазом США отмечают, что большинство пациентов начинают сталкиваться с симптомами псориатического артрита примерно через десять лет после начала развития псориаза. Чаще всего симптомы впервые возникают между 30 и 50 годами.
Не у всех пациентов с псориазом развивается псориатический артрит. Согласно информации Фонда по борьбе с псориазом США, только 30% людей с данным состоянием однажды обнаруживают у себя симптомы псориатического артрита.
Диагностика
Врачи используют визуализированные диагностические процедуры для того, чтобы помочь себе выявлять псориатический артрит коленных суставов. Используя магнитно-резонансную томографию (МРТ), рентгенологическое исследование и ультразвуковое исследование (УЗИ), можно обнаруживать нарушения в анатомических структурах или признаки воспаления суставов и окружающих их тканей.
Ряд дополнительных тестов позволяют исключать другие распространённые формы артрита, например или остеоартрит.
В рамках диагностики также могут выполняться анализы крови для проверки на наличие воспаления или антител, характерных для других видов артрита.
В некоторых случаях пациентам назначается процедура, во время которой из сустава удаляется синовиальная жидкость. Лабораторный позволяет диагностировать другие скрытые состояния, например инфекции.
Лечение
В настоящее время псориатический артрит считается неизлечимым заболеванием. Терапевтические усилия врачей, как правило, сосредотачиваются на ослаблении симптомов и повышении качества жизни пациентов.
К числу терапевтических стратегий, применяемых при лечении псориатического артрита, относится следующее.
Противовоспалительные лекарственные средства
Врачи могут назначать рецептурные (НПВС) и кортикостероидные инъекции для коленного сустава.
При инъекционном лечении следует соблюдать осторожность, поскольку оно может вызывать долгосрочные побочные эффекты.
Болезнь-модифицирующие антиревматические препараты
Болезнь-модифицирующие антиревматические препараты могут замедлять прогрессирование псориатического артрита. Такие средства дают наилучший эффект, когда человек начинает принимать их на самых ранних стадиях заболевания.
Новые виды таких препаратов называют оральными малыми молекулами.
Может понадобиться время для того, чтобы определённый уровень лекарственных веществ скопился в организме, и их эффект начал проявляться в полной мере. Поэтому важно продолжать приём препаратов, даже если не наблюдаются улучшения.
Иммунодепрессанты и биологические агенты
Врачи могут порекомендовать иммунодепрессанты или биологические препараты, например ингибиторы фактора некроза опухоли (ингибиторы ФНО). Такие средства помогают подавлять ФНО, который играет ключевую роль в развитии воспаления в организме.
Некоторые типы биопрепаратов могут переводить заболевание в состояние ремиссии. Их действие основано на блокировании других химических веществ, которые содержатся в крови и активизируют работу иммунной системы. Это может останавливать ошибочные атаки, предотвращать симптомы и дальнейшие повреждения суставов и костей.
У некоторых людей биологические агенты могут вызывать нежелательные побочные реакции. Врачи отслеживают развитие у пациентов таких эффектов.
Методы домашнего лечения при воспалении
Многие люди могут добиваться ослабления симптомов псориатического артрита в коленных суставах при помощи следующих методов домашнего лечения:
- приёма безрецептурных НПВС, таких как ибупрофен или напроксен;
- поочерёдного прикладывания к затронутым участкам тела пакетов со льдом и грелок;
- совершения лёгких упражнений для улучшения подвижности;
- выполнения аккуратных растяжек или занятий в классах йоги для расслабления мышц.
Некоторые методики альтернативной медицины могут также приносить пользу в борьбе с болью, однако они показывают свою эффективность не в каждом случае. К числу таких методик относятся акупунктура, массаж, противовоспалительная диета и электрическая стимуляция.
Зачастую врачи рекомендуют пациентам избавляться от лишнего веса при помощи упражнений и правильного питания. Это позволяет снижать нагрузку на суставы.
В отдельных случаях ношение специальной обуви позволяет облегчать симптомы на стопах и коленях.
Заключение
Псориатический артрит в коленях — хроническое заболевание. Чтобы добиться успеха в его лечении, пациентам следует тесно сотрудничать с врачом, в частности обсуждать воздействие на организм применяемых лекарственных средств и их побочные эффекты. Таким образом можно выработать оптимальный план лечения и остановить развитие заболевания.
Боль и воспаление, возникающие при псориатическом артрите, могут существенно осложнять повседневную жизненную активность. Притом что в настоящее время не существует терапевтических подходов, при помощи которых люди могли бы навсегда избавляться от данного состояния, врачи способны предложить ряд эффективных препаратов и методов домашнего лечения, позволяющих управлять симптомами и снижать степень дискомфорта.
Артрит колена лечение
Артрит – воспалительный процесс коленного сустава. Болезнь протекает медленно, постоянно прогрессирует и сопровождается болями и дискомфортом при движении.
Это заболевание может привести к инвалидности, им страдают люди в возрасте от 25 до 35 лет, после 40 лет артритом коленного сустава болеет одна из пяти женщин, а после 60 лет это болезнь поражает каждого второго человека.
Важно знать симптомы артрита коленного сустава, чтобы иметь возможность своевременно диагностировать эту коварную болезнь и начать лечение с помощью медикаментов и народных средств.
Причины
Чаще всего артрит колена возникает в результате попадания патогенных микроорганизмов в сустав, где начинается развитие воспалительного процесса. Данная реакция сопровождается покраснением кожи на больном колене, увеличением его объема и нарушением подвижности. В большинстве случаев при пункции коленного сустава получают гнойное содержимое.
В зависимости, от того, как развивался патологический процесс, артрит может быть первичным и вторичным.
- Первичный — начинается без видимых причин. Симптомы артрита в коленном суставе появляются по причине травм, ревматоидных отклонений и гноеобразующих микробов и инфекций.
- Вторичный — появляется вследствие развития смежного заболевания: псориаза, ревматизма, иммунных патологий, остеоартроза.
Первичная форма подразумевает следующие виды:
- Ревматоидный, причины возникновения которого до сих пор не выяснены окончательно;
- Посттравматический, название которого указывает на развитие воспаления вследствие полученной травмы;
- Септический, представляющий собой воспалительное заболевание, спровоцированное гноеобразующими микробами;
- Идиопатический, причины возникновения которого не выяснены.
Вторичный артрит может являться следствием других заболеваний сустава колена. Например, реактивный артрит является осложнением инфекционных заболеваний органов мочеполовой системы или желудочно-кишечного тракта, а ревматоидный — тяжелая аутоиммунная патология, причины развития которой до конца не изучены.
Основными факторами риска развития недуга являются:
- принадлежность к женскому полу;
- возраст старше 45 лет;
- хронические инфекционные – вирусные или бактериальные – заболевания;
- врожденные дефекты опорно-двигательного аппарата;
- наследственная предрасположенность.
Признаки
Вне зависимости от причин развития в проявлениях разных форм артритов есть общие признаки:
- боль, усиливающаяся при движении;
- отек и припухлость пораженного сустава;
- увеличивение температуры и покраснение кожи в области воспаления;
- уменьшение объема движений в суставе.
Симптоматика способна различаться в зависимости от степени заболевания.
Симптомы
При артрите коленного сустава симптомы во многом зависят от непосредственной причины, их вызвавшей. Так, острые коленные артриты начинаются внезапно и, в отличие от хронических, характеризуются сильной интоксикацией. Однако есть похожие неспецифические признаки, характерные для артритов любой этиологии.
Явным симптомом артрита коленного сустава является наличие боли. Сначала она может быть слабой, появляться только при нагрузке и исчезать в покое. Затем дискомфорт в колене становится регулярным, болезненные ощущения возникают все чаще и чаще.
Может отмечаться небольшая отечность тканей и ограничение подвижности в суставе. В острой фазе увеличивается температура тела, над пораженным суставом кожа краснеет, появляется симптоматика интоксикации: усталость, вялость, боли в мышцах.
Можно выделить 3 степени поражения сустава, рассмотрим симптоматику более подробнее.
- При этой степени поражение суставного хряща незначительное. Клинически проявляется болями в суставе при активных движениях, с их уменьшением в покое. Ограничений подвижности нет, ходьба с незначительной хромотой. Отек сустава умеренный, кожа не изменена. Температура тела 37,3-37,5С.
- Патологические изменения суставов более заметны, боли и отечность выражены, подвижность ноги ограничена. На тканях сустава при рентгенографической диагностике видны эрозии, ссыхание гиалинового хряща с одновременным утолщением капсулы, сужение его просвета. Возможно повышение температуры тела до 38,5С.
- Для данной стадии характерны деформирующие изменения суставов и костной ткани. По мере развития заболевания болевой синдром приводит к возникновению устойчивого спазма мышечной ткани и ее атрофии. Рентген сустава показывает сужение суставной щели и разрастание остеофитов (наростов на сопряженных костях). Пациент начинает страдать от метеозависимости. Изменения в погоде отражаются на болевых ощущениях. . Температура тела повышается до высоких цифр 39,0С и выше.
Артрит коленного сустава у детей также имеет свои особенности: колено преимущественно болит в утренние часы, а в течение дня ребенок практически ни на что не жалуется. Чаще возникает после перенесенной простуды или ОРВИ. Необходимо помнить о том, что дети также могут заболеть ювенильным ревматоидным артритом с характерными поражениями суставных поверхностей и стойкой деформацией суставов.
Лечение артрита коленного сустава
При диагностированном артрите коленного сустава лечение проводится консервативно на начальных стадиях.
Выбор лекарственных средств зависит от причины заболевания. Существует несколько разновидностей воспалительных изменений в суставах.
Комплекс терапевтических мер включает в себя:
- НПВС (кетонал, ибупрофен, диклофенак, мелоксикам, напроксен, кетопрофен) – для снятия воспаления и боли;
- Восстановление обменных процессов (прием хондропротекторов, витаминов и иммуностимуляторов);
- Глюкокортикостероиды (метилпреднизолон, дипроспан, целестон, флостерон) – для купирования острой боли в виде укола в полость сустава или обкалывания вокруг воспаленной зоны.
- Нормализация питания суставных тканей;
- Избавление от избыточного веса (аурикулотерапия, диета, фитотерапия для улучшения обменных процессов и расщепления жировых отложений, чтобы уменьшить нагрузку на колени);
- Восстановление нормальной двигательной активности, опороспособности нижних конечностей, возобновление полной амплитуды движений;
- Наружная терапия – лечение мазью вирапин, капсодерма, кетонал, випратокс, долгит, реймон-гель, элакур, индометацин, меновазин.
- Профилактические меры по предупреждению рецидивов болезни.
Болезненные ощущения помогут уменьшить не только лекарства, но и такие опорные средства, как трость или костыли.
Медикаментозное лечение
Применение лекарств при артрите проводится по двум направлениям:
- снятие болевого синдрома;
- восстановление ткани хряща.
Для уменьшения болевого синдрома применяются нестероидные противовоспалительные препараты, такие как нимесулид, бутадион, диклофенак, пироксикам, ибупрофен. Для экстренного снятия болевого синдрома применяют кортикостероиды.
Этиотропное лечение артрита коленного сустава заключается в восстановлении вещества хрящевой ткани. С этой целью используются хондропротекторы, такие как структум, артра, терафлекс, хондролон и другие. Эти вещества улучшают трофику хрящевой ткани, нормализуют обменные процессы и способствуют восстановлению суставного хряща.
Также эффективными являются инъекции препаратов гиалуроновой кислоты. Проникая в хрящевую ткань, эти препараты повышают ее эластичность, улучшая биомеханику поврежденного сустава.
Если причиной воспаления при артрите является инфекция, то без антибиотика не обойтись.
Операция
Если артрит зашел достаточно далеко, он превращается в артроз. Заболевание связано с дегенеративным поражением костей и хрящей. На фоне патологии происходит образование трещин в менисках и синовиальных оболочках. С течение времени ткани разрушаются и подвергаются дегенерации.
Чтобы исключить превращение артроза в артрит, хирурги проводят артроскопию. Данное вмешательство проводится с целью обзора состояния анатомических структур. Через небольшой разрез в полость сустава вводится зон для обзора состояния связок и хрящей. С помощью инструмента можно удалить гной и воспалительную жидкость. Чтобы предотвратить бактериальное воспаление, внутрь полости сустава вводятся антибиотики.
Диета
Очень важную роль в лечении артрита суставов играет питание. Диета полностью исключает прием острой и соленой еды. Необходимо больше употреблять клетчатки, которая содержится в свежих овощах и фруктах.
Для суставных хрящей полезными составляющими являются морепродукты, которые имеют в себе природный хондроитин. А жирные аминокислоты в морской рыбе обязательно должны быть главным компонентом диеты при артрите коленного сустава.
Гимнастика
При хроническом течении артрита, а также после снятия острого состояния необходимо выполнять несложные физические упражнения:
Сесть на стул, после чего качать ногами (по очереди) вперед-назад до состояния легкой усталости.
- Из того же положения удерживать ногу параллельно полу в течение 5 секунд. Число повторов – 10 раз для каждой ноги.
- Лежа на спине необходимо поднимать прямую ногу на высоту 25-30 см. и держать ее несколько секунд. Повторить упражнение 6 раз для каждой ноги.
- Упражнение, имитирующее езду на велосипеде, выполняется лежа на полу в течение 1 минуты.
- Лечь на живот и поднимать ногу вверх, согнув ее в колене. При этом нужно тянуться пяткой как можно ближе к ягодице.
- Сидя на полу, корпус наклоняют вперед, стараясь достать до пальцев ног.
Лечащий врач индивидуально с учетом течения болезни может порекомендовать другие упражнения, которые будут носить оздоровительный характер.
Мази
На начальных стадиях болезни могжет использоваться местное лечение мазями с противовоспалительным эффектом.
- Диклофенак – одно из наиболее эффективных противовоспалительных препаратов первого поколения. Самые известные лекарства, содержащие это активное вещество – это Вольтарен, Ортофен, Диклонак-П и другие.
- Быструмгель – нестероидное противовоспалительное средство для наружного применения, производное пропионовой кислоты
- Долгит крем — в 100 г крема содержит 5 г ибупрофена. Ибупрофен оказывает обезболивающее и противовоспалительное действие
- Найз – синтетический препарат, применяемый при лечении суставных заболеваний и уменьшения боли различной этиологии
- Кетонал — это противовоспалительный препарат с выраженным обезболивающим эффектом. Основным действующим веществом Кетонала является кетопрофен — нестероидное противовоспалительное средство (НПВС).
Как лечить артрит коленного сустава народными средствами
Народная медицина имеет множество рецептов для того, чтобы лечить артрит. Для лечения коленного сустава применяются травяные сборы, мумие, препараты на основе глины, целебные ванны, растирки и крема. Рассмотрим некоторые рецепты подробнее.
- Смешать в равных пропорциях корень валерианы с цветами ромашки и цветами черной бузины. Смесь залить кипятком, довести до кипения, остудить, отжать, положить между двумя слоями марли, прибинтовать к больному суставу, сверху накрыть полиэтиленом или компрессной бумагой, оставить компресс на ночь. Компресс обладает выраженным обезболивающим действием.
- Можно приготовить настойку при симптомах коленного артрита из 20 грамм березовых почек и 100 мл 70-градусного спирта. Настаивается раствор 2 недели, отжимается, фильтруется и принимается по 15-30 капель 3 раза в сутки, смешивая со столовой ложкой воды. Хранить настойку необходимо в прохладном темном месте. Можно применять для наружного растирания при ревматизме и артрите для лечения симптомов.
- Хорошим обезболивающим и противовоспалительным действием обладают компрессы из отваров чертополоха, сон-травы, цветов календулы, шишек хмеля и ягод можжевельника, тимьяна, водного настоя омелы белой.
- Две чайные ложки листьев брусники заливают стаканом воды и кипятят 15 минут. Остужают, процеживают и выписывают в течение дня мелкими глотками. Это средство применяют для лечения при отложениях солей, спондилезе, суставном ревматизме, артрите, подагре и отеках.
- При болях в суставах помогает чеснок, который всегда есть в доме. Взять 5 головок, очистить и мелко нарезать, залить 0,5 л водки и настоять 10 дней в темноте. Перед каждым употреблением пищи выпивать чайную ложку настойки. Если она слишком крепка, то дозу разводят 3 ст.л. кипяченой воды. Или взять 3 головки чеснока, очистив протереть на терке, добавить к нему сок, отжатый из десяти лимонов, и 1 ч.л. измельченного хрена. Смесь настаивать в темном и теплом месте 3 недели. На стакан воды добавлять ложечку приготовленного эликсира и выпивать утром и вечером до окончания настойки.
- Довольно хорошо помогает при артрите отвар из лаврового листа. Для этого возьмите пачку лаврового листа и половину переложите в кастрюлю. Залейте 300 мл кипятка и прокипятите в течение 5 минут. После укутайте получше и дайте настояться в течение трех часов. Через 3 часа процеживаем и выпиваем перед сном. И так 3 дня подряд. Не пейте вчерашний отвар, не ленитесь и каждый день готовьте новый. Через неделю надо повторить курс. С самого начала курс повторяем уже через год.
Своевременное лечение артрита останавливает патологический процесс, и в этом заслуга не только медикаментозных препаратов, но и народных, физиотерапевтических методов лечения, а также диеты.
Содержание статьи:
- Что такое артрит коленного сустава?
- Симптомы артрита коленного сустава
- Стадии развития артрита
- Причины артрита
- Как лечить артрит
Что такое артрит коленного сустава?
Любой воспалительный процесс имеет большую потенциальную опасность. Самая страшная угроза – сепсис. Принято считать, что воспаление зарождается только в мягких тканях. Это весьма ошибочное мнение, т.к. все чаще оно поражает места сочленения костей – суставы.
Артрит коленного сустава – это воспаление внутри- и околосуставных областей одного или обоих колен. Другое название патологии – гонит или гонартроз (от греч. gony – «колено»).
Статистика заболеваемости артритом коленного сустава такова: примерно половина (от 35 до 52%) людей, страдающих от болезней суставов, болеют именно коленным артритом. Более 30% — у детей. Причем в 23% всех случаев причиной является остеоартроз. Большинство больных артритом коленного сустава – женщины старше 30 лет. Хотя для вторичных патологий это не всегда верно. Например, гонорейный артрит характерен для мужчин.
Большая процентная вероятность заболеть артритом коленного сустава вызвана высокой нагрузкой на колени. Каждое из них выдерживает половину веса человеческого тела, а из-за весьма ограниченного диапазона движений в коленях эта нагрузка только возрастает. Стопы более подвижны и сложно устроены для этого.
Диагностику патологии проводят с применением рентгенографии, а точнее — артрографии. При псевдоподагре дополнительно необходима поляризационная микроскопия синовиальной жидкости, полученной через пункцию. На микрофлоре пунктата проверяют воздействие различных препаратов на инфекционных возбудителей.
В редких случаях назначаются дополнительные диагностические исследования:
магнитно-резонансная интроскопия;
биопсия синовиальной оболочки и хряща;
термография;
томография;
артропневмограмма;
тесты реакции Райта и пробы Бюрне;
компьютерная томография — визуализация секвестрированной костной ткани. Секвестр — омертвевший участок костной ткани;
магнитно-резонансная томография;
ультразвуковое и радионуклидное исследования.
Постепенно воспаляются все синовиальные ткани сустава. Крестообразные связки подвергаются грубым изменениям. Разрушается хрящевой покров. Обнажается спонгиозная ткань, в которой развивается остеомиелит или остит («воспаление кости»). Происходящие изменения определяют с помощью рентгенограммы.
Патологические отклонения со временем охватывают все больше органов:
кости;
сухожилия;
бурсы;
связки;
хрящи;
мышцы;
кровеносную и лимфатическую системы (лимфаденит);
различные внутренние органы.
Последствия гонита могут отразиться на функционировании многих органов:
другие суставы – гонартроз, капсулит, спондилит (воспаление позвоночника), бурсит, эмпиема, сгибательная контрактура в полусогнутом положении, остеохондрит — воспалительный процесс в костной и хрящевой ткани;
глаза — кератит, кератоконьюнктивит, увеит;
легкие — альвеолит, пневмонит, интерстициальный фиброз;
сердце — перикардит, ревматизм, миокардит;
кровеносные сосуды — системный васкулит, септический шок, провоцирующий синдром полиорганной недостаточности, синдром Рейно, капиллярит;
желудочно-кишечный тракт — энтероколит;
почки — гломерулонефрит, амилоидоз.
Разновидность коленного артрита зависит от причин его возникновения. Например, гнойное или септическое воспаление провоцируется патогенами, попадающими в полость сустава из первичных очагов инфекции с кровью или лимфой. Если поражены оба колена, то говорят о суставах Клаттона.
Единой классификации артритов коленного сустава по причинам возникновения нет:
инфекционный;
реактивный после перенесенной кишечной или урогенитальной инфекций;
ювенильный ревматоидный, при котором иммунитет губит клетки собственного организма, и появляются высыпания на коже — ревматические узелки у колена и на кисти;
аллергический (чаще в виде полиартрита);
ревматический (обычно олигоартрит);
псориатический;
подагрический;
стрептококковый;
стафилококковый;
туберкулезный;
гонорейный;
инфекционно-аллергический;
иммуноаллергический;
посттравматический;
обменный;
поствакцинальный.
Приведенная классификация весьма противоречива. Болезнь может протекать остро или хронически. Некоторые медики называют ещё и подострую форму болезни.
В зависимости от локализации артрита коленного сустава может быть двух видов:
капсулярный или синовиальный поражает синовиальную оболочку, обычно протекает в острой форме, чаще развивается у детей;
костный или сухой поражает костно-хрящевые концы сустава.
Чем сильнее прогрессирует болезнь, тем большую она охватывает область. Капсулярный коленный артрит (иначе синовит — synovitis genu) переходит в костный и наоборот. Синовиты могут сопровождаться образованием рисовых тел в выпоте. Это усиливает болевой синдром.
По характеру выпота синовиальный артрит разделяют на:
серозные;
серозно-гнойные;
гнойные.
По наличию в суставной полости возбудителей гонартриты делят на две разновидности:
септический;
асептический, когда суставная жидкость стерильна.
Профилактические меры при артрите коленного сустава стандартны – это ведение здорового образа жизни, а также соблюдение санитарных правил и норм, техники безопасности во время работы. Особую осторожность должны проявлять те, чья профессиональная деятельность связана с долгим пребыванием на ногах, а также постоянной вибрацией.
Многообразие клинических форм гонартрита обусловлено обширным объемом, величиной нагрузки и сложностью устройства коленного сустава. Особенности протекания болезни зависят от возраста, конституции, реакций организма и тканей человека на различные воздействия.
Симптомы артрита коленного сустава
Выделают следующие симптомы коленного сустава:
скованность, тугоподвижность коленных суставов из-за сильной отечности и скопления выпота при подъеме/спуске по лестнице, приседаниях, вождении автомобиля и любых движениях, в которых как-либо задействовано больное колено, т.е. объем пассивной и активной подвижности сильно снижен;
боль в переднем отделе колена, усиливающаяся в положениях с наибольшим натяжением сухожилия (носит «механический» характер);
тяжесть в ноге;
массивный отек мягких тканей — водянка;
накопление экссудата в суставной полости;
растяжение капсулы и связок;
гипертрофия синовиальной оболочки при фунгозной форме;
покраснение и локальное повышение температуры кожи в пределах 5-7 см;
веретенообразный вид больной ноги;
разращение ворсинок с инфильтрацией, набуханием и фиброзным перерождением;
симптом баллотирования надколенника (баллотирующей чашки) – при выпрямлении ноги он как бы погружается в область скопления экссудата, при сгибании — «всплывает» вновь;
боннетовское положение сустава (вынужденное полусогнутое под прямым углом вследствие напряжения мышц);
лихорадка, гектический характер температуры тела;
озноб;
потливость;
увеличение регионарных лимфатических узлов;
общее недомогание, чувство разбитости;
сонливость;
слабость, вялость;
снижение аппетита;
периартикулярная флегмона в запущенных случаях (очень вероятен летальный исход);
атрофия прилегающих мышц, например, четырехглавой мышцы бедра — симптом Александрова;
остеопороз;
костная деструкция мыщелков, надколенника и большеберцовой кости, зазубренность, появление на суставных концах фокусных узур неправильной формы;
ревматический кардит;
ревматическая хорея;
ревматические плотные, безболезненные малоподвижные узелки в подкожной клетчатке, фасциях, апоневрозах и бурсах;
абсцессы — нарывы;
свищи;
некроз мягких тканей и хряща;
фиброз из-за соединительно-тканного перерождения сумки;
уплотнение и утолщение периартикулярных тканей;
заполнение сустава рубцовой тканью;
эрозия суставных поверхностей;
анкилоз вследствие спаивания суставных поверхностей соединительной тканью.
Перечисленные патологические признаки проявляются размыто или ярко выражены. Их принято делить на местные и внесуставные. Необязательно проявление всего симптомокомплекса сразу. Все зависит от разновидности болезни и сопутствующих патологий.
Надколенник или коленная чашечка представляет собой небольшой костный «щит», прикрывающий колено сверху. Он сцеплен с мышцей бедра и усиливает её действие. Надколенник лишь часть мощного стабилизирующего каркаса коленного сустава. Он начинает выпирать вперед при избыточном накоплении выпота в полости больного сустава. При этом колени приобретают шарообразную форму. Мыщелки – полукруглые выступы бедра и голени.
Признаки артрита коленного сустава очень схожи с симптомами многих костных заболеваний, а также опухолевидных новообразований:
фиброзная остеодистрофия;
гигантоклеточная остеокластома;
саркома;
пигментный виллонодулярный синовит;
синовиома.
К лабораторно-инструментальным признакам артрита коленного сустава относят:
увеличение СОЭ — скорости оседания эритроцитов (или РОЭ — реакции оседания эритроцитов), количества лейкоцитов (преимущественно полиморфонуклеаров), эозинофилов и тромбоцитов в общем анализе крови;
выявление С-реактивного белка и серомукоидов при биохимическом исследовании крови;
обнаружение антигена HLA-27, ?-2 и гамма-глобулинов в сыворотке крови;
резкое увеличение количества плазматических клеток в синовиальной оболочке;
дегенерация хряща, сужение суставной щели, гуммозный процесс в костях, эрозии и узлы в костной ткани, остеофиты (травмируют синовиальную оболочку), субхондральный склероз (склеротический ободок вокруг туберкулезного очага и секвестры внутри него) на рентгеновских снимках.
Стадии развития артрита коленного сустава
Выделяют 3 стадии развития заболевания:
Первая стадия, начальная. Преартритическая фаза. Обычно занимает около 6 часов. Болезнь протекает в чисто гиперемической форме. Единственный симптом здесь – это болезненный синдром, т.е. артралгия.
Вторая стадия, ранний артрит. Артритическая фаза – разгар болезни.
Признаки второй стадии могут проявляться циклически:
начинает твердеть хрящевая ткань;
патологически разрастается кость;
воспаляется синовиальная перепонка;
образуются абсцессы;
утолщается капсула сустава.
Третья стадия, запущенный артрит. Постартритическая фаза – затихание болезни.
Признаки третьей стадии:
хрящи все больше истончаются и практически полностью разрушаются;
на их месте из-за прогрессирующего зонального остеогенеза образуются костные наросты;
в костях возникают полости с инородным веществом;
разрушается сустав;
происходит рубцевание тканей;
нога принимает порочное положение и укорачивается/удлиняется;
человек становится инвалидом.
На последней стадии артрит принимает хроническую форму. Возможны рецидивы и обострения заболевания. Болевой синдром может усиливаться при резкой перемене погоды. Это свойство организма называют метеочувствительностью.
Коленный сустав – крупнейший в человеческом теле, и синовиальной жидкости в нем больше, чем в других. При попадании в нее болезнетворных организмов воспалительный процесс протекает бурно, поэтому так важно остановить болезнь на первой стадии. В противном случае неприятных последствий никак не избежать.
По теме: Гонартроз коленного сустава: степени, виды, методы лечения
Причины артрита коленного сустава
Причин развития артрита коленного сустава существует огромное множество, среди которых:
механическая перегрузка от трения в переднем отделе и длительного стояния на коленях («колено домохозяйки»);
неправильное положение костей, а значит, неравномерное распределение нагрузки на сустав;
вакцинация против краснухи – поствакцинальный артрит;
длительное переохлаждение или обморожение ног;
травма, например, ушиб, перелом, трещина, разрыв суставного мениска или повреждение связок – посттравматический гонартроз;
аллергия (лекарственная и сывороточная болезнь) – аллергический артрит, например, при крапивнице или отеке Квинке;
болезнь Рейтера – синдром артрита, уретрита и конъюнктивита (преимущественно у молодых мужчин);
бруцеллез;
болезнь Бехчета;
артриты других суставов, например, гнойные или паразитарные;
глистные и протозойные инвазии;
туберкулез– туберкулезный артрит;
крупозное воспаление легких;
острая стрепто-, пневмо- или стафилококковая инфекция – инфекционный или септический артрит;
грибок;
гонорея;
хламидиоз;
сифилис;
лаймовская болезнь;
красная волчанка;
псориаз (очень редко) – псориатический артрит;
гепатит;
пирофосфатная артропатия с обызвествлением;
подагра – метаболическая болезнь с отложением солей мочевой кислоты в суставах – обменный или подагрический артрит;
болезнь Бехтерева — наследственное заболевание опорно-двигательной системы;
капилляротоксикоз;
узловатая эритема;
коллагеноз (крайне редко);
саркоидоз;
лейкоз;
гемофилия;
цинга;
остеомиелит;
ангина;
скарлатина;
отит;
фарингит;
дерматомиозит.
Выявить причину артрита иногда довольно затруднительно, т.к. воспалительный процесс прогрессирует постепенно и до появления болевого синдрома характерная симптоматика может отсутствовать. Самая тяжелая форма артрита коленного сустава – это острая флегмонозная с гнойным расплавлением окружающих мягких тканей, прорывом гноя в ткани бедра и голени.
Виды инфекционных возбудителей:
бактерии;
вирусы;
паразиты;
болезнетворные грибки.
стафилококки;
гонококки;
стрептококки;
гемофильная палочка — Haemophilius influencae;
грамотрицательные бактерии, например, Pseudomonas или сальмонелла — Salmonella.
Виды Staphylococcus:
Staphylococcus aureus;
эпидермальный стафилококк — Staphylococcus epidermidis.
Виды Streptococcus:
β-гемолитический стрептококк группы А — Streptococcus pyogenes — активируется в грамположительной флоре;
стрептококки других групп.
ВИЧ — вирус иммунодефицита человека;
краснухи;
эпидемического паротита;
гепатита В;
парвовирусы.
Паразиты – возбудители следующих заболеваний:
описторхоз;
стронгилоидоз — кохинхинская диарея;
дракункулез — болезнь ришты;
анкилостомоз — сыпь рудокопов, земляная чесотка или египетский хлороз;
шистосоматоз;
эхинококкоз печени;
филяриатоз, в том числе вухерериоз, бругиоз и онхоцеркоз;
лоаоз, вызывающий калабарскую опухоль.
Итак, основные разновидности бактериального инфекционного артрита в зависимости от этиологии – причины его возникновения:
гонококковый;
туберкулезный первично-костной или первично-синовиальной формы;
бруцеллезный;
боррелиозный или лаймский (при болезни Лайма);
иерсиниозный;
дизентерийный;
сальмонеллезный.
По причинам возникновения артрит коленного сустава делят на два вида:
Первичный (самостоятельное заболевание);
Вторичный (сопутствующее другой патологии).
Факторами риска или предрасполагающими причинами являются:
недоношенность;
лишний вес;
наследственность;
хронические очаги инфекции;
оперативные вмешательства;
гонорея – венерическая болезнь, поражающая мочевые пути;
фурункулез, сопровождающийся появлением фурункулов;
перитонзиллярный абсцесс за миндалинами;
ангина — воспаление слизистой оболочки зева;
скарлатина (преимущественно в детском возрасте);
воспаление среднего уха;
пневмония — воспаление легких;
инфекционный эндокардит — воспаление эндокарда — внутренней оболочки сердца;
иммунодефицитные состояния;
рецидивирующая септицемия;
протезы суставов;
сахарный диабет — эндокринное заболевание из-за дефицита инсулина;
серповидноклеточная анемия — малокровие;
хронический тонзиллит – воспаление небных миндалин;
кариес — разрушение тканей зубов;
опухоль;
гипогаммаглобулинемия — дефицит белка;
алкогольная зависимость;
употребление наркотиков;
врожденные дефекты опорно-двигательного аппарата;
слабый мышечный каркас коленного сустава;
экстремальные виды спорта.
Симптомы болезни разительно отличаются в зависимости от причин её возникновения. Так, если это длительное механическое трение, то артрит обычно протекает без лихорадки. При выраженном артрите коленных суставов можно полностью лишиться возможности передвигаться.
По теме: Наколенник при артрозе коленного сустава
Как лечить артрит коленного сустава?
Комплекс терапевтических мер включает в себя:
снятие воспаления (НПВС – нестероидные противовоспалительные средства);
обезболивание;
восстановление обменных процессов (прием хондропротекторов, витаминов и иммуностимуляторов);
укрепление иммунитета;
нормализация питания суставных тканей;
избавление от избыточного веса (аурикулотерапия, диета, фитотерапия для улучшения обменных процессов и расщепления жировых отложений, чтобы уменьшить нагрузку на колени);
восстановление нормальной двигательной активности, опороспособности нижних конечностей, возобновление полной амплитуды движений;
профилактические меры по предупреждению рецидивов болезни.
Болезненные ощущения помогут уменьшить не только лекарства, но и такие опорные средства, как трость или костыли. Применяются и ортопедические приспособления, например, наколенники, шины и специальная обувь. Ногу иммобилизуют также простым гипсом, кокситной повязкой или тутором, изготовленным по гипсовому слепку.
При вторичном заболевании первоочередные меры направлены на ликвидацию основного заболевания. Лечение проводится комплексно.
Нестероидные противовоспалительные препараты:
Ибупрофен. Плюсы: безопасен, побочных эффектов меньше, чем у других средств; реже вызывает агранулоцитоз в крови. Минусы: жаропонижающий и болеутоляющий эффект меньше, чем у Парацетамола; может спровоцировать появление отеков, гипертонии, аспириновой астмы, язвы желудка, повреждения печени и почек;
Напроксен. Плюсы: имеет мало побочных эффектов; высокоэффективен. Минусы: больший риск сердечно-сосудистых осложнений, чем у Ибупрофена;
Аспирин или Ацетилсалициловая кислота. Плюсы: хорошая жаропонижающая способность; предотвращает тромбоз (антиагрегационный или «противосклеивающий» тромбоциты при воспалении препарат). Минусы: плохо помогает при болях; может вызвать синдром Рея, поражающий печень и мозг;
Парацетамол. Плюсы: единственное средство, без риска возникновения отечности и гипертонии; реже разрушает слизистую желудка; лучше других снимает боль и жар. Минусы: с возрастом действие препарата слабеет; быстро изнашивает печень, т.к. активизируется именно в ней;
Алмирал, Ортофен или Диклофенак. Плюсы: быстро избавляет от артритных болей. Минусы: существенно увеличивает вероятность инсульта; сильно сажает почки; негативно влияет на желудочно-кишечный тракт;
Олфен – препарат на основе диклофенака натрия;
Нимесулид. Плюсы: эффективное средство; хорошо переносится; суммарное число осложнений со стороны желудка и кишечника ниже, чем у аналогов. Минусы: нет точных данных о кардиоваскулярной безопасности лекарства;
Ревмоксикам или Мелоксикам. Плюсы: даёт значимое улучшение; легко переносится. Минусы: недостаточно изучена кардиоваскулярная безопасность; высок относительный риск кровотечений.
При лечении инфекционного гонита часто применяют Линкомицин – антибиотик, противомикробный препарат. Плюсы: отлично справляется с болезнетворными микроорганизмами, микоплазмой, бактероидами. Минусы: может вызвать тошноту, рвоту, диарею, стоматит и другие осложнения.
Мази против артрита коленного сустава:
Финалгон;
Апизартрон;
Гисталгон.
Кортикостероиды — стероидные гормоны — вводятся непосредственно в полость сустава:
Гидрокортизон в виде суспензии;
Кеналог;
Трасилол или Апротинин;
Дипроспан.
Иммуностимуляторы при гонартрите:
Левамизол или Декарис. Плюсы: повышает иммунитет, рубцует язвы. Минусы: провоцирует головную боль, нарушает сон;
Тактивин в растворе;
Метилурацил. Плюсы: ускоряет заживление ран; обычно хорошо переносится. Минусы: возможны аллергические кожные реакции, головокружение.
Хондропротекторы принимаются длительными курсами даже после окончания основного лечения. Они значительно ускоряют регенерацию клеток. Если артрит спровоцирован инфекционным возбудителем, то проводится антибиотикотерапия (этиотропная). Дополнительно вводят иммуностимуляторы и противотоксические средства.
Формы медикаментозных препаратов, назначаемых при артрите коленного сустава:
таблетки (например, Диклофенак);
растворы для внутримышечных и внутрисуставных инъекций (например, кортикостероиды);
гели (например, Диклак);
крема;
мази (например, Бишофит, Никофлекс, Меновазин);
растворы для примочек (например, Димексид).
Эти лекарства имеют множество побочных эффектов, перегружают желудочно-кишечный тракт, поэтому одновременно с их приемом требуется соблюдение диеты и назначение поддерживающих пищеварительный процесс средств.
Узнайте больше: Список современных лекарств и препаратов для суставов
Если возникает абсцесс, его обязательно пунктируют. Иначе образуется свищ. При отсутствии секвестров свищи поддаются иодоформенной пломбировке по Мозетиг-Моргофу (Mosetig-Moorhof). Ускоряет процесс заживления кварцевание.
Для исправления возникших деформаций коленей, т.е. О- и Х-образных ног, используют ортопедические методы коррекции. При контрактуре гониты нуждаются в постоянном вытяжении конечности или легкой одномоментной редрессации с гипсовой фиксацией. Запущенные случаи поддаются выпрямлению Ермолаевским аппаратом или исправляются надмыщелковой остеотомией.
Исправление костных деформаций возможно только хирургическим путем. Виды оперативных вмешательств при гоните:
реплантация синовиальной перепонки сустава;
трансплантация хрящевой ткани;
артроскопия — удаление отростков с кости и другие манипуляции через микроразрез;
эндопротезирование — замена компонентов сустава имплантатами;
артодез – полная иммобилизация сустава;
артролиз или операция Вольффа — иссечение фиброзных спаек;
синовэктомия — удаление пораженной синовиальной оболочки;
промывка сустава;
выравнивание менисков (это полулунные хрящевые образования, дополнительные амортизаторы ног);
артропластика — частичная или полная протезная замена сустава;
остеотомия — удаление части кости с целью уменьшить давление на сустав;
внутрисуставная некрэктомия;
пластическая резекция — удаление сустава или его части — колена закрытого или открытого типа с фасциальной интерпозицией;
широкая двусторонняя парапателлярная артротомия.
В тяжелых случаях делают резекцию, клиновидную остеотомию или артропластику вторично. Резекции и неартроз нельзя делать до достижения 17 лет. При повреждении зон роста костей нижних конечностей ребенок навсегда останется хромым.
Некоторые терапевтические методики применяются только при условии избавления от болей и воспаления. Среди них есть и методы тибетской медицины:
физиотерапия;
массаж и самомассаж для расслабления мышечного каркаса колена и усиления кровообращения;
фармакопунктура — введение лекарств минимальными дозами в биологически активные точки спины;
акупунктура или иглотерапия;
аурикулотерапия – введение игл в биологически активные точки ушей;
лечебно-физкультурный комплекс;
санаторно-курортное оздоровление.
Назначаются следующие физиотерапевтические процедуры:
фонофорез с гидрокортизоном;
парафиновые аппликации;
магнит;
кварцевание;
лазер;
УВЧ;
радоновые или сероводородные ванны.
заниматься самолечением;
терпеть боль или постоянно снимать её анальгетиками и не обращаться за помощью к специалистам;
при вторичном гоните лечить только его, игнорируя болезнь-первопричину.
Крупные сочленения костей нижних конечностей подвергаются опасности воспалительного процесса зачастую только из-за халатности самого человека. Работа без соблюдения простейших санитарных правил и норм, не щадя себя, может дать только негативный для здоровья эффект. Не подавляя своевременно хронические инфекционные очаги в организме, человек обрекает себя на длительное лечение и возникновение различных осложнений.
Автор статьи: Муравицкий Игорь Валерьевич, врач-ревматолог
Лечение подагрического артрита
Что такое подагрический артрит?
Это заболевание суставов, которое вызывает избыточное накопление солей мочевой кислоты в тканях. Оно диагностируется у 2% населения земного шара, и больше всего ним болеют мужчины после 40 лет. У женщин проявляется в период климакса и в постменопаузе.
Основные причины подагрического артрита
Этот патологический процесс происходит из-за повышенного синтеза моноурата натрия, при нарушении обмена пуринов. Вторая причина накопления мочекислых солей – постепенно уменьшается их вывод через почечную систему. Из-за большой концентрации солей они начинают мигрировать и осаждаться в полости сустава, вызывая воспаление, отек и резкую боль.
Ученые выявили, что существует наследственная предрасположенность к нарушению пуринового обмена. Она может дать толчок болезни, если будут сопутствующие негативные факторы, а может и никак не проявить себя.
Факторы развития подагрического артрита:
- злоупотребление алкоголем, стрессы, физические перегрузки;
- чрезмерное употребление мяса, субпродуктов, колбас, бобовых, кофе;
- увлечение белковыми диетами или длительным голоданием.
Следует также знать, что развитие такой патологии могут вызвать лекарства от высокого давления, противоопухолевые средства и препараты-цитостатики.
Способствуют развитию подагры:
- аутоиммунные болезни;
- сердечно-почечная недостаточность;
- избыток мужских гормонов тестостерона и андрогена;
- ожирение, нарушенный обмен липидов;
- болезни щитовидной железы и надпочечников.
Избыточное производство мочевой кислоты в организме стимулируют нарушения работы ферментативной системы, а также накоплением гликогена и нарушением нормального выведения уратов через мочевыделительную систему.
Процесс развития подагрического артрита, основные симптомы болезни
Подагрический артрит бывает первичным, который является самостоятельно возникающим заболеванием. Вторичный возникает как следствие других патологических процессов в организме и как осложнение медикаментозной терапии.
Клинические формы болезни:
- острая;
- подострая;
- ;
- внесуставная;
- ;
- хроническая.
Признаки подагрического артрита
- основной симптом – острые воспаления в суставах с образованием подагрических узлов – тофусов в области воспаления;
- наиболее часто ассиметрично поражаются суставы стоп и фаланги пальцев рук;
- процесс может распространяться на колено и локтевой сустав;
- реже поражение встречается в голеностопе.
Особенностью именно этого заболевания является внезапное начало, сильный болевой синдром и краткий срок острого приступа. Резко появляется чувство зуда, «горения» воспаленного места, лихорадочное состояние с ознобом.
Латентный период
В начальном периоде повышается уровень мочевой кислоты, соли накапливаются в синовиальных сумках суставов и хрящевой ткани. Симптомов болезни в латентном периоде практически не ощущается. Заболевание диагностируется только на основании изменения крови и мочи.
Острый период
Соли мочевой кислоты накапливаться в больших количествах в синовиальных капсулах и внутрисуставной жидкости. Далее они скапливаются в хрящевой и костной ткани, образовывая подагрические узлы – тофусы. В раздраженных солями тканях начинается острое воспаление, сопровождающееся покраснением и резкой, нестерпимой болью.
Вначале воспаляются стопы, особенно межфаланговые области. По мере развития патологического процесса начинается поражение колена и подагрический артрит голеностопного сустава, лечение которых необходимо проводить только под контролем специалиста.
Признаки острого приступа:
- поверхность кожи над суставом краснеет и становится горячей на ощупь;
- интенсивность боли во время приступа такая, что к телу больного невозможно прикоснуться, не говоря уже о возможности двигаться;
- может повыситься не только температура в области воспаления, но и всего тела, начинается озноб;
- приступ бесследно проходит, заболевание как-бы быстро «вылечивается» в течение нескольких часов, максимум 1-2 суток.
Хронический подагрический артрит
После исчезновения симптомов острого процесса болезнь переходит в хроническую форму. Периоды затухания чередуются с обострениями, при этом интервалы времени между ними становятся все короче, а продолжительность обострений возрастает. Подагрических узлов в полости сустава становится все больше, ураты заполняют полости костей.
Проявления хронической стадии болезни:
- поверхность кожи над костными суставами зудит, шелушится, грубеет;
- постепенно снижается подвижность воспаленных конечностей;
- хрящевая и костная ткань деформируется;
- развивается артроз суставов, разрушается гиалиновый хрящ;
- под кожей формируются тофусы;
- обострения болезни происходят все чаще;
- тофусы воспаляются и прорываются через кожу.
Диагностика подагрического артрита
Во время осмотра и беседы с больным-подагриком врач определяет признаки заболевания по наличию подагрических тофусов в суставной области и характерной картине приступов, которую описывает пациент. Для уточнения диагноза специалист назначает лабораторные анализы.
Исследуется синовиальная жидкость на количество уратов, общий и биохимический анализ крови и мочи. Для уточнения изменений в костях и степени деформации суставов проводится рентгеновское обследование.
Важна современная дифференциальная диагностика по сравнению с другими видами болезни (ревматоидным, инфекционными остеоартрозом).
Лечение подагрического артрита
Заболевание лечится комплексными методами, которые включают медикаментозную терапию, хирургическое лечение, физиотерапию, ЛФК. Кроме лечения способами традиционной медицины, помогает останавливать подагрический артрит лечение народными средствами и диетотерапия.
Хирургическое лечение подагрического артрита применяют для удаления подагрических тофусов и восстановления двигательных функций суставов.
Физиотерапевтические методы и аппаратное лечение назначают как в острой, так и в хронической форме болезни. В острой стадии применяют для снятия боли электрофорез с лекарственными препаратами и УФО-облучение. Для улучшения кровоснабжения тканей и выведения уратов грязевые аппликации, бромовые и радоновые ванны. В фазе ремиссии – назначается питье слабо минерализованных вод, диетотерапию и ЛФК.
Острый подагрический артрит: лечение медикаментами
Представляет собой быстротечное острое воспаление. Как правило, поражается один из суставов, чаще всего нижних конечностей.
Комплексная медикаментозная терапия и лечение подагрического артрита препаратами сопровождается использованием следующих медикаментов:
- Противоподагрические препараты, такие как «Колхицин», назначают с целью устранения болевого синдрома и ускорения выведения уратов. Курс лечения – 5-10 дней.
- Симптоматические средства: «Нимесил», «Диклофенак», «Ибупрофен», «Вольтарен» – принимают для снятия воспаления, отека, боли.
- Гормонотерапия глюкокортикостероидами «Дипроспаном», «Гидрокортизоном» применяется при сильной боли в качестве однократного укола в пораженную область или в полость сустава.
Эффективность проводимой терапии оценивается регулярным определением количества мочевой кислоты в крови и моче пациента.
Базисное лечение подагрического артрита медикаментами после снятия острого приступа назначает только лечащий врач.
Самые эффективные лекарства при подагре
Эффективна терапия подагрического артрита лечением препаратами-урикодепрессантами, такими как «Аллопуринол», «Тиопуринол», «Гепатокоталаза», которые регулируют синтез мочевой кислоты, способствуют рассасыванию подагрических узлов и вылечиванию острых воспалений.
Также применяются:
- урикозурические средства – «Пробенецид», «Кетазон», «Этамид», но эти таблетки нельзя пить при наличии камней в почках и почечной недостаточности;
- энтеросорбенты и гепатопротекторы — активированный уголь, «Полисорб», «Эссенциале», «Гептрал»;
- мочегонные средства – «Диакарб», «Лазикс»;
- противоспалительные мази для суставов, например, «Левомеколь» или аппликации «Димексид» с Анальгином».
Диета при подагрическом артрите
Перед тем как лечить подагрический артрит, стоит учитывать, что лечение народными средствами дома очень эффективно в комплексе со специальной диетой.
В терапии подагры правильное питание играет решающую роль, так как прием в пищу запрещенных продуктов может вызвать обострение и дальнейшее прогрессирование заболевания.
Полностью исключаются:
- супы и мясные бульоны;
- жирное мясо и рыба;
- шоколад;
- копчености и консервация;
- соления, жирные сыры и брынза;
- острые маринады, специи, и майонез;
- крепкий кофе, какао, пиво и алкогольные напитки.
Соль также следует резко ограничить, а сахар разрешается употреблять, только если больной не имеет лишних килограммов.
Ограниченно разрешено мясо птицы в запеченном, отварном или паровом виде, овощная икра, цветная капуста, кислые овощи и зелень, грибы, бобовые, овсянка, какао.
Основа меню при подагрическом артрите:
- овощные, молочные и крупяные супы;
- яйца (по 1 в день), кисломолочная пища;
- орехи, сухофрукты, макароны, овощи, крупы;
- постная рыба, ягоды и фрукты, мед;
- травяные чаи и фруктовые соки;
- растительное и сливочное масло.
Хронический подагрический артрит: симптомы и лечение народными средствами
Настой листьев брусники
Приготовление: 20 г сухого сырья запаривается 300 мл кипятка, выпивается в течение суток. Рекомендуемый курс приема – 4 недели.
Настойка липовых цветов
Приготовление: 1 столовую ложку на 250 мл кипящей воды, настоять в течение часа, пить по 250 мл в сутки в течение 15 дней.
Яблочный морс
Приготовление: натереть два средних яблока, в течение 4 минут нагревать на медленном огне в литре горячей воды, выпить за день в несколько приемов.
Настой крапивы
Приготовление:1 столовую ложку сухого сырья залить 250 мл кипятка, настаивать в течение двух часов. Принимать 4 недели по 250 мл в течение дня.
Помогает вылечивать подагровые шишки и снимать боль, которую дает подагрический артрит, лечение в домашних условиях продуктами пчеловодства.
Рецепт настойки с пчелиным подмором
Половину стакана пчелиного подмора настаивают десять дней в 250 мл крепкой водки. Затем накладывают на больное место как компресс на 10 минут. Этот рецепт хорошо помогает избавляться от боли, курс повторяют до полного снятия болевых симптомов.
Читайте также:
Как лечить подагрический артрит гимнастическими упражнениями?
Если нет обострения воспаления суставов, необходимо ежедневно выполнять разминку и лечебную гимнастику:
- для разминки плеч: развести руки в стороны, делать махи вперед и назад, круговые вращения руками;
- для локтевых суставов: сгибать и разгибать руки, делать упражнения с легкими, до 0.5 кг гантелями;
- для лучезапястного соединения полезно толкать небольшие предметы, отталкиваться руками от стены в положении стоя, сгибать и разгибать кисти;
- тренировка для пальцев: разминать и сгибать каждый палец поочередно, касаться большим пальцем остальных, вращать пальцами;
- разминка тазобедренного сустава: лежа поднимать ноги вертикально, затем согнув, прижимать их к стенке живота;
- для коленного сустава: в сидячем положении сгибать и разгибать синхронно, а затем поочередно, затем в положении лежа слегка согнуть их и сделать «велосипед».
- для лечения подагрического артрита стопы гимнастикой полезно сидя поочередно катать ногой небольшой мячик или резиновый валик.
Прогноз для пациента
Нужно знать, что самолечение или полное отсутствие лечения может привести к потере драгоценного времени и развитию тяжелых патологий:
- если заболевание запустить, ураты начинают откладываться не только в конечностях, но и в носу, ушных раковинах, половых железах, других органах и тканях;
- наиболее опасно, когда они забивают артерии, появляются в клапанах сердечной мышцы;
- с течением времени подагрические узлы дополнительно накапливают соли кальция, усложняя лечение;
- при отсутствии лечения соли мочевой кислоты вызывают подагрическую нефропатию, откладываясь в почечной ткани, что приводит к нефриту или нефросклерозу.
Самый неблагоприятный прогноз для больного может быть при заболевании подагрой в молодом возрасте, когда есть сопутствующие инфекции мочеполовой системы, гипертония, сахарный диабет и сердечная недостаточность.
Профилактика подагрического артрита
- Для э помимо диеты нужно полностью отказаться от алкоголя и пива. Это важное условие, так как пиво и алкогольные напитки повышает выработку мочевой кислоты, и замедляют ее выведение.
- Необходимо строго ограничить употребление кофеин-содержащих напитков суставы и полностью отказаться от курения.
Прогноз при подагрическом артрите относительно хороший, при условии соблюдения всех врачебных рекомендаций - Пищевой рацион нужно скорректировать так, чтобы исключить полностью запрещенные продукты, а суточный объем жидкости должен быть не менее 2- 2.5л.
- Всем, кто пытается быстро похудеть, нужно помнить, что быстрая потеря массы тела приводит к усиленной выработке мочевой кислоты.
- Для предотвращения приступов важно соблюдать умеренную физическую активность, но не перегружать суставы.
- Следует ограждать себя от стрессов, организовать правильный режим труда и отдыха и придерживаться его.
Подагрический артрит симптомы и лечение народными средствами крайне неприятны, поэтому не стоит упускать даже малейшие признаки данной патологии.