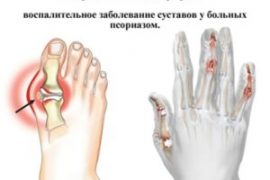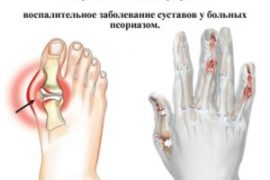
Псориатический артрит – загадочное и непредсказуемое заболевание. Основные методы диагностики и лечения
В крови повышен С-реактивный белок
С-реактивный белок (СРБ, C-Reactives protein – CRP) – довольно старый лабораторный тест, который, как и СОЭ, показывает, что в организме идет острый воспалительный процесс.
Обычными методами СРБ обнаружить не удается, в биохимическом анализе крови повышение его концентрации проявляется увеличением α-глобулинов, которые он, наряду с другими острофазными протеинами, представляет. Главной причиной появления и возрастания концентрации С-реактивного протеина являются острые воспалительные заболевания, которые дают многократное (до 100 раз) увеличение этого острофазного белка уже через 6 – 12 часов от начала процесса.
Помимо высокой чувствительности СРБ к различным, происходящим в организме событиям, изменениям в лучшую или худшую сторону, он хорошо реагирует на терапевтические мероприятия, поэтому может быть использован для контроля над течением и лечением различных патологических состояний, сопровождаемых повышением данного показателя.
Что это такое?
С-реактивный белок – это двухкомпонентная молекула, состоящая из белков (пептидов), ковалентно соединённых с несколькими олигосахаридами. Название обусловлено его возможностью вступать во взаимодействие с С-полисахаридами бактерий семейства Streptococcaceae, образуя при этом устойчивый комплекс «антиген-антитело» (реакция преципитации). Данный механизм относится к защитным реакциям организма человека на инфекционное заражение.
При проникновении патогена активизируется иммунная система, которая стимулирует процесс синтеза небольших пептидных молекул – цитокинов. Они обеспечивают передачу сигнала о манифестации воспалительного процесса и необходимости усиления выработки белков острой фазы, которыми и являются СРБ. Спустя 1-2 суток отмечается повышение СРБ в десятки и сотни раз по сравнению с нормальными значениями.
Отмечено, что максимальный уровень СРБ (более 150 мг/мл) регистрируются при инфекционных заболеваниях бактериальной этиологии. В то время как при вирусном заражении концентрация белка не превышает 30 мг/л. Омертвение тканей (некроз) – ещё одна причина повышения с-реактивного белка, включая инфаркт сердца, злокачественные новообразования и атеросклероз (отложение в кровеносных сосудах избыточного количества холестерина).
Норма СРБ
В крови здорового человека уровень СРБ очень невысок или данный белок вовсе отсутствует (при лабораторном исследовании, но это не значит, что его нет совсем – просто тест не улавливает мизерные количества).
За норму приняты следующие границы значений, причем, они не зависят от возраста и половой принадлежности: у детей, мужчин и женщин она одна – до 5 мг/л, исключение составляют лишь новорожденные дети – им позволено иметь до 15 мг/л этого острофазного протеина (о чем свидетельствует справочная литература). Однако ситуация меняется при подозрении на сепсис: неонатологи начинают срочные меры (антибиотикотерапия) при повышении СРБ у ребенка до 12 мг/л, при этом, врачи отмечают, что бактериальная инфекция в первые дни жизни может и не давать резкого повышения этого белка.
Назначается лабораторное исследование, выявляющее C-Reactives protein, в случае многих патологических состояний, сопровождаемых воспалением причиной которых стала инфекция или разрушение нормальной структуры (деструкция) тканей:
- Острый период различных воспалительных процессов;
- Активирование хронических заболеваний воспалительного характера;
- Инфекции вирусного и бактериального происхождения;
- Аллергические реакции организма;
- Активная фаза ревматизма;
- Инфаркт миокарда.
Для того, чтобы лучше представить диагностическую ценность данного анализа, необходимо понять, что собой представляют собой белки острой фазы, узнать о причинах их появления в крови пациента, более детально рассмотреть механизм иммунологических реакций при остром воспалительном процессе. Что мы и попытаемся сделать в следующем разделе.
Симптомы и диагностика
На повышение уровня CRP указывают такие косвенные симптомы:
- рост температуры;
- легкий озноб;
- периодический кашель и появление одышки;
- повышенная общая потливость;
- в общем анализе крови фиксируется увеличение СОЭ и числа лейкоцитов.
Совсем недавно анализ на C-реактивный белок назначался для того, чтобы выявить скрытые воспалительные процессы. Сегодня с его помощью можно оценить риск сердечно-сосудистых недугов у людей, практически здоровых. В первую очередь это касается пациентов пожилого возраста.
Основные показания к исследованию таковы:
- развитие ишемической болезни сердца и других недугов, которые развертываются на фоне атеросклероза.
- своевременная фиксация обострений после хирургических операций, например шунтирования или ангиопластики.
- выявление риска повторного инфаркта или инсульта.
- оценка уровня эффективности лечения антибактериальными препаратами бактериальной инфекции.
- период терапии сердечно-сосудистых заболеваний.
- подозрение на наличие новообразований.
- появление признаков красной волчанки.
- диагностика болезни Крона и колита язвенного.
Чтобы обеспечить достоверность результатов, тест проводится в утреннее время. Кроме того, нужно не кушать за 12 часов до процедуры, временно отказаться от физических нагрузок и избегать стрессов.
Зафиксировав повышенный уровень белка и исключив влияние на показатель субъективных факторов, доктор определяется с терапией.

Причины повышения С-реактивного белка у взрослых
Существует 3 основные группы причин, которые могут привести к увеличению содержания С-реактивного белка у взрослых – воспалительный процесс, онкология и патология артериальных сосудов. Они включают в себя огромное количество болезней, между которыми необходимо проводить диагностический поиск.
Примерно сориентироваться в патологиях помогает степень повышения белка:
- Менее 19 мг/л – незначительное превышение нормального значения может быть при любом значимом факторе, воздействующем на организм. Однако при постоянно-повышенном СРБ, следует исключать аутоиммунную и онкологическую патологии.
- 20-50 мг/л – данный уровень более характерен для вирусных заболеваний человека, таких как мононуклеоз, аденовирусная или ротавирусная инфекция, герпесе и других.
- Более 100 мг/л – такая сильная иммунная реакция чаще всего наблюдается при бактериальных инфекциях (микробной пневмонии, сальмонеллезах, шигеллезах, пиелонефритах и т.д.)
Но, уровень СРБ это очень примерный показатель, и даже указанные выше границы достаточно условны. Бывает, что у пациента с ревматоидным артритом СРБ выше 100, во время обострения. Или у септического больного 5-6 мг/л.
При начале воспалительного процесса буквально в первые часы концентрация белка будет возрастать, и может быть более 100 мг/л, через 24 часа будет уже максимальная концентрация.
Возможные заболевания
С-реактивный белок будет повышен уже в первые 6-8 часов от начала болезни, причем его значения будут соответствовать тяжести процесса (чем тяжелее течение, тем выше СРБ). Такие свойства CRP позволяют его использовать в качестве индикатора при дебюте или протекании различных воспалительных и некротических процессов, которые и будут причинами повышения показателя:
- Бактериальные и вирусные инфекции;
- Острая сердечная патология (инфаркт миокарда);
- Онкологические заболевания (в том числе, метастазирование опухолей);
- Хронические воспалительные процессы, локализованные в различных органах;
- Оперативные вмешательства (нарушение целостности тканей);
- Травмы и ожоги;
- Осложнения послеоперационного периода;
- Гинекологическая патология;
- Генерализованная инфекция, .
Повышенным СРБ часто бывает при:
- ;
- (СКВ);
- Лимфогранулематозе;
- Остром лимфобластном лейкозе (ОЛЛ);
- ;
- ;
- ;
- Висцеральном лейшманиозе.
Следует отметить, что значения показателя для разных групп заболеваний могут существенно отличаться, например:
- Вирусная инфекция, метастазы опухолей, ревматические болезни, протекающие вяло, без выраженной симптоматики, дают умеренное повышение концентрации CRP – до 30 мг/л;
- Обострение хронических воспалительных процессов, инфекции, вызванные бактериальной флорой, оперативные вмешательства, острый инфаркт миокарда могут повысить уровень острофазного маркера в 20, а то и в 40 раз, но в большинстве случаев от таких состояний можно ожидать рост концентрации до 40 – 100 мг/л;
- Тяжелые генерализованные инфекции, обширные ожоги, септические состояния способны очень неприятно удивлять клиницистов цифрами, обозначающими содержание С-реактивного белка, они могут достигать запредельных значений (300мг/л и гораздо выше).
Так же стоит затронуть очень важный вопрос в отношении повышенного количества СРБ у здоровых людей. Высокая концентрация С-реактивного протеина при внешнем полном благополучии и отсутствии признаков хоть какой-то патологии наводит на мысль о развитии онкологического процесса. Такие пациенты должны пройти тщательное обследование.
Причины у мужчин
При отсутствии явных симптомов, позволяющих предположить определенный диагноз, данные болезни рекомендуется исключать в первую очередь:
- Опухоли;
- ГЭРБ;
- ;
- 12-перстной кишки/желудка;
- ;
- ;
- ;
- .
- (МКБ);
- ;
- ;
- Инфекции, которые передаются половым путем (хламидиоз, микоплазменная/уреаплазменная инфекция, гарднереллез и т.д.)
- Хронические поражения легких обструктивного характера (, эмфизема);
- Профессиональные заболевания (силикозы, пневмокониозы, силикотуберкулез и другие).
Чтобы облегчить диагностический поиск, следует узнать у врача, какие патологии чаще всего встречаются у мужчин среднего и старшего возраста.
Причины у женщин
В первую очередь, следует исключать наличие следующих патологий:
- Онкологии – именно у женщин 40-60 лет часто происходит дебют опухолевого роста, например рака груди или . Чтобы их своевременно обнаружить и провести лечение на ранней стадии, настоятельно рекомендуется ежегодно проходить осмотр гинеколога, начиная с 35 лет.
- Очага хронической инфекции. СРБ является отличным индикатором затяжных воспалительных реакция. Несмотря на то, что они могут не беспокоить человека (до определенного времени) и не снижать его качество жизни, их присутствие все равно отражается на анализе реактивного белка у женщин.
- Гинекологических заболеваний (, , истинной , и других).
На первом месте у девушек стоят поражения мочеполовых путей: хронический пиелонефрит, , , инфекции с половым путем передачи (хламидиозы, микоплазмозы, гарднереллезы и т.д.). Следующими, по частоте являются патологии пищеварительной системы – панкреатит, хронический холецистит, и другие.
Причины у детей
Существует большое количество болезней, вызываемых микроорганизмами, однако у детей чаще всего встречаются поражения пищеварительного тракта и дыхательных путей. Они могут протекать остро с появлением ярко выраженных симптомов (, , , ОРВИ и другие) или медленно развиваться в организме, вызывая хроническое заболевание. Таким образом могут протекать бронхиты, , , гастриты и т.д.
На втором месте, среди причин повышения С-реактивного белка у детей, находятся . Так как в младшем возрасте гигиена ребенка еще только формируется, у него значительно повышаются риски внедрения паразита в организм. В России, наиболее распространены следующие виды этих микроорганизмов:
- ;
- ;
- ;
- ;
- Широкий лентец;
- Бычий и свиной цепни.
Только после исключения перечисленных патологий, следует искать в организме ребенка другие факторы, способные увеличить концентрацию СРБ. Разумеется, что этот этап можно пропустить, при наличии характерных симптомов или результатов обследований, подтверждающих иной диагноз.
Что делать и как лечить повышенный С-реактивный белок?
Повышенная концентрация СРБ, подтвержденного биохимическим анализом крови, не является точным подтверждением определенного заболевания. Это показатель развития возможной патологии. С чем она может быть связана можно определить только на основании проведения дополнительных исследований.
Примечательно то, что если терапия будет выбрана правильно, то уровень С-реактивного белка быстро снижается и возвращается к норме. К примеру, при корректном использовании противобактериальных препаратов, положительный результат отмечается снижением уровня СРБ уже в течение суток. Если явных признаков бактериального или вирусного заражения не наблюдается, но при этом анализ показал повышенную концентрацию СРБ в крови, то обязательно требуется консультация онколога.
Для того чтобы любая назначенная терапия была эффективной, следует соблюдать правила здорового питания и не забывать об умеренной физической активности. Кроме того, нужно постараться искоренить имеющиеся вредные привычки. Такие стандартные правила будут способствовать быстрому восстановлению и сохранению здоровья на долгие годы.
Псориатический артрит – загадочное и непредсказуемое заболевание. Основные методы диагностики и лечения
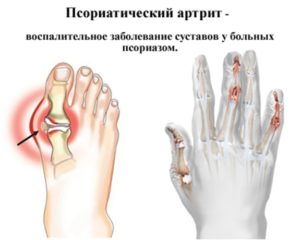 Псориатичекий – хроническое воспалительное заболевание суставов, природа которого до сих пор точно не определена. О существовании этого недуга многие даже не догадываются, а между тем ежегодно заболевает им около 7 миллионов человек по всему миру. не просто удручающая, но и пугающая, если учесть, что в группе риска может оказаться абсолютно каждый. Насколько опасен псориатический артрит, как с ним бороться и можно ли обезопасить себя от его возникновения? Ответы на эти и другие важные вопросы вы найдете в нашей публикации.
Псориатичекий – хроническое воспалительное заболевание суставов, природа которого до сих пор точно не определена. О существовании этого недуга многие даже не догадываются, а между тем ежегодно заболевает им около 7 миллионов человек по всему миру. не просто удручающая, но и пугающая, если учесть, что в группе риска может оказаться абсолютно каждый. Насколько опасен псориатический артрит, как с ним бороться и можно ли обезопасить себя от его возникновения? Ответы на эти и другие важные вопросы вы найдете в нашей публикации.
Что такое псориатичекий артрит и из-за чего он возникает. Гипотеза аутоиммунного заболевания
Псориатический артрит – тяжелая патология опорно-двигательной системы, характеризующаяся возникновением сильного воспалительного процесса в суставе и, как следствие – ограничением подвижности пораженной конечности. В отдельную категорию это заболевание было вынесено сравнительно недавно. Долгое время оно считалось разновидностью ревматоидного артрита, что вполне логично, учитывая схожую симптоматику и загадочное происхождение того и другого.
Патологии суставов наблюдаются примерно у каждого третьего человека, страдающего от псориаза. Однако не редки случаи, когда повреждение соединительных тканей предваряет возникновение дерматозов. Так или иначе, взаимосвязь между этими заболеваниями прослеживается достаточно отчетливо. В свою очередь это послужило почвой для возникновения главенствующей на сегодняшний день гипотезы об аутоиммунной природе псориатического артрита.
Почему организм уничтожает себя?
Аутоиммунное заболевание – патология, которая вызвана нарушением в работе защитной системы организма. В итоге иммунная реакция начинается не на чужеродные клетки, например, вирусные, а на ткани собственного организма. Таких заболеваний довольно много, в их числе: псориатический артрит, ревматоидный артрит, рассеянный склероз, красная волчанка.
Почему клетки, призванные нас защищать, вдруг начинают атаковать здоровые участки тела, наука пока плохо понимает. Принято считать, что такое происходит по вине генетических мутаций, то есть, проще говоря, организм «сходит с ума». Но есть и ученые, полагающие, что иммунные клетки начинают нападать на собственные ткани неспроста, а из-за желания уничтожить внутриклеточных паразитов, например, хламидий. То есть организм запускает процесс саморазрушения, когда не может справиться с самими вредными микробами.
Показательным в этом плане является синдром Рейтера, при котором поражаются глаза, и половые органы, причем их атакуют не микробы, а собственные иммунные клетки.
Виновата наследственность?
Согласно другой версии данное заболевание является наследственным. И действительно псориаз, будучи неинфекционным заболеванием, очень часто диагностируется у людей, состоящих в близком родстве. Ученые полагают, что причиной тому является некий антиген, передающийся по наследству.
Сторонники еще одной, весьма распространенной гипотезы, полагают, что псориатический артрит, как и сопутствующее ему кожное заболевание, являются следствиями нарушения обменных процессов, вызванных серьезными сбоями в работе эндокринной системы.
Как распознать псориатический артрит на ранних стадиях?
Распознать псориатический артрит на ранних стадиях, без специальных исследований очень сложно. Псориаз, хотя и является основным маркером данного заболевания, однако далеко не всегда провоцирует его возникновение. Более того, как уже говорилось выше, артрит может быть диагностирован задолго до появления псориатических бляшек.
В амбулаторных условиях наличие псориатического артрита выявляется следующими методами:
- Общий анализ крови. При наличии воспалительного процесса в ткани сустава значительно повышается скорость оседания эритроцитов (до 30 мм/ч). Кроме того, может наблюдаться повышение уровня лейкоцитов и снижение гемоглобина.
- Анализ крови на определение ревматоидного фактора. При псориатическом артрите он отрицателен.
- Пункция сустава. Применяется для исследования состава синовиальной жидкости.
- Рентгеновское исследование. На ранних стадиях оно помогает выявить сужение суставных щелей. На поздних – признаки обызвествления хряща и степень деструкции сустава.
Основные симптомы псориатического артрита
Данный вид артрита опасен тем, что долгое время практически ничем себя не выдает. Поэтому за медицинской помощью люди обращаются, как правило, когда заболевание уже вступило в серьезную стадию. Вот основные симптомы псориатического артрита:
- возникновение припухлостей в области межфаланговых суставов кистей и стоп. По мере прогрессирования заболевания эти утолщения будут заметны уже невооруженным глазом.
- поражение ногтевых пластин, являющееся своеобразным индикатором грядущего заболевания.
- при осевом поражении межфаланговых суставов кистей пальцы утолщаются, приобретая сосискообразную форму.
- болевые ощущения в области пораженных суставов, на поздних стадиях артрита приобретающие острый характер.
- резкие скачки температуры тела, приводящие к истощению организма и снижению массы тела.
- в месте развития артрита кожа приобретает нездоровый багрово-синюшный оттенок.
- на поздней стадии заболевания наблюдается атрофия мышц, вследствие которой конечности заметно утончаются.
Чем еще опасен псориатический артрит?
Это коварное заболевание может поражать и более крупные суставы, нередко приводя к полному их обездвиживанию и, как следствие – инвалидности больного. Когда человек оказывается прикованным к постели, то не заставят себя долго ждать характерные для такого образа жизни последствия, предрешая трагический финал жизни.
При злокачественном течении заболевания патологические изменения наблюдаются уже во всем организме. У больных возникает так называемая гектическая лихорадка, характеризующаяся резкими изменениями температуры тела и повышенной потливостью. Впоследствии отмечается выпадение волос, появление пролежней и трофических язв, увеличение лимфатических узлов.
Обширный воспалительный процесс распространяется и на внутренние органы, приводя к возникновению миокардита, гепатита, гломерулонефрита и других опасных заболеваний. При запущенных формах псориатического артрита под угрозой оказывается центральная нервная система. Подобное состояние чревато появлением эпилептических припадков, невритов, а также развитием энцефалопатии.
Лечение псориатического артрита
Лечение псориатического артрита, как и других аналогичных ему патологий, базируется на двух основных принципах: устранение симптомов и предотвращение прогрессирования заболевания. В первом случае используются обезболивающие и нестероидные противовоспалительные препараты. Для поддержки же суставов обычно назначают физиопроцедуры и курс лечебной гимнастики. Однако все это не более чем полумеры, способные отсрочить, пусть и на длительное время, неизбежное – разрушение суставного аппарата.
Несмотря на весь огромный арсенал средств, коими располагает современная медицина, по-настоящему действенного средства лечения этого недуга до сих пор не существует. Произошло это во многом из-за того, что все исследования в данной области фактически зашли в тупик. Невозможность установить точную причину возникновения псориатического артрита вынуждает прибегать к откровенно рискованным терапевтическим методам.
К таковым, в частности, относится использование иммуносупрессивных средств, подавляющих активность иммунной системы. Если вспомнить, что аутоиммунная природа этого заболевания до сих пор не доказана, то подобный метод лечения представляется довольно сомнительным.
Немало вопросов вызывает также назначение глюкокортикоидов (препаратов на основе стероидных гормонов). Нужно понимать, что использование синтетических гормональных средств всегда сопряжено с немалым риском для . В частности, это грозит возникновением злокачественных опухолей. К тому же для суставов синтетические глюкокортикоиды скорее не помощники, а злостные вредители. Они блокируют выработку коллагена и протеогликанов – важных структурных компонентов , а также замедляют синтез хондроцитов – клеток-строителей хряща. Кроме того, длительное применение таких средств снижает , что провоцирует .
Заслуживает внимания доктора медицинских наук Ирины Владиславовны Сарвилиной, проведенное с использованием препарата . В ходе эксперимента было установлено положительное влияние данного остеопротектора на состояние пациентов с псориатической артропатией. Дальнейшие изыскания помогли выявить в составе главного действующего компонента препарата Форте, трутневого , белок альфа-дефензин 1. Это вещество известно тем, что эффективно устраняет воспалительные процессы.
Можно ли вылечить псориатический артрит природными средствами?
Можно ли вылечить псориатический артрит природными средствами? Вопрос довольно спорный. Народная медицина предлагает немало рецептов для усмирения этого недуга, однако все они рассчитаны исключительно на борьбу с его симптомами.
Так в качестве противовоспалительных средств хорошо зарекомендовали себя фитоотвары из листьев в брусники, одуванчика или травы зверобоя. Для этих же целей успешно применяются травяные ванны из ромашки и хвои, а также обертывания из листьев лопуха, белокочанной капусты, мать-и-мачехи.
К слову, одуванчик лекарственный является незаменимым средством для поддержки суставов, однако эти целебные свойства сокрыты в его подземной части. Корни этого растения богаты гликозидами тараксацином и тараксацерином, которые стимулируют выработку хондроцитов и способствуют естественному восстановлению хрящевой ткани. Сохранить эти и множество других полезных свойств данного растения позволяет метод криообработки, с помощью которого производится натуральная биодобавка Одуванчик П.
В комплексе с этим рекомендуется принимать препарат Плюс, стимулирующий кровообращение и тем самым улучшающий поступление необходимых питательных веществ в ткани суставов.
Что такое ревматоидный артрит, симптомы и лечение
Что такое ревматоидный артрит?
Ревматоидный артрит (РА) является хроническим , заставляющая иммунную систему организма “сходить с ума” и нападать на собственные ткани, включая тонкие соединительные ткани, которые инкапсулируют большинство суставов.
РА может поразить практически любой сустав в организме, но первоначально заболевание поражает суставы запястья, пальцев, пяток, и/или коленей. В дополнение к воспалению, скованности и жутким болям в суставах, ревматоидный артрит может вызвать лихорадку и усталость и потенциально привести к длительной деформации суставов.
Врачи считают, что ранняя диагностика и лечение играют решающею роль для ограничения возможного повреждения тканей и сохранения функции суставов, но диагностический процесс может быть сложным.
Нет единого лабораторного теста, который мог бы диагностировать РА полностью, и начало болезни может значительно различаться: у одних людей могут развиться восполнения, жесткость в суставах запястья и пальцев в течение многих месяцев, в то время как у других людей призраки усталости, лихорадки и сильного воспаления колена могут появиться за неделю и даже за ночь.
Как ревматоидный артрит прогрессирует со временем?
Независимо от того, появляются ли симптомы постепенно в течение нескольких месяцев или быстро в течение нескольких недель, болезнь следует той же прогрессии:
- Воспаляется синовиальная оболочка. Первоначально ревматоидный артрит характеризуется воспалением внутреннего слоя суставной сумки (синовиальной оболочки). Синовиальной оболочки простирается по всему телу и инкапсулирует (изолирует) суставы и сухожилия. При ее воспалении, человек ощущает боль, скованность и отек сустава. Это состояние называется синовитом.
- Формируется паннус. Воспаление заставляет клетки синовиальной ткани разделиться и размножаться, что вызывает сгущение синовиальной оболочки и приводит к большему отеку и боли. По мере продолжения клеточного деления клеточный рост расширяется в суставном пространстве. Эта новая ткань (грануляционная ткань) называется паннусом или ревматоидным паннусом.
- Повреждение хряща и других тканей суставов. Паннус высвобождает ферменты, которые повреждают хрящ и лежащие в основе костные ткани. Со временем повреждения вызовут распад суставов, приведут к дальнейшим болям и, в некоторых случаях, вызовут деформацию.
Не вся синовиальная оболочка в организме будет подвергаться этим изменениям одновременно. Ревматоидный артрит обычно поражает определенные суставы.
Кто страдает от заболевания?
По оценкам специалистов, от 0,5 до 1,9% населения мира в возрасте 18 лет и старше страдают от ревматоидного артрита.
Хотя точная причина ревматоидного артрита неизвестна, эксперты полагают, что виновата комбинация генетических, экологических и гормональных факторов.
Заболевание на 2-3 раза реже встречается у женщин, а возраст возникновения первых симптомов обычно варьируется в пределах 40-60 лет.
Симптомы
У людей с ревматоидным артритом могут проявляться как физические, так и эмоциональные симптомы.
Физические симптомы ревматоидного артрита
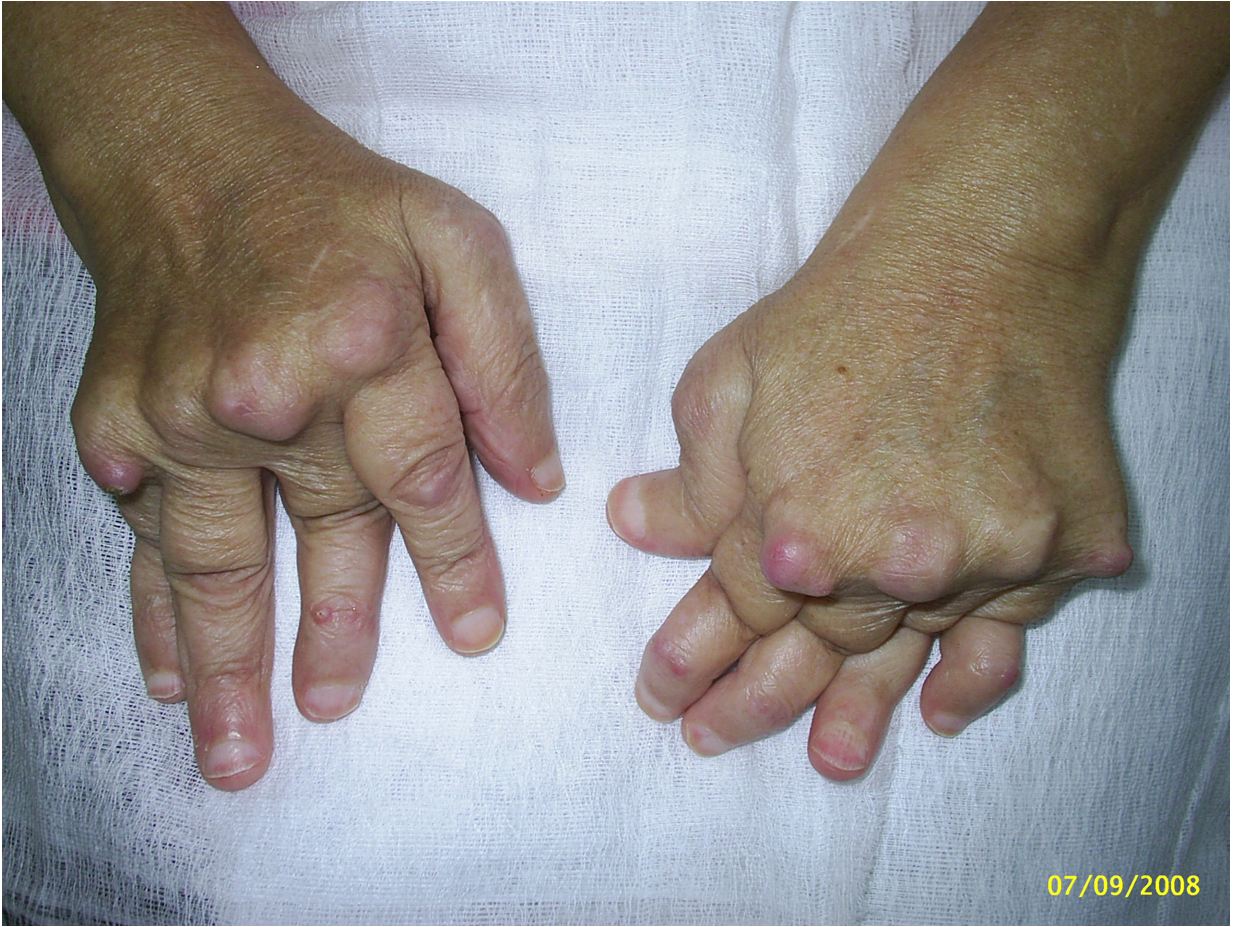
РА часто поражает суставы пальцев рук и запястья, хотя первичные симптомы могут касаться суставов стопы, коленного сустава, лодыжек или других суставов.
Со временем заболевание может затронуть больше суставов, чаще всего суставы шеи и шейного отдела позвоночника, плеч, локтя, лодыжек, челюсти, и даже могут быть задеты суставы между очень маленькими костями во внутреннем ухе.
В дополнение к боли и скованности в движениях, связанных с отекам и воспалением пораженного сустава, общие симптомы ревматоидного артрита могут включать:
- Боль в суставах с характерными особенностями:
- припухлости;
- покраснения;
- тепла (ощущение будто кисть или пальцы рук горят);
- пораженный участок с трудом сгибается и разгибается (например, колено, кисти);
- боль может быть симметричной (например, болит как правое, так и левое запястье).
- () вызванный воспалением РА в запястье (редко).
- Теносиновит — воспаление тонкой подкладки сухожилия в руке. Одно из исследование показало, что теносиновит является серьезным признаком ревматоидного артрита.
- Постоянная скованность с утра, длящееся 1-2 или более часа. Также скованность может проявляться после легкой и умеренной активности.
- Чрезмерная, усталость всего тела, не связанная с физическим нагрузками или сном.
- Субфебрильная температура (субфебрильная лихорадка), которая присутствует всегда, ну или почти всегда.
- Общее ощущение недомогания или гриппоподобные симптомы.
- Неожиданная потеря веса и потеря аппетита.
- Снижается общая функциональность суставов, которая затрудняет выполнение самых простых задач (например, открыть банку или повернуть ключ зажигания в автомобиле); боль может возникать в момент схватывания и удерживания тяжелых предметов, а может возникать и в состоянии покоя.
- Ощущение скрежета. Возникает при повреждении мягких тканей, когда кости сустава трутся друг о друга.
- Ревматоидные узелки, формирующийся под кожей. Эти узлы представляют собой твердые шишки, с размером горошины до размера грецкого ореха и чаще всего возникают на локтях, пальцах или вблизи них.
Симптомы ревматоидного артрита индивидуальны и влияет на всех по-разному: некоторые люди испытывают постоянный дискомфорт, в то время как другие испытывают длительные периоды незначительных признаков, акцентированных болезненными вспышками.
Эмоциональные симптомы ревматоидного артрита
В дополнение к физическим симптомам, пациенты, страдающие ревматоидным артритом, могут также испытывать сопутствующие проблемы, как:
- депрессия или беспокойство;
- проблемы со сном;
- чувства беспомощности;
- низкую самооценку.
Комбинация физических и эмоциональных признаков заболевания РА, могут проникать в трудовые будни человека, в социальную и семейную жизнь.
К счастью, ранняя диагностика и соответствующие лечебные мероприятия, такие как прием лекарственных препаратов и лечебная физическая культура (ЛФК), и/или изменение образа жизни помогут поддержать активную, продуктивную жизнь большинства людей.
Причины и факторы риска РА
Ученные не понимают, почему люди так часто страдают ревматоидным артритом, но годы исследований показывают, что наиболее восприимчивы к заболеванию люди:
- генетически предрасположенные к РА;
- подверженные воздействию вредных экологических факторов (например, курения);
- люди испытывающие значительные ;
- дисбаланс кишечной микрофлоры, возникший естественным образом с рождения или вызванный кишечной инфекцией.
Многие ученные и доктора считают, что РА, скорее всего, в большинстве случаев развивается у людей, которые генетически предрасположены к заболеванию, подвергаются воздействию определенных факторов окружающей среды, испытывают изменения гормонального фона и/или подвергаются дисбалансу кишечной микрофлоры.
Генетическая предрасположенность
Специфический ген (антиген), связанный с ревматоидным артритом, HLA-DR4, обнаружен у 60% -70% людей с этим заболеванием. Но в целом встречается только у 20% населения земли.
Хотя наличие этого специфического генетического маркера увеличивает вероятность развития ревматоидного артрита, это далеко не точный признак. Фактически, большинство врачей не берут анализы на выявления этого гена при диагностике ревматоидного артрита.
Факторы окружающей среды и образа жизни
Повседневные привычки, похоже, оказывают определенное влияние на риск возникновения ревматоидного артрита. Наиболее известные исследования в этой области сосредоточены на курении, питание и весе человека.
Курение и воздействие никотина. Одним из наиболее значимых причин возникновения ревматоидного артрита является воздействие никотина, в частности курение.
Хотя прямое влияния сигарет не полностью доказано, считается, что длительное курение играет роль в увеличении концентрации , белком (иммуноглобулиновые антитела IgM). Наличие ревматоидного фактора (антитела IgM) в крови является признаком того, что иммунная система может быть неисправной.
Питание/Диета. Неясно, как именно диета влияет на риск развития ревматоидного артрита у человека. Большое клиническое исследование проведенное с 121 тыс. женщинами в течение десятилетий, говорит о том, что:
- Регулярное употребление сладких газированных напитков повышает риск развития РА.
- Средиземноморская диеты, которая поощряет употребление в пищу овощей, фруктов, бобов и цельных зерен, не влияет на риск развития ревматоидного артрита у женщин.
- Употребления кофе и чая (как с кофеином, так и без кофеина) не коррелирует с развитием заболевания.
- Умеренное потребление алкоголя не влияет на развитие болезни у женщин, а может даже и снижает риски возникновения болезни.
Вес тела. Люди с избыточным весом или ожирением, имеют больше шансов к возникновению у них ревматоидного артрита.
Результаты одного американского исследования показали, что избыточный вес увеличивает риск развития РА у женщин, но на самом деле снижает риск его развития у мужчин. Пока в этой области требуется больше исследований.
Хотя курение, диета и лишний вес влияют на общий риск развития РА, конкретных связей с заболеванием нет – большинство людей с избыточным весом, и те кто курят не страдают от ревматоидного артрита.
Нарушение гормонального баланса
Тот факт, что женщины чаще страдают ревматоидным артритом, говорит о том, что гормоны являются основным фактором развития болезни. Эта идея еще раз подтверждается тем фактом, что симптомы РА утихают во время беременности, и вспыхивают снова после рождения ребенка.
Имеются также данные о том, что женщины с нерегулярными менструациями или с ранними менопаузами, имеют повышенный риск развития РА.
В дополнение к естественным колебаниям гормонов, гормональные препараты и противозачаточные, вносят свой вклад в развитие болезни. Оральные контрацептивы содержащие дозы женских половых гормонов (прогестина и эстрогена), повышают вероятность развития у женщины ревматоидного артрита.
Инфекции и микробиом
Некоторые ученые изучают связь между бактериальными и вирусными инфекциями и развитием ревматоидного артрита. Клинические исследовании показали, что связь между РА и некоторыми инфекциями и вирусами, такими как гингивит, (ВЭБ) и хронический есть.
Кроме того, некоторые ученые предположили, что микробиом человека может влиять на развитие РА.
Микробиом человека — совокупность микроорганизмов, вирусов, бактерий и грибков, живущих во рту, кишечнике, дыхательных путях и других частях тела.
По меньшей мере в организме каждого человека, находятся более 1000 различных микроорганизмов. Микроорганизмы влияют на многие процессы в организме человека, в том числе на обмен веществ и иммунную систему.
Хотя эксперты определили возможную связь между инфекцией, микробиомом и РА, доказательств указывающих на очевидные причины нет. Исследование в этой области продолжаются.
Диагностика
Значительное количество повреждений суставов может произойти в течение первых двух лет активности ревматоидного заболевания, поэтому ранняя диагностика и лечение могут существенно повлиять на прогноз пациента.
Однако диагностика ревматоидного артрита может быть очень сложной, поскольку:
- Нет единых физикальных обследований или лабораторных анализов наверника диагностирующих РА.
- Симптомы РА часто имитируют другие заболевания, такие как , системный склероз (склеродермия), и ревматический полимиалгия. Кроме того, ревматоидный артрит может возникнуть вследствии вирусных инфекций, в частности парвовирусных инфекций, чем затрудняет диагностирование.
Из-за трудностей в диагностики заболевания специалисты рекомендуют проводить диагностическую оценку ревматологу или врачу, имеющему большой опыт работы с .
Чтобы помочь врачам сделать раннюю диагностику, Американская коллегия ревматологов и Европейская лига против (EULAR), еще в 2010 году, сотрудничая бок о бок создали критерии классификации ревматоидного артрита.
В отличие от предыдущих критериев, установленных в 1987 году, в руководящих принципах 2010 года, не требуются присутствие ревматоидных узелков, симметричных суставов или суставных эрозий видных при рентгенографии или при других визуализирующих методах медицинского исследования (МРТ, УЗИ и т.д.), которые обычно не наблюдаются на ранних стадиях ревматоидного артрита. Критерии 2010 года описаны ниже.
Общая оценка 6 баллов и более указывает на ревматоидный артрит.
Серология и острые реагенты фазы измеряют с использованием образцов крови. Баллы могут быть добавлены с течением времени или ретроспективно.
Отек суставов
У людей с ревматоидным артритом обычно несколько суставов испытывают активные симптомы синовита, длительностью 6 или более недель.
Синовит — это воспаление суставной синовиальной оболочки, и ее симптомы могут включать отек, покраснение, повышенную температуру, боль и скованность, особенно после длительного отдыха.
Анализ крови
Нет единого лабораторного анализа, который мог бы окончательно диагностировать ревматоидный артрит. Тем не менее, есть несколько для обнаружения изменений в организме, которые свидетельствовали бы о ревматоидном артрите.
Обычно используемые анализы крови определяют присутствие ревматоидного фактора (РФ), антитела к циклическому цитруллинированному пептиду (называемого АЦЦП или анти-ЦЦП) и воспалительных маркеров, таких как () и (СРБ).
Эти тесты также используются для диагностики других воспалительных заболеваний – например, исследования СРБ могут помочь диагностировать болезни сердца.
Визуализирующие методы исследования
Врач может направить пациента на визуализирующий метод диагностики, если клиническая оценка пациента и лабораторные анализы не предоставили достаточной информации для диагностики или исключения ревматоидного артрита. Визуализация позволит врачу увидеть, имеются ли повреждения суставов.
- Ультразвуковое исследование. Эта технология обработки изображений с помощью ультразвуковых волн используется для обнаружения воспаления тонкой синовиальной оболочки, которая инкапсулирует некоторые суставы и сухожилия. Это воспаление, называемое синовитом, является первым симптом ревматоидного артрита. Ультразвук также может обнаруживать теносиновиты в пальцах, которые также считаются ранним признаком РА.
- Рентгенография. На ранних стадиях ревматоидного артрита у человека могут появится только припухлости мягких тканей, которые не обнаруживаются на рентгеновском снимке, поэтому при ранней диагностики к рентгенографии прибегают редко. Рентген обычно используют, когда болезнь прогрессирует. Рентген может помочь обнаружить повреждение костей (эрозии), возникающие в результате длительного/продолжительного ревматоидного артрита. Он также может обнаружить сужение пространства суставов, возникших при деградации хряща и сближении кости с суставом.
- Магнитно-резонансная томография (МРТ) . Как и ультразвук, МРТ может обнаружить воспаление и другие изменения в мягких тканях сустава до того, как произойдет эрозия костной ткани. Кроме того, МРТ может показать на сколько кость повреждена. Недостатком МРТ является то, что он более трудоемкий и дорогостоящий, чем ультразвук и рентген. Как правило, к МРТ прибегают редко, и рекомендуется только в тех случаях, когда рентгенография и УЗИ не оказались полезными.
Физический осмотр и история болезни пациента
Назначение, скорее всего, начнется с того, что врач внимательно изучит историю болезни, попросит пациента описать его (ее) симптомы, задав вопросы:
- Какие суставы болят?
- Как бы вы описали боль (например, тупая, стреляющая или режущая, боли постоянны или прерывистые)?
- Есть утренняя скованность?
- Вы замечали повышенную усталость или изменения в весе?
- Вы испытываете другие симптомы, кроме боли в суставах?
- Когда начались первые признаки?
- Как менялись симптомы со временем?
- Что заставляет пациента чувствовать себя лучше или хуже? (например, занятие физическим трудом).
История болезни пациента:
- Другие медицинские проблемы пациента;
- Предыдущие болезни и методы их лечения;
- Прием текущих лекарств;
- Семейный анамнез (история болезней семьи).
Во время физического осмотра врач оценивает общее состояние пациента, а затем непосредственно переключается к суставам, ища суставов.
Лечение ревматоидного артрита
Лечение обычно включает комбинированную терапию из лекарств, физических упражнений, диеты и изменения образа жизни. Целью терапии является:
- Контролирование симптомов, таких как боль и усталость;
- Предотвращение дальнейшего повреждение суставов и других тканей;
- Улучшить общее здоровье и самочувствие пациентам.
Почти все пациенты с ревматоидным артритом излечиваются, но пациенты получившие своевременное лечение в течение первых двух лет после появления первых симптомов, как правило, излечиваются быстрее. Своевременно принятые меры снижают риск развития серьезных повреждений суставов и инвалидности.
Лечение РА лекарственными препаратами
Люди с ревматоидным артритом, как правило, принимают по крайней мере одно лекарство. Лекарства, используемые для лечения ревматоидного артрита, подразделяются на пять основных категорий:
- НСПВП, такие как Напроксен (или из этого же можно попробовать Алив и Напросин), Мелоксикам (Meloxicamum) и Целекоксиб (Celecoxibum);
- Кортикостероиды, в частности Преднизон (Prednisonum);
- Болезнь-модифицирующие антиревматические препараты (БМАРП или базисные противоревматические препараты), такие как Метотрексат (Methotrexatum);
- Биологические препараты, которые подавляют активность иммунной системы, такие как Адалимумаб (Хумира), Этанерцепт или Инфликсимаб;
- Янус-киназа (JAK) – это самая последняя категория лекарств, которые должны быть одобрена при лечения РА. В 2016 году управление по контролю качества пищевых продуктов и лекарственных препаратов одобрило JAK-ингибиторы (тофацитиниб цитрат).
Начинается лечение ревматоидного артрита, как правило, с Метотрексата или других болезнь-модифицирующих антиревматических препаратов (БМАРП).
Первые результаты от приема лекарственных препаратов можно увидеть через несколько недель или месяцев, при этом временно, для облегчения симптомов, также могут быть назначены кортикостероиды.
Если симптомы не проходят в течение разумного промежутка времени, врач может назначить Метотрексат или иной БМАРП наряду с другими лекарственными препаратами.
В течение нескольких месяцев или лет лекарство может стать менее эффективным или вызвать побочные эффекты, и врач выпишет новое лекарство.
Важно соблюдать рекомендации по лечению лекарствами! Некоторые люди склонны пропускать прием лекарств, из-за опасения побочных эффектов и связанных с ним последствий. Другие могут просто забывать принимать лекарство в назначенное время. Если лекарства не принимать должным (указанным врачом) образом, терапия окажется менее эффективной.
Физические упражнения и поддержание здорового веса
Для лечения ревматоидного артрита часто рекомендуются умеренные физические упражнения, такие как ходьба, плавание, йога и тай-чи. Регулярные физические упражнения помогут укрепить слабые суставы и унять боли. Регулярный упражнения помогут поднять:
- силу мышц;
- общею функциональность и гибкость суставов;
- качество сна;
- здоровый вес;
- здоровье сердечно-сосудистой системы.
Держать вес и здоровье сердечно-сосудистой системы на адекватном уровне особенно важно для пациентов с РА, потому что у них повышен риск развития болезней сердца.
Кроме того, пациенты с РА, страдающие от переизбытка веса или ожирения испытывают куда больше проблем.
Здоровое питание (диета)
Многие специалисты полагают, что существует некая связь между, воспалением и питанием. Людям страдающим от РА они рекомендуют придерживаться противовоспалительной диеты, с высоким содержанием омега-3 жирных кислот, свежих овощей и фруктов.
Хирургия при РА
Большинстве людей с ревматоидным артритом не приходилась лечится хирургическим путем, но, как больные с остеоартритом, страдающие от РА пациенты, могут выбрать операцию, чтобы снизить болевой синдром в суставах и улучшить качество повседневной жизни.
Наиболее распространенными операциями являются, эндопротезирование, артродез и синовэктомия.
Эндопротезирование
Пациенты могут сделать эндопротезирование (операция по замене компонентов сустава имплантантами) суставов плеч, бедер или колен, а также небольших суставов пальцев рук и ног.
Артродез
При этой процедуре, поврежденный сустав удаляется, а соседние кости соединяются вместе. Процедура значительно ограничивает движение, но повышает стабильность и уменьшает болевой синдром в пораженных суставах.
Артродез наиболее часто используется для лечения артрита в голеностопных суставах, запястьях и пальцах.
Артродез иногда требует применения костных трансплантатов, полученных из собственного таза пациента. Его также, применяют для снятия боли с суставов позвоночника, только при этом, процедура называется спондилодезом.
Синовэктомия
Во время этой процедуры хирург удаляет воспаленную синовиальную оболочку вокруг сустава. Удаляя поврежденную ткань, предполагается уменьшить или устранить у пациента все симптомы. Однако не все ткани могут быть удалены, поэтому воспаление, отек и боль могут вернутся вновь.
Видеозаписи по теме
Интересное