Периферический спондилоартрит что это такое
Псориатический спондилоартрит — Здоровье Инфо
Анкилозирующий спондилоартрит
Опасность недуга таится в медленном развитии – пациент поздно замечает необратимые последствия. Спондилоартрит – что же это такое, в чем его опасность? Хроническое заболевание имеет системный характер, происходят дегенеративные изменения в позвоночнике, сопровождающиеся воспалением. По мере развития:
- Формируются анкилозы – участки сращивания позвонков.
- Возникает ригидность позвоночного столба – неподвижность, образование цельного костного сочленения.
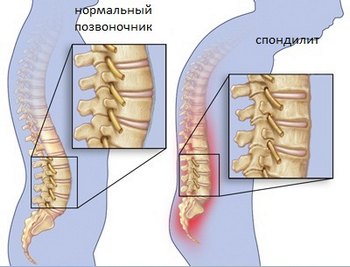
- Развивается искривление позвоночника в грудном отделе – кифоз. В поясничном – лордоз – выпуклость изгиба вперед.
Спондилоартрит – это заболевание, которым, согласно статистике, чаще страдают мужчины. Патология охватывает 1,5% населения, у ребенка недуг встречает в 8% случаев от общего количества. Различают 2 вида болезни:
- анкилозирующий спондилит – поражаются связки, сухожилия, мышцы, в местах крепления к костям;
- серонегативная спондилоартропатия – воспалению подвержены суставы в позвоночной области, позвонки.
Исследованием анкилозирующего спондилита занимался известный ученый, поэтому она носит его имя – болезнь Бехтерева. Для патологии характерно:
- постепенное прогрессирование на все отделы позвоночного столба;
- стойкость болевого синдрома, усиливающегося в покое;
- поражения голеностопных, коленных суставов, крестцово-подвздошного, реберно-грудинного сочленения;
- скованность спинных, грудных мышц;
- превращение гибкого позвоночника в неподвижную кость.
Что такое спондилоартит
Как уже упоминалось, серонегативные спондилоартриты (спиндилоартритопатии) — это довольно большая группа хронических воспалительных заболеваний, которые в некой мере взаимосвязаны друг с другом. В частности, к группе данных болезней относят идиопатический анкилозирующий спондилоартрит, реактивный артрит, псориатический артрит, энтеротические артриты.
На самом деле до недавнего времени все эти патологии относились к группе ревматических артритов (серопозитивных). Лишь в 1970 годах было впервые выявлено несколько существенных отличий. Примерно в то же время была разработана первая шкала оценки состояния пациентов, а также схема классификации серонегативных заболеваний.
На сегодняшний день трудно судить о степени распространения данной патологии, так как у многих людей болезнь протекает вяло, да и многие пациенты получают неправильный диагноз. Можно лишь с уверенностью сказать, что мужчины становятся жертвами этого недуга намного чаще, а вот у женщин болезнь может сопровождаться минимальным количеством симптомов и осложнений.
Чаще всего заболевание начинает прогрессировать в возрасте 20-40 лет.
Согласно последним данным, заболеваемость артритом составляет 9 случаев на каждую тысячу населения. Особенно часто болеют женщины, кто старше 40 лет. Тем не менее, распространенность крайне высока среди всех возрастных категорий. Недугу подвержены даже дети и подростки.
Артрит можно назвать достаточно серьезной медицинской и социальной проблемой. Его затяжное развитие и частые рецидивы становятся причиной ранней инвалидности и потери трудоспособности.
Несмотря на то, что каждый вид заболевания характеризуется своими особенностями, клинической картиной, предпосылкой развития, психосоматикой, у них есть одна общая черта – воспаление и деструкция суставов.
Если рассматривать артрит, как следствие других патологий, то речь идет о боррелиозе (инфекционная болезнь, которая передается клещами), пурпуре (патологическом гемостазе), системной красной волчанке (поражениях соединительной ткани), гепатите (инфекционном недуге печени).
Классификация спондилоартрита
Основное разделение болезни проводится на анкилозирующий и серонегативный ассоциированный спондилоартрит. Выделяют и другие формы повреждения суставов поясничного отдела позвоночника и иной его области. Каждый вид спондилоартрита характеризуется особыми признаками и требует разного подхода к лечению. Бывает односторонний или двусторонний вид заболевания, при котором повреждается одно или оба сустава. Выделяют такие разновидности нарушения:
- Аксиальный спондилоартрит. Такая форма заболевания тяжело выявляется даже при помощи современных диагностических обследований. Считается начальной фазой патологического нарушения в позвоночнике.
- Псориатический. Соединяет в себе признаки псориаза и артрита ревматоидного типа. У пациента отмечается хронический воспалительный процесс в плечевых и коленных суставах, вследствие которого повреждается эпидермис. Встречается в возрасте 35—50-ти лет.
- Периферический спондилоартрит. Проявляется при нарушенной функции желудочно-кишечного тракта.
- Недифференцированный спондилоартрит. Воспаление, при развитии которого врачам проблематично предусмотреть, какое подвижное сочленение деформируется следующим.
- Реактивный. Источником спондилита такого типа служат осложнения инфекционного поражения кишечника. Также спровоцировать болезнь способны инфекционные очаги в органах мочевыведения.
- Ювенильный спондилоартрит. Проявиться болезнь может в детском возрасте — после 10-ти лет. Повреждаются суставы нижних конечностей, изменяется осевой скелет, нарушается двигательная функция в районе поясницы, таза. Ребенка беспокоят проблемы с сердцем, кожным покровом, глазами.
Читайте также: Симптомы и лечение псориатического артрита Стадия | Характеристика | Показания рентгена |
I (начальная) | Небольшое сдерживание подвижности | Изменения отсутствуют или наблюдаются нечеткие контуры сочленений, ограниченный субхондральный склероз |
II | Движение имеет умеренное ограничение | Сужение суставной щели |
III (поздняя) | Подвижность в суставах, позвоночнике сдержанна | Выражены признаки анкилоза |
Симптомы | Скованность в позвоночнике, суставах | СОЭ, мм/час | С-реактивный белок | |
Первая (минимальная) | Ограниченная подвижность | По утрам | До 20 | |
Вторая (умеренная) | Устойчивые боли в суставах | Продолжительность до трех часов | До 40 | |
Третья (прогрессирующая) | Постоянный болезненный синдром, поражения внутренних органов, развитие анкилоза | Целый день | Более 40 |
По фазам развития воспалительный процесс подразделяют на обострение и ремиссию. Различают первичный тип болезни Бехтерева – идиопатический, возникающий без предшествующих заболеваний, вторичный – как результат осложнений после воспалительных, инфекционных патологий. По степени поражения выделяют формы патологии:
- центральная – болезнь позвоночника;
- ризомелическая – добавляется поражение тазобедренных, плечевых сочленений;
- периферическая – дополнительно охвачены локтевые, коленные суставы;
- скандинавская – кроме позвоночника, болят мелкие сочленения стопы, кистей.
По характеру течения классифицируют стадии анкилозирующего спондилоартрита:
- медленное прогрессирование болезни;
- к небольшому развитию патологии добавляются периоды обострения;
- быстрое прогрессирование анкилоза за короткий отрезок времени;
- септическое развитие – острое начало с повышением температуры, лихорадкой, возникновением висцерита.
В современной медицине различают два вида данного заболевания: анкилозирующий спондилоартрит, именуемый также болезнь Бехтерева и серонегативный спондилоартрит.
Для анкилозирующего характерно хроническое течение с медленным прогрессированием неподвижности суставов и срастания позвонков.
В зависимости от причины появления спондилита выделяют несколько форм заболевания, которые отличаются по характеру течения, а также методам диагностики и лечения.
Классифицируют пять форм клинического течения псориатического артрита:
- олигоартрит с асимметричным вовлечением суставов;
- артрит, поражающий дистальные межфаланговые суставы;
- ревматоидоподобный симметричный артрит;
- мутилирующая форма артрита с тяжелой необратимой деформацией суставов;
- спондилит.
В МКБ 10 серонегативные спондилоартриты имеют код М45 (Анкилозирующий спондилит), М46 (другие воспалительные спондилопатии), М48 (другие спондилопатии), М49 (спондилопатии, классифицируемые в других рубриках).
Таблица 1. Формы спондилита.
Специфические спондилиты вызываются определенными микроорганизмами – возбудителями туберкулеза, актиномикоза, тифа, гонореи, сифилиса, бруцеллеза и др.
Причины возникновения и механизмы развития
Природа псориатического полиартрита, по мнению ученых, связана с отклонениями в нервной системе человека. Этому заболеванию больше подвержены женщины с их ранимой психикой и эмоциональностью. Нервное перевозбуждение влечет активизацию воспалительных процессов на фоне подверженности псориазу. Это состояние классифицируется как псориатическая артропатия.
Артропатический псориаз прогрессирует при наличии следующих причин:
- Получение травм на работе или дома может запустить процесс развития артропатии. Повреждения вызывают разрушение тканей и сильный стресс. Соединение этих факторов может стать причиной появления заболевания.
- Медикаменты. Длительное употребление некоторых видов лекарств может стать началом развития деформирующего артрита. Это анальгетики, средства для понижения артериального давления — Ибупрофен, Диклофенак, Атенолол.
- Осложнение после вирусных инфекций. Вирусы ослабляют иммунитет человека, и открывают ворота многим заболеваниям.
- Сбой работы гормональной и эндокринной систем. Нарушаются биохимические процессы в организме. Артропатический псориаз может развиться вследствие наступления менопаузы или после родов.
В последнее время ученые провели ряд исследований, доказывающих, что артрит псориатический может иметь наследственную природу.
При ослабленном иммунитете после попадания какой-либо инфекции в тело человека организм не может полноценно противостоять вредоносным микроорганизмам. Не получив достаточного сопротивления, инфекция вместе кровью достигает позвонков и закрепляется в ячеистой костной ткани. Поэтому если имеются травмы в виде трещин кости, то риск заражения спондилитом повышается в несколько раз.
Этиология псориатического артрита совпадает с таковой собственно псориаза и на сегодняшний день окончательно не известна. Ученые считают, что в основе чрезмерной пролиферации клеток эпидермиса, наблюдаемой при псориазе, лежит нарушение в них биохимических процессов, которое связано с дисбалансом между рядом биологически активных веществ: цАМФ, цГМФ, простагландинами и другими.
Некоторые авторы считают, что размножающиеся клетки синтезируют особое вещество, а именно эпидермопоэтин, которое индуцирует деление клеток, что приводит к гиперплазии.
Возможные осложнения
Полностью вылечить анкилозирующий спондилит невозможно. Удается только остановить прогрессирование болезни, ослабить симптомы. Если вовремя не заняться лечением, возможно появление серьезных осложнений. Кроме поражения суставов, позвоночника, недуг охватывает органы зрения. Развивается:
- эписклерит;
- иридоциклит;
- ирит;
- увеит;
- глаукома;
- катаракта;
- полная потеря зрения.
Серьезное заболевание поражает другие системы, провоцируя развитие:
- нарушения функций легких, фиброз;
- вторичного амилоидоза, нефропатии – патологий почек;
- болезней сердца, сосудов – нарушения проводимости, клапанных пороков, миокардита;
- проблем дыхательной системы;
- компрессионного перелома;
- повреждения спинного мозга;
- инфаркта;
- инсульта;
- нарушения гемодинамики;
- атлантоаксилярного подвывиха;
- состояния, гарантирующего получение инвалидности.
Пациенты с таким диагнозом, как спондилоартрит, могут столкнуться со следующими осложнениями:
- Треть пациентов страдают от поражения глаз. У таких больных увеличивается вероятность развития катаракты и других серьезных заболеваний.
- У ¼ пациентов наблюдается развитие заболеваний сердечно-сосудистой системы (миокардит, аортрит и др.).
- До трети больных страдают нефропатией и другими болезнями почек.
- У 4% пациентов поражаются легкие и др.
При ревматоидном спондилоартрите осложнения могут быть самые разные и затрагивать они могут не только суставы. Это и поражение глаз — увеит, иридоциклит, поражения сердца и сосудов — перикардит, миокардит, поражения лёгких – фиброз, и почек — нефропатия.
Псориатический спондилоартрит может сопровождаться рядом осложнений, в числе которых:
- Фасциальные и мышечные боли;
- Поражение глаз;
- Амилоидоз почек;
- Поражение различных суставных сочленений;
- Генерализованный полиартрит;
- Лимфаденопатия;
- Кахексия;
- Лихорадка гектического типа.
В процесс могут вовлекаться различные системы и органы. Потому лечение необходимо в любом случае, даже несмотря на неизлечимость болезни.
| Система | Осложнения | Вероятность развития, % |
| Зрительная | Воспалительная реакция в сосудистой оболочке глаза | 10—30 |
| Воспаление в радужной оболочке и цилиарном теле | ||
| Иридоциклит и эписклерит | ||
| Сердечно-сосудистая | Перикардит | 20—22 |
| Поражение миокарда | ||
| Пороки клапана сердца | ||
| Нарушенная сердечная проводимость | ||
| Легочная | Фиброз легких | 3—4 |
| Почечная | Поражение клубочков и паренхимы почек | 5—31 |
| Амилоидоз вторичного типа | ||
| Нервная | Паралич обеих верхних или нижних конечностей | 2—3 |
Причины и клиника
До сих пор ученые не могут назвать точные причины болезни Бехтерева.
Одна из возможных причин — наследственная предрасположенность. Большинство больных (около 96%), страдающих анкилозирующим спондилоартритом, являются носителями гена HLA-B27, который, как предполагают, имеет структурное сходство с некоторыми инфекционными агентами.
В результате образования перекрестно реагирующих антител, иммунная система организма перестает отличать «свои клетки» от «чужих» и начинает разрушать клетки своего собственного организма. Так начинается аутоиммунный воспалительный процесс в суставах.
- воспалительные заболевания мочеполовой системы;
- кишечная инфекция (дизентерия, сальмонеллез, иерсиниоз и др.);
- нарушение работы эндокринной системы;
- переохлаждение организма и др.
Чтобы понять, как лечить спондилит, нужно разобраться из-за чего он появляется в организме, и на какие микроорганизмы нужно воздействовать для устранения недуга.
Основными возбудителями болезни спондилита являются:
- гонококк;
- бледная трепонема;
- бруцелла;
- палочка Коха;
- актиномицет;
- стрептококк;
- гемофильная палочка.
Реже встречаются такие возбудители, как гонорейные гонококки, бледная трепонема (возбудитель сифилиса), бруцелла, золотистый стафилококк, стрептококки, кишечная палочка, возбудитель тифа. Иногда наблюдаются случаи грибкового спондилита (актиномикотического). Также спондилит может провоцировать травма (асептическое воспаление) позвоночного столба.
- Существует сильный генетический компонент к развитию спондилоартрита. Ученые выявили как минимум 30 генов, которые вызывают анкилозирующий спондилит.
- Главным из них называется HLA-B27. Почти все белые люди, больные анкилозирующим спондилитом, являются носителями этого гена.
- Носители гена HLA-B27 имеют больше других шансов заболеть и энтеропатическим артритом.
- Другие причины на сегодня не ясны. Ученые полагают, что это может быть связано с бактериями, которые попадают в поврежденную кишку.
Причины заболевания до настоящего времени не установлены. Предполагается роль наследственных факторов, типа конституции и триггерных (пусковых) факторов.
Врачи хоть и не установили точную причину развития заболевания, но за годы изучения выдвинули несколько гипотез, с разных точек зрения поясняющих развитие псориаза.
Профилактика
Соблюдая клинические рекомендации, удается улучшить состояние и предотвратить инвалидизацию и осложнения. Чтобы не допустить спондилоартрит, требуется при ОРВИ, герпесе и других нарушениях обращаться к доктору за лечением. Не менее важно укреплять иммунитет и избегать стрессовых ситуаций. Человек должен правильно питаться и ежедневно выполнять несложную зарядку.
Чтобы не возникло такое тяжелое заболевание, как спондилоартрит, требуется внимательное отношение к своему здоровью. При появлении симптомов патологии позвоночника нужно обратиться за помощью к специалистам, пройти обследование. Ранняя диагностика:
- помогает остановить воспалительный процесс;
- облегчает симптомы;
- улучшает качество жизни.
Поскольку точная причина спондиоартропатии неизвестна, желательно исключить факторы, способствующие воздействию на функционирование иммунной системы. Среди них:
- воспаления пазух носа;
- паразитарные инвазии;
- дисбактериоз;
- хронический тонзиллит, фарингит;
- герпес;
- сезонные вирусные болезни;
- инфекции мочеполовой системы.
Предупредить прогрессирование болезни позвоночника, суставов помогут:
- ежедневная зарядка;
- отсутствие стрессов, неврозов;
- умеренные физические нагрузки;
- противодействие нервным напряжениям;
- нормализация отдыха – исключение перегрузок;
- занятия плаванием;
- закаливание;
- ограничение нагрузок на позвоночник при работе, занятиях спортом;
- безопасная половая жизнь.
Чтобы избежать развития такого серьезного заболевания, как спондилоартрит, следует избегать стрессов, нервозов, ослабления иммунной системы, психологических переутомлений. С особой серьезностью нужно следить за своим здоровьем и здоровьем своих детей, вовремя лечить инфекционные заболевания (герпес, фарингит, тонзиллит, ОРВИ и др.) и не допускать развития осложнений.
Основные отличительные признаки данной группы патологий
Терапия спондилоартритов комплексная и включает в себя:
- диету;
- медикаментозную терапию;
- лечебную физкультуру;
- физиотерапевтическое лечение.
Все методы борьбы с болезнью направлены на поддержание функции опорно-двигательного аппарата, предотвращение развитие анкилозов и контрактур, обездвиживания, адекватное обезболивание и улучшение качества жизни.
Питание при данной патологии должно быть сбалансированным, содержать достаточное количество белка и углеводов. В то же время не должно быть избытка калорий в рационе – лишний вес крайне негативно влияет на течение спондилоартрита, усугубляя его симптомы и провоцируя обострения.
Следует избегать жирного мяса, острой, копчёной, пряной и солёной пищи. Фаст-фуд, газированные напитки, алкоголь не следует употреблять при данной патологии.
Нежирные молочные продукты, овощи и фрукты как свежие, так и отварные, каши, блюда, содержащие желатин (кисели, желе, студень, заливное) – вот те продукты, которым можно сказать «да», пациентам с диагнозом «спондилоартрит».
Питаться следует небольшими порциями, но часто: 4-5 раз в день. Следует исключить привычку досаливать пищу, подсолнечное масло заменить на оливковое или масло из семян льна, отдать предпочтение лучше отварным блюдам, нежели жареным.
Уменьшить боль и снять воспаление помогают индометацин, фенилбутазон, диклофенак, мелоксикам, аэртал. НПВС могут применяться по показаниям в различных лекарственных формах: в виде таблеток, мазей, инъекций. Дозировку, кратность введения и его длительность определяет лечащий врач.
Гидрокортизон, Преднизалон, Кеналог – представители данной группы, показаны при высокой активности данной патологии. Может быть рекомендовано как внутрисуставное, так и парентеральное или внутримышечное введение гормональных препаратов.
При очень высокой активности воспалительного процесса может применяться пульс-терапия Преднизолоном: трехдневное введение высоких доз препарата (по 1 г) однократно в сутки внутривенно капельно.
В терапии спондилоартритов могут применяться Циклофосфомид, Азатиоприн, Хлорбутин. Приём данных препаратов показан в течение 2-3 месяцев, после чего их дозы уменьшаются или вовсе отменяются.
Показания к назначению этих и других лекарственных препаратов должен определять врач. Ни в коем случае нельзя заниматься соамолечением, корректировать или отменять назначенную специалистом схему терапии. Этим можно нанести большой вред организму.
Уменьшить функциональную недостаточность позвоночника и суставов позволяет регулярные занятия лечебной гимнастикой.
Программу занятий должен подбирать реабилитолог или специалист ЛФК с учётом стадии заболевания у конкретного пациента.
Хороший лечебный эффект оказывают занятия в бассейне, регулярные тренировки укрепляют мышцы, способствуют их расслаблению.
Отличный эффект дают занятия в «сухом бассейне», когда пациент делает упражнения сидя или в положении лёжа, находясь на специальных подвесах. Это позволяет полностью расслабить мышцы, уменьшить боль, увеличить подвижность в суставах.
Занятия ЛФК следует проводить ежедневно, 1-2 раза в день. Необходимо делать зарядку: для занятий подходят простые упражнения типа «велосипеда», сгибание и разгибание суставов, подъёмы корпуса, повороты. Намного лучше, если план ЛФК будет разработан специалистом.
При спондилоартрите пословица «движение – жизнь» крайне показательна: пока пациент двигается и разрабатывает суставы, качество его жизни будет сохраняться на должном уровне.
В целом клиническая картина схожа с проявлениями других спондилоартритов. Главным симптомом остается болевой синдром, который может иметь любую локализацию в области спины.
Симптом может длиться от нескольких недель и до нескольких лет в зависимости от момента наступления периода ремиссии.
Наибольшую выраженность такое проявление имеет в ночное время, а также сразу после пробуждения утром. При этом в покое боль не сильно уменьшается – только немного стихает после длительной физической нагрузки. Помимо боли могут давать о себе знать:
- Ярко выраженная скованность пораженной части позвоночного столба, которая исчезает по мере того, как пациент «расходится»;
- Нарастающая тугоподвижность позвоночника;
- Периодические прострелы.
Во время осмотра врач может отметить некоторую сглаженность в области поясницы, а также сутулость. Синдром Форестье проявляется чаще всего у мужчин, но такой симптом достаточно редок. Определяется простым тестом – человека ставят к стене, чтобы он касался ее поверхности лопатками и пятками. Если он не может коснуться поверхности затылком, то диагностируется подобный признак.
При псориатическом спондилоартрите наиболее часто имеет место именно суставной синдром, а не кожные проявления в области поражения. Начало может проявиться в равной степени как с самих позвонков, так и с периферических суставов.

Причем тип течения заболевания будет зависеть от того, с чего началась болезнь – с суставных признаков или с кожных. При первом типично острое проявление симптоматики и быстрое развитие состояния, распространение по позвоночнику. При первичном кожном поражении патология протекает в более доброкачественном ключе.
Важно! К спондилиту псориатического типа приводят обычно следующие формы псориаза: экссудативный, пустулезный, эритродермический. Именно при них процент вовлеченности позвонков в артрит наиболее высок.
Осанка человека больного спондилитом
Есть некоторые важные отличия, которые в прошлом веке разрешили исследователям выделить серонегативный спондилоартрит в отдельную группу заболеваний. С их перечнем полезно будет ознакомиться:
- При подобных болезнях в процессе диагностики можно определить отсутствие ревмофактора.
- Артрит развивается асимметрично.
- Характерные подкожные узелки отсутствуют.
- Во время рентгенограммы можно увидеть признаки анкилозирующего спондилоартрита и сакроилеита.
- Присутствует тесное взаимодействие с антигеном HLA-В27.
- От данного недуга страдает, как правило, сразу несколько членов семьи.
В любом случае стоит понимать, что для постановления точного диагноза необходимо пройти полное обследование, сдать анализы, помочь врачу собрать максимально полный анамнез.
Периферический спондилоартрит что это такое
Понятие и определение
Спондилоартрит имеет еще одно название – болезнь Бехтерева. Это заболевание получило такое название в честь выдающегося русского ученого, который вложил огромный вклад в изучение, описание и попытки лечения данной патологии.
Анкилозирующий спондилоартрит – это хроническое заболевание системного характера, причиной которого являются воспалительно-дегенеративные изменения в позвоночнике с последующим формированием анкилозов (участков полной неподвижности, образующихся за счет сращения позвоночных костей друг с другом). Это, в свою очередь, приводит к ригидности позвоночника – он становится неподвижным, и представляет собой единый конгломерат, напоминающий одну сплошную кость.
Симптомы серонегативных спондилоартритов
Заболевание, чаще поражающее молодых мужчин (анкилозирующий спондилоартрит или анкилозирующий спондилит), впервые было описано врачом-неврологом Бехтеревым в 1893 г.
, но причины его развития до настоящего времени окончательно не определены.
Болезнь считается неизлечимой, однако при правильном и своевременном лечении существует возможность избежать самой тяжелой ее формы.
Синдром Бехтерева – это хроническое системное заболевание, относящееся к группе ревматоидных артритов. В Международной классификации болезней этой патологии присвоен код М45.
Особенностью анкилозирующей формы артрита является возникновение воспалительного процесса вне сустава и постепенное обездвиживание, окостенение связок.
Концепция спондилеза базируется на определении заболевания как преимущественно аксиального (векторного) поражения позвоночника.
Спондилоартрит встречается у мужчин в 7 раз чаще, чем у женщин, при среднем возрасте пациента с таким диагнозом 24 года.
Результатом прогрессирования заболевания является полная утрата гибкости и подвижности позвоночника.
Первые признаки спондилоартрита заметить трудно ввиду слабой выраженности болевых ощущений и нестойкости их проявлений.
Отсутствие явной симптоматики на ранних стадиях заболевания приводит к прогрессированию болезни и осложнениям.
Основным признаком болезни Бехтерова, общим для мужчин и женщин, является симптом Кушелевского:
- болезненность в области поясницы при надавливании на нижнюю часть спины;
- возникновение боли в пояснице при отведении в положении лежа на спине одной ноги вниз и одновременном надавливании на подвздошную кость другой ноги.
Клинические проявления анкилозирующего спондилита у женщин проявляются болью в пояснично-крестцовом отделе позвоночника, которая на ранних этапах возникает периодически и исчезает сама по себе через некоторое время. К другим симптомам болезни Бехтерева у женщин относятся:
- появление припухлости периферических суставов;
- чувство скованности в области шеи по утрам;
- ухудшение зрения;
- боль возникает в костях и сочленениях.
У мужчин
Признаки воспаления у мужчин более выраженные, чем у женщин, но самопроходящий характер болевого синдрома зачастую становится причиной откладывания обращения в больницу.
Игнорирование ранних симптомов спондилоартрита приводит к заметной деформации осанки больного.
Характерными признаками анкилозирующего артрита у мужчин являются следующие:
- появление болевых ощущений, которые локализуются в поясничном отделе;
- усиление боли при отсутствии двигательной активности и ее исчезновение во время физических нагрузок;
- болезненность сопровождается чувством тугоподвижности;
- появление опоясывающей миозитоподобной боли.
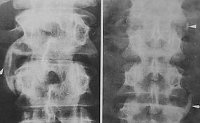
При подозрении на спондилоартрит проводят рентгенографическое обследование пациента, с этой целью врач назначает выполнение рентгенограмм илеосакрального сочленения и позвоночника. Самыми явными симптомами наличия болезни Бехтерева являются:
- нечеткость краев суставообразующих костей;
- эрозии суставных поверхностей;
- образование синдесмофитов (костных мостиков);
- размытость суставных пластинок.
Причины
Этиология воспалительного заболевания остается до конца не выясненной.
В результате клинических наблюдений выявлены связи возникновения анкилозирующего хронического артрита с носительством клебсиелл (условно-патогенных бактерий).
Немаловажное значение имеет генетический фактор, который определяет предрасположенность к патологическим изменениям позвоночника.
Спондилоартрит считается болезнью идиопатического характера (первичной, неизвестной этиологии), но существует ряд научных предположений о том, что эта патология может быть следствием злоупотребления алкоголем, хронических инфекций, травм, гормональных нарушений. Возможной причиной развития анкилозирующего артрита является носительство антигена, который является катализатором патологических изменений иммунных клеток.
| Форма болезни | Область поражения | Клинические проявления болезни |
| Центральная | Позвоночный столб | Выделяют две разновидности этой формы болезни: кифозную и ригидную. При первой разновидности развивается кифоз грудного отдела, при второй – происходит полное сращение поясничных позвонков |
| Ризомелическая | Позвоночник, плечевые и тазобедренные суставы | Патологические изменения происходят в корневых суставах |
| Периферическая | Позвоночник, суставы локтевые, коленные, голеностопные | Периферическую форму болезни характеризует наличие признаков, присущих центральной форме, наблюдаются поражения периферических суставов (симптомы, как при периферическом артрите) |
| Скандинавская | Кистевые суставы | Отсутствие деформационных изменений, боль и припухлость вокруг мелких суставов кистей |
| Висцеральная | Позвоночный столб, суставы, внутренние органы | На фоне поражения позвоночника появляются патологические изменения во внутренних органах (поражение почек, сетчатки глаз, сердца) |
Диагностика
Врач делает заключение о наличии анкилозирующего спондилоартрита на основании осмотра больного, изучения историю его болезни. Окончательный диагноз устанавливается после получения результатов проведенного полного комплекса исследований. Диагностика болезни Бехтерева включает:
- тесты Макарова;
- рентгенографическое обследование;
- сдачу анализов крови на определение показателей СОЭ (скорости оседания эритроцитов);
- компьютерную томографию;
- магнитно-резонансную томографию;
- молекулярно-генетическое исследование (при необходимости выяснения носительства антигена).
Терапия анкилозирующего спондилита направлена на устранение выраженных проявлений заболевания, и основной задачей является контроль болевого синдрома в периоды обострения спондилоартрита.
Специфическое лечение болезни Бехтерева отсутствует, из медикаментов применяются нестероидные противовоспалительные препараты (НПВП), глюкокортикоиды, иммунодепрессанты, блокаторы фактора некроза опухоли.
Наряду с лекарственными средствами в комплекс лечения болезни входят физиотерапия, лечебная гимнастика, диета.
Препараты
Для купирования воспалительного процесса при спондилоартрите применяются НПВП (Диклофенак, Индометацин), при высокой активности болезни – глюкокортикоиды (Метилпреднизолон), при отсутствии положительного эффекта от лечения – иммунодепрессанты (Азатиоприн, Циклофосфамид):
- название: Индометацин;
- описание: обладает сильным ингибиторным действием, имеет высокую анальгезирующую активность;
- плюсы: высокая эффективность;
- минусы: наличие побочных эффектов и противопоказаний.
Препараты нового поколения имеют направленное действие на причину спондилоартрита и нейтрализуют медиаторы воспаления, купируя таким способом цепную воспалительную реакцию:
- название: Инфликсимаб;
- описание: биологический иммунодепрессант, образует устойчивые связи с патогенными клетками, снижая их активность;
- плюсы: быстрое действие;
- минусы: риск развития аллергии.
Физиотерапия
Дополнительной мерой во время обострения спондилоартрита являются физиопроцедуры. Самыми эффективными методами физиотерапевтического лечения анкилозирующего артрита считаются:
- электрофорез с применением противовоспалительных препаратов;
- нафталанотерапия;
- грязелечение;
- ультразвук с гидрокортизоном;
- магнитолазерная терапия;
- радоновые ванны.
Профилактика
При болезни Бехтерева большое значение имеет двигательная активность, целью которой является сохранение подвижности всех отделов позвоночника. Для профилактики возникновения осложнений и нормализации качества жизни пациентов, необходимо следовать рекомендациям:
- выполнять комплекс физических упражнений;
- избегать высоких нагрузок на позвоночник;
- сохранять правильную осанку;
- употреблять больше белковых продуктов;
- проходить курс массажа.
Анкилозирующий спондилоартрит возникает, как полагают врачи, из-за наличия у человека гена HLA-B27. Кроме того, считается, что спондилоартрит может возникнуть у человека из-за перенесённой им болезни, связанной с нарушением функционирования кишечника или мочеполовой системы.
Когда псориатическая болезнь прогрессирует, поражённые позвонки начинают срастаться. Следствием этого становится появление вертикальных позвоночных остеофитов, что делает позвонки абсолютно твёрдыми. Сращивание лишает гибкости не только позвоночник, но и грудную клетку пациента, ограничивая функции лёгких при невозможности их расширения.
В группу риска заболеть спондилоартритом попадают мужчины (статистика твердит, что они болеют чаще женщин) в возрасте от 12 до 40 лет.
До сих пор ученые не могут назвать точные причины болезни Бехтерева.
Одна из возможных причин — наследственная предрасположенность. Большинство больных (около 96%), страдающих анкилозирующим спондилоартритом, являются носителями гена HLA-B27, который, как предполагают, имеет структурное сходство с некоторыми инфекционными агентами. В результате образования перекрестно реагирующих антител, иммунная система организма перестает отличать «свои клетки» от «чужих» и начинает разрушать клетки своего собственного организма. Так начинается аутоиммунный воспалительный процесс в суставах.
Высказывается предположение, что Болезнь Бехтерева – заболевание психосоматическое, которое может быть спровоцировано особенностями психики пациента или сильным затяжным стрессом. Исследования показали, что многим пациентам не хватает психологической гибкости в решении проблем, зато налицо недовольство собой, своей жизнью, работой, семьей и т.д.
- Боли в пояснице ночного характера и/или скованность в поясничной области по утрам (1 балл).
- Артрит одного или нескольких суставов с асимметричностью поражения (2 балла).
- Преходящие боли в ягодицах (2 балла).
- Утолщение пальцев стоп и кистей, придающее им сосискообразный вид (2 балла).
- Локальная болезненность в местах крепления связок (2 балла).
- Поражение глаз (2 балла).
- Развитие цервицита или уретрита, не связанных с гонореей, которое отмечалось в течение последнего месяца перед появлением симптомов артрита (1 балл).
- Диарея, которая наблюдалась в течение последнего месяца перед появлением симптомов артрита (1 балл).
- Наличие у пациента в настоящее время или по данным анамнеза псориаза и/или хронического энтероколита и/или баланита (2 балла).
Общие сведения
Несмотря на то, что спондилоартрит изучается только последние два столетия, это заболевание относится к очень древним, и было известно еще с античных времен. Археологи, занимающиеся изучением египетских мумий, обнаружили останки, при изучении которых были найдены свидетельства спондилоартрита у наших далеких предков. Впервые описал данную патологию врач и ученый Реалдо Коломбо еще в 1559 году в своей книге «Анатомия».
Позже, в 1693 году, заболевание было описано ирландским врачом, который обнаружил скелет со сросшимися поясничными и грудными позвонками, тазовой костью и крестцом. Данные, предоставленные этими учеными, носили лишь описательный характер, а подробное изучение анкилозирующего спондилоартрита принадлежит русскому врачу Владимиру Бехтереву. С этого периода заболевание начало активно изучаться во всем мире, а термин болезнь Бехтерева стал популярным в медицинских кругах не только в России.
Согласно статистическим данным, спондилоартритом страдает от 0,5 до 1,4% населения. Среди мужчин заболевание встречается в 2-3 раза чаще. Около 8% из общего числа пациентов составляют пациенты детского возраста (10-15 лет).
Анкилозирующий спондилоартрит или болезнь Бехтерева – причины, диагностика и классификация с фото
Хотя о спондилоартрите известно уже очень многое, и у таких пациентов удается добиться замедления прогрессирования болезни, его точные причины достоверно пока неизвестны. В настоящее время среди причин, приводящих к этому недугу, на первое место ставят агрессивность иммунной системы по отношению к собственным тканям связок и суставов.
То есть формируются неадекватный иммунный ответ. Считается, что это обусловлено, в большинстве случаев, генетической предрасположенностью у людей, которые являются носителями антигена HLA-В 27. Именно благодаря этому антигену определенные ткани организма (связки и суставы) воспринимаются не как собственные, а как чужеродные, которые организм стремится отторгнуть.
Мишенью при спондилоартрите становится, прежде всего, сочленение позвоночника и крестца, и реберно-позвоночные суставы. Симптомы поражения этих участков выступают на первый план, но, кроме этого, у пациентов могут наблюдаться и другие изменения: энтезопатии периферической локализации (воспаление мест, где сухожилие прикрепляется к кости) и воспаление суставов конечностей. В редких случаях наблюдаются признаки поражения внутренних органов, что характерно для более поздних стадий болезни при отсутствии терапевтических мер.
Основу анкилозирующего спондилоартрита составляет воспалительный процесс в суставах, сухожилиях и связках, но, кроме этого, изменения воспалительного характера затрагивают синовиальную оболочку суставов и костную ткань.
Для спондилоартрита характерно постепенное развитие, что на первых этапах редко вынуждает больного обратиться к врачу. Заболевание медленно прогрессирует, и со временем болевые ощущения распространяются на другие отделы позвоночника. Для болевого синдрома характерна стойкость, хотя в отдельных случаях он может носить эпизодический характер.
Для болевого синдрома также характерна прямая зависимость с приемом противовоспалительных препаратов, которые заметно уменьшают интенсивность болей. В отдельных случаях боль может полностью отсутствовать, а единственной жалобой пациентов становится ограничение подвижности позвоночника.
Для спондилоартрита свойственно настолько плавное течение, что пациенты чаще всего не замечают его прогрессирования. Изменения развиваются снизу вверх, поэтому в верхних отделах позвоночника они могут наблюдаться лишь через несколько лет после начала болезни. Если в начале заболевания отмечается поражение верхних отделов позвоночника — это свидетельствует о неблагоприятном течение спондилоартрита и неутешительном прогнозе.
Учитывая тот факт, что при спондилоартрите ограничена подвижность в суставах, которые соединяют грудные позвонки и ребра, нарушаются дыхательные движения. Как следствие, развивается ослабление вентиляции легких, что становится причиной развития легочных заболеваний (как правило, хронических).
Дополнительными симптомами спондилоартрита являются боли в других суставах: тазобедренных, плечевых, височно-нижнечелюстных. Достаточно редко могут встречаться боли в грудине, припухлость суставов ног и рук.
Для спондилоартрита характерен и ряд внесуставных проявлений. К ним относятся: воспаление тканей сердца (клапанные пороки, миокардит), нижних отделов мочевыводящих путей и почек, тканей глаза.
У пациентов, страдающих спондилоартритом, отмечаются боли в мышцах спины и ягодиц. Кроме этого, отмечается атрофия ягодичных мышц. Боли в мышцах спины являются ответной реакцией организма, возникающей на их напряжение, которое всегда сопровождается болью.
Еще реже при спондилоартрите наблюдается поражение радужной оболочки глаз (увеит, иридоциклит).
В начале заболевания может наблюдаться повышение температуры тела, которое сопровождает поражение периферических суставов.
Из общих жалоб при спондилоартрите отмечается общая слабость, снижение аппетита и потеря веса.
В диагностике спондилоартрита применяется множество методов, которые объединяют физикальное, лабораторное и инструментальное обследование.
Кроме осмотра больного, врач проводит ряд функциональных проб, которые в большинстве случаев достоверно определяют наличие сакроилеита (первого и основного признака спондилоартрита). К таким пробам относятся: симптомы Кушелевского (три разновидности), симптом Макарова (две разновидности), симптом Зацепина и Форестье.
1. Симптом Кушелевского (I): больной находится в положении лежа на спине (основание должно быть твердым). Врач резко надавливает на гребешки подвздошных костей. Симптом положительный при возникновении выраженной боли в области крестца.
2. Симптом Кушелевского(II): больной находится в положении лежа на боку, врач рывкообразно надавливает на область подвздошной кости. Симптом положительный, если при этом боль в области крестца выраженная.
3. Симптом Кушелевского (III): больной лежит на спине, при этом одна нога согнута в коленном суставе и немного отведена в сторону. Упираясь на этот коленный сустав, врач другой рукой надавливает на противоположную подвздошную кость. Симптом положительный, если при этом боль в области крестца выраженная. Затем то же самое проделывается с противоположной стороны.
4. Симптом Макарова (I): боль в крестцово-поясничном сочленении появляется при поколачивании диагностическим молоточком в этой области.
5. Симптом Макарова (II): когда больной лежит на спине, врач обхватывает его ноги выше голеностопных суставов, при этом просит больного расслабить мышцы ног. При резком раздвижении и сдвижении ног боли возникают в крестцово-подвздошной области.
6. Симптом Зацепина: при надавливании в области прикрепления X-XII ребер к позвонкам больной отмечает болезненность.
7. Симптом Форестье: позволяет определить форму осанки. Для этого больной становится спиной к стене, прикасаясь к ней головой, туловищем и пятками. Если отсутствует соприкосновение в какой-либо точке, это свидетельствует о развитии кифоза, который характерен для спондилоартрита.
8.Симптом «тетивы» — на стороне сгибания отсутствует расслабление прямых мышц спины при наклоне туловища вперед и назад.
Кроме этих функциональных проб существует и ряд дополнительных, которые свидетельствуют об ограничении подвижности позвоночника, болезненности по ходу расположения остистых отростков позвоночника и степени ограничения экскурсии грудной клетки.
Лабораторные исследования включают в себя определение ряда показателей, что предоставляет дополнительную возможность для диагностики, дифференциальной диагностики и определения степени тяжести спондилоартрита.
- в общем анализе крови: СОЭ – его значение определяет степень активности процесса, наличие гипохромной анемии;
- биохимический анализ крови – повышение С-реактивного белка, серомукоида, альфа-1, альфа-2, гамма-глобулинов, фибриногена;
- ревматоидный фактор – при спондилоартрите отрицательный;
- антиген HLA-B27 – обнаруживается у 81-97% пациентов;
- уровень циркулирующих иммунных комплексов и иммуноглобулинов класса М и G повышен при высокой степени активности процесса.
В обязательном порядке проводится рентгенологическое исследование. Изменения рентгенологической картины являются специфическими, позволяют определить степень поражения позвоночника и суставов (критерии описаны в разделе классификация).
В рентгенологии существуют симптомы, которые строго специфичны только для спондилоартрита:
- «симптом квадратизации позвонков» — при этом исчезает физиологическая вогнутость позвонков;
- разрастание костных мостиков, соединяющих позвонки (тип «бамбуковой палочки»).
Еще одним важным диагностическим методом является сцинтиграфия. Исследованию подвергаются крестцово-подвздошные сочленения. Этот метод является очень информативным, поскольку позволяет выявить изменения в этой области еще до того, как появятся изменения рентгенологической картины.
Пациенты с подозрением на анкилозирующий спондилоартрит также подлежат обследованию офтальмологом, особенно при наличии признаков воспаления глаз (боль, слезотечение, покраснение, затуманивание зрения, светобоязнь).
При подозрении на наличие спондилоартрита необходимо провести дифференциальную диагностику с теми заболеваниями, при которых наблюдается схожая клиническая картина. К таким заболеваниям относятся: ревматоидный артрит, пояснично-крестцовый радикулит, туберкулезное поражение позвоночника.
В лечение спондилоартрита выделяют два направления: медикаментозное и немедикаментозное.
Учитывая аутоиммунную природу спондилоартрита, лечение должно быть направлено на снижение агрессивности иммунной системы по отношении собственных тканей организма. В данном случае оказывается воздействие непосредственно на первопричину заболевания. Вторым направлением терапии является устранение воспалительного процесса и, как следствие, снижение болевого синдрома.
В терапии анкилозирующего спондилоартрита применяют следующие нестероидные противовоспалительные медикаменты: ортофен, вольтарен, нимесил, мовалис, целебрекс. Они оказывают не только противовоспалительное, но и обезболивающее воздействие.
Иммунокоррегирующая терапия: сульфасалазин, являющийся базовым препаратом.
Иммунодепрессанты негормонального происхождения (цитостатики): азатиоприн, метотрексат, которые назначаются по специальным схемам.
Гормональные препараты (глюкокортикоиды): преднизолон по схеме, внутрисуставное введение препаратов из группы глюкокортикостероидов (метипред, липроспан, кеналог).
Миорелаксанты: мидокалм для устранения спазма мышц.
Медикаменты, улучшающие микроциркуляцию: пентоксифиллин, трентал, никотиновая кислота.
Для того чтобы повысить чувствительность к базисной (основной) терапии, пациентам назначают плазмосорбцию или плазмоферез. Особенно эта процедура показана пациентам, у которых наблюдается повышенная иммунологическая активность заболевания.
Пациентам, страдающим спондилоартритом, настоятельно рекомендуется физиотерапевтическое лечение и лечебная физкультура.
Из физиотерапевтических методов наибольшую эффективность оказывают:
- рефлексотерапия;
- ультразвуковое лечение;
- магнитотерапия;
- индуктотермия;
- лазерная терапия;
- фонофорез с применением гидрокортизона;
- электрофорез с применением лидазы.
- Выявление признаков сакроилеита одностороннего в 3-4 стадии или двустороннего во 2-4 стадии (3 балла).
Классификация
Небольшое сдерживание подвижности
Изменения отсутствуют или наблюдаются нечеткие контуры сочленений, ограниченный субхондральный склероз
Движение имеет умеренное ограничение
Сужение суставной щели
Подвижность в суставах, позвоночнике сдержанна
Скованность в позвоночнике, суставах
Устойчивые боли в суставах
Продолжительность до трех часов
Постоянный болезненный синдром, поражения внутренних органов, развитие анкилоза
Доктор Бубновский — В Росси запущена программа по борьбе с заболеваниями суставов!
Елена Малышева: «Боли в суставах уходят мгновенно!» Поразительное открытие в лечении суставов.
Дикуль Валентин Иванович — «ЕСЛИ ВАМ ГОВОРЯТ, ЧТО ВЫЛЕЧИТЬ СПИНУ И СУСТАВЫ ПОСЛЕ 50 ЛЕТ НЕВОЗМОЖНО, ЗНАЙТЕ — ЭТО НЕ ПРАВДА!»
По фазам развития воспалительный процесс подразделяют на обострение и ремиссию. Различают первичный тип болезни Бехтерева – идиопатический, возникающий без предшествующих заболеваний, вторичный – как результат осложнений после воспалительных, инфекционных патологий. По степени поражения выделяют формы патологии:
- центральная – болезнь позвоночника;
- ризомелическая – добавляется поражение тазобедренных, плечевых сочленений;
- периферическая – дополнительно охвачены локтевые, коленные суставы;
- скандинавская – кроме позвоночника, болят мелкие сочленения стопы, кистей.
По характеру течения классифицируют стадии анкилозирующего спондилоартрита:
- медленное прогрессирование болезни;
- к небольшому развитию патологии добавляются периоды обострения;
- быстрое прогрессирование анкилоза за короткий отрезок времени;
- септическое развитие – острое начало с повышением температуры, лихорадкой, возникновением висцерита.
- Ревматологами выделяются два типа спондилоартрита: первичный и вторичный.
- Первичный – идиопатический, возникает без соответствующего фона или предшествующих заболеваний.
- Вторичный развивается как осложнение на фоне других заболеваний (реактивного артрита, воспалительных заболеваний кишечника, псориаза).
Учитывая специфику заболевания, принята следующая классификация спондилоартрита, основанная на рентгенологических признаках:
- I стадия – контуры сочленений нечеткие, суставные щели расширены, определяется умеренно выраженный субхондральный склероз;
- II стадия – суставные щели сужены, субхондральный склероз выражен значительно, определяются единичные эрозии;
- III стадия – в области крестцово-подвздошных сочленений определяется частичный анкилоз;
- IV стадия – полный анкилоз в крестцово-подвздошных сочленениях.
По характеру течения спондилоартрита выделяют стадии:
- I. медленно прогрессирующая;
- II. прогрессирующая медленно, но с периодами обострения;
- III. прогрессирующая быстро (полный анкилоз развивается за короткое время);
- IV. септический вариант течения (острое начало, сопровождающееся лихорадкой и быстрым развитием висцеритов).
По данным лабораторных исследований выделяют следующие стадии:
- I. Минимальная – СОЭ не превышает 20 мм/г;
- II. Умеренная — СОЭ не превышает 40 мм/г;
- III. Выраженная — СОЭ превышает 40 мм/г.
По функциональной недостаточности суставов:
- I. Подвижность позвоночника и суставов ограничена, изменяются физиологические изгибы позвоночника.
- II. Подвижность позвоночника и суставов ограничена значительно, больной частично теряет трудоспособность.
- III. Во всех отделах позвоночника и в тазобедренных суставах развиваются анкилозы, в связи с чем пациент полностью утрачивает трудоспособность.
Спондилоартрит — что это такое за заболевание, симптомы, виды, диагностика, лечение и осложнения
Выявление антигена тканевой совместимости HLAB27 является важным аргументом в пользу диагноза «спондилоартрит».
Среди лабораторных исследований обязательным считается определение СОЭ и C-реактивного белка (СРБ) (см. ревматологическое обследование). Данные показатели позволяют оценить интенсивность воспалительного процесса.
Для выявления внесуставных проявлений болезни назначаются биохимический анализ крови, ЭКГ, ЭхоКГ и флюорографию.
Наибольшую трудность представляет выявление болезни Бехтерева на ранних стадиях. Для этого важны не только оценка структурных изменений скелета, данные лабораторных анализов, но и изучение семейного анамнеза, а также клинических особенностей течения суставного синдрома, что требует известного профессионализма со стороны врача.
Поражения кожи при серонегативных спондилоартритах в зависимости от заболевания проявляется псориатическими бляшками или пустулами, элементами узловатой эритемы или могут вообще отсутствовать. Возможно псориазоподобное изменение ногтей, язвенное поражение слизистой ротовой полости, кератодермия.
Воспалительные заболевания кишечника выявляются примерно у 17% пациентов с серонегативными спондилоартритами. Они носят хронический характер и тесно коррелируют с активностью воспалительного процесса в суставах. Во многих случаях воспалительные процессы в кишечнике находятся в субклинической стадии и выявляются только в ходе инструментального обследования.
Поражение сердца при серонегативных спондилоартритах обычно не имеет связи с активностью артрита. Наблюдаются случаи, когда пациент обращается с кардиологическими жалобами, а суставные проявления серонегативного спондилоартрита выявляются в ходе обследования. Наиболее часто при серонегативных спондилоартритах наблюдается нарушение АВ-проводимости и аортит. Последний приводит к обратному току крови из аорты с развитием аортального порока сердца.
Поражения почек отмечаются у 4% больных с серонегативными спондилоартритами. Они проявляются нефротическим синдромом, микрогематурией, протеинурией и редко провоцируют возникновение почечной недостаточности.
Проводится рентгенологическое исследование суставов, артроскопия, диагностическая пункция сустава с последующим исследованием синовиальной жидкости. Рентгенография позвоночника может выявить двусторонний сакроилеит, обызвествление связок позвоночного столба, паравертебральные оссификации.
Исследование сердечно-сосудистой системы включает ЭКГ, ритмокардиографию, Эхо-КГ, МРТ сердца, аортографию. В ходе диагностики серонегативных спондилоартритов обязательно проводится исследование кишечника: копрограмма, ирригоскопия, колоноскопия, рентгенография пассажа бария и т. п. При поражении почек в клиническом анализе мочи выявляют протеинурию и микрогематурию. В таких случаях проводят УЗИ и КТ почек, урографию.
- Выявление у пациента HLA-B27 или наличие у его родственников таких заболеваний, как псориаз, увеит, синдром Рейтера, хронический энтероколит (2 балла).
Г. Эффективность лечения НПВС
- Уменьшение интенсивности болевого синдрома в течение 2-х суток от момента начала терапии (1 балл).
Заболевание достоверно диагностируется как серонегативный спондилоартрит, если сумма балов составляет 6 и более. Клиническая картина серонегативных спондилоартритов может быть настолько полиморфной, что у целого ряда пациентов не удается уложить ее в рамки одного конкретного заболевания из этой группы. Подобные случаи обозначают как «недифференцированный серонегативный спондилоартрит».
- физикальное обследование – осмотр, пальпацию, перкуссию;
- функциональные пробы на наличие сакроилеита – главного признака воспалительного процесса;
- рентгенографию легких, крестцово-подвздошного сочленения;
- лабораторные исследования;
- УЗИ почек;
- электрокардиограмму;
- консультации кардиолога, окулиста, травматолога, терапевта;
- дифференциальные исследования.
Функциональная
Положение пациента лежа
При резком надавливании на гребешки подвздошных костей сильная боль в крестце
На боку, нога согнута в коленном суставе, немного отведена в сторону
При рывкообразной нагрузке на область таза выраженная болезненность в крестцовом отделе
Третий симптом Кушелевского определяется в положении лежа на спине:
- больной сгибает в колене правую ногу;
- отводит ее в сторону;
- доктор упирается рукой на согнутое колено;
- другой кистью нажимает на тазовые кости с противоположной стороны тела;
- при спондилоартрите появляется резкая боль в крестце – свидетельство болезни Бехтерева;
- диагностика повторяется для другой стороны.
Для выявления воспаления в крестцово-подвздошном суставе используют специальные пробы. К ним относится симптом:
- Зацепина – боли при надавливании в место крепления к позвонкам X-XII ребер.
- Форстье – определение формы осанки. Пациент прикасается к стене пятками, туловищем, головой. Отсутствие контакта в одной из точек – свидетельство спондилоартрита.
Часто применяемые пробы на выявлении воспалительного процесса:
- Макарова I – болезненность при поколачивании крестцово-поясничного сочленения молоточком;
- Макарова II – боли в крестцово-подвздошной области при резком сведении и разведении ног в положении лежа на спине;
- симптом тетивы – при наклонах туловища назад и вперед на стороне сгибания прямые мышцы спины не расслабляются.
Лабораторная
Важные составляющие диагностики заболевания – лабораторные исследования. Большое значение имеет общий анализ крови, определяющий активность процесса по показателю СОЭ. Биохимическое исследование выявляет:
- повышенный С-реактивный белок;
- альфа-1, альфа-2, гамма-глобулины;
- билирубин прямой и общий;
- белок, его фракции;
- серомукоид;
- фебриноген;
- тимоловую пробу;
- щелочную фосфатазу;
- креатин;
- мочевину.
Для выявления тяжести заболевания, проводятся дополнительные лабораторные исследования. Диагностика спондилоартрита включает:
- определение уровня глюкозы крови;
- общий анализ мочи;
- ревматологические пробы – фибриноген, ревматоидный фактор, С-реактивный белок;
- определение в сыворотке крови иммуноглобулинов классов M, G, антигена HLA-В 27.
Раньше всего изменения начинаются в суставах крестцово-подвздошного соединения. Их выявляют на ранней стадии методом сцинтиграфии. Точные результаты дает рентгенологическое исследование. Отмечают стадии поражения:
- I – суставные поверхности имеют нечеткий контур, щель сустава расширена, определяется умеренный субхондральный склероз;
- II стадия – склеротические поражения хрящей, сужение межсуставного промежутка;
- III – частичный анкилоз;
- IV стадия – полная неподвижность крестцово-подвздошного сочленения, симптом квадратизации позвонков.
Дифференциальная
Для успешной остановки воспалительного процесса необходимо отличить спондилоартрит от множества других заболеваний, имеющих схожие симптомы. Для этого проводятся специальные диагностические мероприятия. Отличительные характеристики болезни Бехтерева:
- наличие симптома квардратизации позвонков;
- симметричность проявления признаков в крестцово-подвздошном соединении;
- равномерность поражения всех отделов позвоночного столба.
Усиление боли при нагрузках, нет сакроилеита
Нет воспаления, изменений высоты межпозвоночных дисков
Сакроилеит при наличии бруцеллеза
Не вызывает деформацию позвоночника, имеет картину инфекционной болезни
Преимущественное поражение суставов нижних, верхних конечностей
Начало процессов с пальцев стоп, осевой тип поражения
Неспецифический язвенный колит
Заболевание нижних конечностей мигрирующего характера
Острый моноартрит голеностопного, коленного сустава, сопровождаемый узловатой эритемой
- рентгенологическая диагностика. Исследование при помощи рентгена поможет обнаружить изменения, которые произошли в костях или суставах, даже при условии, что больной не чувствует никаких изменений в их функционировании. Кроме рентгена, врач может назначить больному МРТ или же КТ, которые обнаружат воспаления в суставах, если такие имеются;
- анализы крови. Косвенные признаки воспаления помогают определить анализы на скорость, с которой оседают эритроциты, или С-реактивный белок. Если эти показатели выше нормы, то в организме наблюдается воспаление тканей. Также анализ крови поможет определить, есть ли у пациента анемия, являющаяся обычно осложнением болезни.
Лечение спондилоартрита
Частично с этими задачами хорошо справляются нестероидные противовоспалительные препараты. Тем не менее, с целью замедления прогрессирования суставного поражения для лечения болезни Бехтерева в настоящее время применяются препараты, подавляющие иммунные воспалительные реакции, которые, как было указано выше, играют важную роль в развитии и поддержании суставного воспаления.
При стихании воспалительной активности болезни основное лечение спондилоартрита направлено на уменьшение процесса окостенения суставов и сохранение подвижности суставов. Рекомендуются лечебная гимнастика (с определенными поворотами и наклонами), плавание.
Немаловажно подобрать хороший ортопедический матрас и подушку.
Следует уделить внимание правильному питанию: уменьшить употребление углеводной пищи и добавить в рацион больше белка (молочных продуктов, яиц, отварного мяса, рыбы), овощей и фруктов.
Отказ от вредных привычек делает прогноз болезни Бехтерева более благоприятным. Об этом свидетельствуют многочисленные отзывы о лечении болезни Бехтерева в интернете.
Своевременное обращение к врачу-ревматологу позволит выявить заболевание на ранних стадиях и подобрать индивидуальную эффективную терапию. В многопрофильной клинике «МедикСити» проводится комплексное обследование и лечение анкилозирующего спондилоартрита, подагры, ревматизма,системной склеродермии, красной волчанки, полимиозита и других ревматологических заболеваний.
Группы медицинских препаратов, которые врач может посоветовать принимать при псориатическом виде болезни, таковы:
- противовоспалительные средства нестероидного типа. Они призваны облегчить проявления болевых ощущений, однако обладают побочными эффектами (кровотечения, проблемы с почками или печенью);
- противоревматические препараты. К ним относят, например, сульфасалазин, который лечит воспалённые суставы на руках и ногах. При этом повреждения, которые могут проявиться у суставов, ограничиваются. Побочные эффекты, возникающие при приеме препаратов, включают в себя возникновение проблем с печенью;
- кортикостероидные препараты. Эти медикаменты замедляют воспаление и используются для лечения тяжёлой формы спондилита. Из-за возможности потери массы костей их нельзя принимать длительное время;
- медикаменты, блокирующие фактор отмирания опухолей. К ним относят клеточный протеин, действующий в виде противовоспалительного агента при артрите. Побочными эффектами этих препаратов является возможность появления неврологических расстройств.
Недифференцированный спондилоартрит также лечится при помощи физиотерапевтических методов. Различные виды терапии способны не только уменьшить боль, но и улучшить физические показатели. Специалисты в области физиотерапии помогут пациенту снова ощутить гибкость суставов и подвижность костей. Упражнения для лечения недуга подбираются для каждого пациента индивидуально, с учётом его физических показателей, характера протекания болезни, её симптомов и стадии.
С помощью специальной гимнастики можно увеличить объем лёгких, устранить сутулость – это поможет костям позвоночника срастаться верно. Кинезитерапия, которая предполагает излечение пациента при помощи различных видов физической активности, должна проводиться каждый день по полчаса. Кроме физических упражнений, нужно помнить и о правильном отдыхе для спины. Для этого врач назначит больному массаж, который уменьшит боли в спине, снимет их напряжение и поможет укрепить спинные мышцы.
Ещё один способ лечения больного, имеющего аксиальный спондилоартрит – операция. Она проводится при тяжёлых случаях заболевания, серьёзной деформации суставов или наличия сильных болей, не подвергающихся медикаментозному лечению. Хирургическое вмешательство предполагает исправление деформированных суставов, а в некоторых случаях – замену повреждённого сустава новым.
Вылечить серонегативный спондилоартрит в домашних условиях, при условии строгого соблюдения прописанных мер и медикаментов лечащим врачом, также возможно. Для этого стоит отказаться от такой вредной привычки, как курение (оно способствует уменьшению двигательной способности грудной клетки и сужает лёгкие). Это, в свою очередь, вместе с симптомами псориатического спондилита создаёт серьёзные проблемы для дыхания пациента.
Несмотря на наличие возможных осложнений, которые могут проявляться с возрастом, а также чередования фаз ремиссии и рецидивов, вести полноценную и продуктивную жизнь, имея артрит, вполне возможно. Главное, при возникновении симптомов недуга сразу посетить врача и пройти курс лечения.
Прогрессирующая ригидность и артродез (ограничение подвижности осевого скелета) относятся к сопутствующим осложнениям.
В медицинских справочниках спондилоартрит поясничного отдела часто именуется болезнь Бехтерева.
Давайте определим, кто попадает в группу риска.
В отличие от большинства суставных заболеваний анкилозирующий спондилоартрит развивается у достаточно молодых и активных людей в возрасте от 25 до 40 лет.
Мужчины страдают чаще, чем женщины. В среднем симптомы заболевания выявляются у 0,5% населения большинства стран.
До сих пор окончательно не установлено, можно ли считать инфекцию провоцирующим анкилозирующий спондилоартрит фактором.
Болезнь Бехтерева отличается длительным течением – начальная стадия заболевания может растянуться на месяцы и годы, патологические изменения не показывает даже рентген. Распознать болезнь в самом ее начале можно по таким признакам:
- Боли в поясничном отделе позвоночника, часто возникающие внезапно;
- Скованность в этой же области спины, которая возникает после длительного покоя или ночного сна, и быстро проходит при движении.
Если сделать на этой стадии рентген поясницы и ягодичной области, по видимой картине можно ошибочно диагностировать ишиалгию.
Боли ощущаются симметрично, и это отличительная особенность спондилоартрита. Симптомы в первую очередь отмечаются именно в пояснице, но с развитием болезни распространяются по восходящей и постепенно охватывают все отделы позвоночника, вплоть до грудного и шейного.
Анкилозирование позвоночника с течением болезни прогрессирует, развивается ригидность и вторичный остеопороз. На этой стадии рентген как метод диагностики эффективен.
Все вместе это приводит к переломам позвонков – пациент при этом ощущает сильнейшие, длительные боли.
В редких случаях болезнь Бехтерева имеет и другое осложнение – вторичную компрессию спинного мозга.
- При наклоне вперед поясничный изгиб спины (лордоз) не выравнивается.
- Если надавить ладонями в области крестцового отдела позвоночника, пациент ощутит резкую боль.
- Подвижность позвоночника в поясничном отделе сильно ограничена в любом из направлений.
Ригидность при прогрессии болезни заболевания охватывает все отделы позвоночника и часто приводит к ограничению подвижности грудной клетки. Сращение позвонков может отмечаться в разной степени распространения. Симптомы при артродезе следующие:
- Выраженные кифозные искривления дорсального и шейного отделов позвоночника;
- Слияние указанных отделов позвоночника при взгляде спереди.
В сочетании с нарушением сгибательной функции тазобедренных и коленных суставов артродез приводит к полной потери трудоспособности пациента.
Сакроилеит – еще один признак, по которому можно диагностировать спондилоартрит позвоночника. Вначале кортикальный слой в суставных тканях становится неоднородным, затем межсуставные щели расширяются, развивается склероз и, в конечном счете, артродез.
Если сделать рентген позвоночника в боковой проекции, будут заметны изменения формы передней части позвонков грудного и поясничного отдела. Вследствие эрозии и склерозирования костных и суставных тканей позвонки приобретают прямоугольную форму.
Передняя продольная связка при этом оссифицирована, а суставная фасетка расплавлена, что также отчетливо показывает рентген.
Все вместе эти симптомы приводят к развитию так называемого синдрома «бамбуковой палки позвоночника».
Если лечение не было начато на стадии развития, болезнь Бехтерева распространяется на весь опорно-дивгательный аппарат человека. В зависимости от того, какие суставы поражаются в первую очередь, пациенты жалуются на такие симптомы:
- Боли в области грудины, усиливающиеся при глубоком вдохе – следствие поражения реберно-позвоночных сочленений;
- Боли в пятках и стопах при движении как проявления подошвенного фасциита и тендинита ахиллова сухожилия, вызванных энтезопатией;
- -Быстрая утомляемость.
Поражения суставных оболочек внепозвоночных сочленений отмечается у 40% всех пациентов. При этом в 10% случаев симптомы воспалительного процесса тазобедренного, коленного, плечевого или голеностопного суставов выявляются раньше, чем диагностируется болезнь Бехтерева.
Еще в 10% случаев заболевания первые его признаки проявляются в детстве. Периферические суставы в этом случае поражаются симметрично, воспалительный процесс диагностируется как олигосуставный ювениальный идиопатический спондилоартрит.
Спондилоартрит этой формы достаточно редко сопровождается вовлечением в воспалительный процесс внепозвоночных суставов. Намного чаще поражаются глаза – нередко раньше, чем поставлен диагноз болезнь Бехтерева.
Прежде всего, проводится рентген – полученные снимки являются главным основанием для точного диагноза. Сложность заключается в том, что иногда нужны годы для того, чтобы обнаружить даже с помощью рентгенографии первые изменения в позвоночных суставах.
- ежедневная утренняя зарядка;
- регулярные занятия физкультурой;
- сон на твердой поверхности, без подушки;
- контроль массы тела – не допускается повышение;
- дыхательная гимнастика – останавливает деформацию грудной клетки;
- закаливающие процедуры;
- поддержание правильной осанки.
Осложнения
Серьезное заболевание поражает другие системы, провоцируя развитие:
- нарушения функций легких, фиброз;
- вторичного амилоидоза, нефропатии – патологий почек;
- болезней сердца, сосудов – нарушения проводимости, клапанных пороков, миокардита;
- проблем дыхательной системы;
- компрессионного перелома;
- повреждения спинного мозга;
- инфаркта;
- инсульта;
- нарушения гемодинамики;
- атлантоаксилярного подвывиха;
- состояния, гарантирующего получение инвалидности.
Поражение глаз (увеит, ирит, иридоциклит, эписклерит) наблюдается у 10-30% больных. Существует риск развития на этом фоне катаракты, и последующей потери зрения.
Сердечно-сосудистая система (аортит, перикардит, миокардит, клапанные пороки, нарушение проводимости) поражается у 20-22% пациентов.
Легочная система (фиброз легких) поражается у 3-4 % больных.
Поражение почек (нефропатия, вторичный амилоидоз) развивается у 5-31% пациентов.
Нервная система (параплегия на фоне атлантоаксилярного подвывиха) поражается у 2-3 % больных.
Особенности течения спондилоартрита у разных групп пациентов
У женщин спондилоартрит протекает со следующими особенностями:
- обострения наблюдается на фоне длительных ремиссий, которые могут продолжаться 5-10 лет;
- крестцово-подвздошное сочленение чаще поражается односторонне;
- поражение сердца с развитием недостаточности аортальных клапанов развивается чаще, чем у мужчин;
- рентгенологический признак «бамбуковой палки» встречается намного реже, чем у пациентов мужского пола.
У детей спондилоартрит характеризуется:
- чаще встречается в 9-16-летнем возрасте;
- наблюдается чаще у мальчиков;
- для начала заболевания характерен периферический артрит суставов нижних конечностей (коленных, тазобедренных);
- у более чем 1/3 пациентов детского возраста развивается поражение глаз (передний увеит острого течения).
Прогноз для жизни при спондилоартрите считается благоприятным.
Исключения составляют случаи:
- развитие амилоидоза почек.
- поражение тазобедренных суставов у детей.
Своевременное выявление и регулярное правильное лечение позволяют снизить риск инвалидизации пациента, и улучшить качество жизни.
Профилактика
Учитывая, что точные причины возникновения спондилоартрита пока еще устанавливаются, рекомендации по профилактике данного заболевания сводятся к исключению тех факторов или состояний, которые могут оказывать прямое или косвенное воздействие на состояние иммунной системы. К ним относится:
- хронический фарингит, тонзиллит;
- герпес;
- хроническое воспаление пазух носа;
- кишечные паразиты;
- дисбактериоз кишечника;
- инфекции мочеполовой системы;
- вирусные инфекции сезонного характера.
Кроме этого, нельзя не учитывать резкое ослабление иммунитета при психических стрессах. В связи с этим следует избегать длительного психического переутомления, неврозов и стрессов, а при их возникновении своевременно лечить эти состояния.
Каждому человеку следует относиться внимательно к своему здоровью, и здоровью своих близких. Это, конечно, не защитит от возможных заболеваний на все 100%, но позволит своевременно получить квалифицированную медицинскую помощь, а следовательно, предупредить прогрессирование заболевания.
Остались вопросы? Нужен совет врача?Врачи всех специальностей ответят на беспокоящие Вас вопросы! бесплатно!
Внимание! информация на сайте не является медицинским диагнозом, или руководством к действию и предназначена только для ознакомления.
Поскольку точная причина спондиоартропатии неизвестна, желательно исключить факторы, способствующие воздействию на функционирование иммунной системы. Среди них:
- воспаления пазух носа;
- паразитарные инвазии;
- дисбактериоз;
- хронический тонзиллит, фарингит;
- герпес;
- сезонные вирусные болезни;
- инфекции мочеполовой системы.
Предупредить прогрессирование болезни позвоночника, суставов помогут:
- ежедневная зарядка;
- отсутствие стрессов, неврозов;
- умеренные физические нагрузки;
- противодействие нервным напряжениям;
- нормализация отдыха – исключение перегрузок;
- занятия плаванием;
- закаливание;
- ограничение нагрузок на позвоночник при работе, занятиях спортом;
- безопасная половая жизнь.
Что такое анкилозирующий спондилоартрит (болезнь Бехтерева)
- первичные симптомы. Появляются на первой стадии болезни и включают в себя боли в бёдрах, пояснице, которые особенно ярко проявляются утром (как правило, после сна), а также ощущение твёрдости в области поясницы или бёдер. На этом этапе больной обычно не замечает проявлений болезни, потому редко обращается к врачу;
- симптомы при прогрессировании недуга становятся более выраженными. Со временем признаки заболевания могут пропасть, затем снова появиться. Ощущение ригидности (твёрдости, неподвижности), которое больной раньше ощущал в нескольких позвонках, распространяется на весь позвоночник. Ткани в зоне позвоночника при этом уже воспалены. Боли также возникают в области суставов, которые находятся в бёдрах, плечах или коленях. Некоторые пациенты жалуются на болевые ощущения в глазах;
- симптомы, проявляющиеся на поздних стадиях. Когда спондилоартрит не был вовремя диагностирован и не были приняты меры для его лечения, больной начинает терять вес, быстро утомляться, сутулиться. Нередко вместе с болезнями позвоночника могут проявиться такие признаки, как воспаление оболочки глаза (увеит) или кишечника.
При наличии первых признаков этой псориатической болезни, а также при появлении новых признаков уже во время лечения больному стоит немедленно идти к врачу.
- Кто подвержен заболеванию
- Причины и характер болезни Бехтерева
- Диагностика и симптомы болезни Бехтерева
- Лечение
В основной группе риска заболевания анкилозирующим спондилоартритом находятся молодые мужчины от 20 до 30 лет. Среди женщин болезнь Бехтерева встречается в пять раз меньше. Чаще всего у пациентов обнаруживают антиген лейкоцитов в человеческом организме — HLA B 27.
Однако стоит отметить, что люди, знающие о своем заболевании и придерживающиеся норм здорового образа жизни, практически не обращаются за помощью к специалистам и, несмотря на наличие заболевания, живут обычной жизнью.
Под анкилозирующим спондилоартритом понимают хроническое воспалительное заболевание крестцово-подвздошных сочленений, суставов, позвоночника, которое приводит к уменьшению подвижности органов и болезненным ощущениям, вызванных нарушением работы иммунной системы.
Основная причина заболевания кроется в агрессивности иммунитета человека по отношению к тканям собственных связок и суставов. Основанием этому служит генетическая предрасположенность людей — носителей антигена HLA-В 27, вследствие которой иммунная система человека ошибочно распознает некоторые ткани собственного организма как чужеродные.
Анкилозирующий спондилоартрит может иметь различные мишени для агрессии в организме человека. Ему характерны:
- заболевания суставов и сочленений позвоночника;
- болезненные ощущения в локтевых, коленных и голеностопных суставах;
- некоторые нарушения в сердечно-сосудистой системе: отклонения ритма сердцебиения, аортит, ухудшение состояния аортальных клапанов, перикардит;
- амилоидоз почек и др.
Длительное неконтролируемое воспаление связочного аппарата позвоночника приводит к его известкованию и развитию неподвижности – анкилоза, именно поэтому так важно вовремя установить правильный диагноз заболевания.
Диагностика анкилозирующего спондилоартрита включает целый комплекс мероприятий, который направлен на подтверждение симптомов болезни с целью выбора методики лечения и проводится в медицинском учреждении или диагностическом центре с помощью специального оборудования.
Выбор средств диагностики зависит от стадии развития болезни. Так на начальной стадии анкилозирующий спондилоартрит можно выявить на оборудовании МРТ (магнитно-резонансной томографии). Но чаще всего болезнь обнаруживают на снимках, сделанных с помощью рентгеновского аппарата, уже на второй стадии в развитом состоянии.
К симптомам поражения позвоночника относят:
- Скованность и болезненные ощущения в поясничном отделе позвоночника, которые часто возникают ночью и усиливаются к утру. Уменьшить их можно с помощью активных физических упражнений или принятия горячего душа. В дневные часы такие же симптомы могут проявляться в состоянии покоя.
- С развитием болезни болезненные ощущения и скованность распространяется на близлежащие отделы позвоночника.
- Формирование сутулости (патологического кифоза) грудного отдела и сглаживание физиологических изгибов позвоночника. Этот симптом формируется достаточно медленно в течение многих лет, в определенные периоды происходит обострение или улучшение состояния больного.
- Болезненное напряжение мышц спины вследствие реакции на воспалительный процесс в позвоночнике.
- На поздней стадии развития болезни при отсутствии лечения происходит ограничение подвижности в позвоночнике, усугубляющееся сращением суставов позвонков и окостенением межпозвонковых дисков.
К симптомам поражения суставов относят:
- Сакроилеит — воспаление суставов крестца, болезненные ощущения от которого могут ощущаться глубоко в ягодицах. Данный симптом болезни Бехтерева часто принимают за симптом грыжи межпозвонкового диска или радикулита, или воспаления седалищного нерва.
- Поражение плечевых и тазобедренных суставов конечностей, присущее более чем половине больным болезнью Бехтерева. При этом интенсивнее отмечается боль и скованность в суставах в дообеденное время.
- Припухлость и воспаление мелких суставов стоп и кистей. Длительность периода воспаления суставов конечностей непродолжительна и составляет 1 или 2 месяца. Однако при анкилозирующем спондилоартрите в отличие от ревматоидного артрита не происходит разрушение и деформация суставов (исключение могут составить тазобедренные суставы на запущенной стадии развития болезни).
К несуставным симптомам болезни Бехтерева относят:
- Иридоциклит, уветит — воспаление тканей глаз.
- Формирование клапанных пороков сердца, аортит, миокардит – воспаление тканей сердца.
- Воспаление тканей почек, легких, нижних отделов мочевыводящих отделов.
В подростковом или детском возрасте анкилозирующий спондилоартрит может начинаться с поражения периферических суставов и сопровождаться незначительным повышением температуры тела.
Лечение
С целью подавления иммунитета или уменьшения воспаления лечение анкилозирующего спондилоартрита проводится с помощью лекарственных препаратов, физиотерапии и тренировок.
Терапия направлена на уменьшение воспаления в суставах и позвоночнике или других органах. Физиотерапия улучшает осанку и подвижность позвоночника, а также вместимость легких больного.
Аспирин и другие нестероидные препараты обычно используют для уменьшения болевых ощущений и ригидности суставов и позвоночника. Обычно НПВП включают сулиндак (Клинорил), метиндол (Индоцин), напроксен (Напросин), толметин (Толектин) или диклофенак (Вольтарен).
У некоторых больных анкилозирующим спондилоартритом воспаление суставов, например колена, бедра или лодыжки, является главной проблемой. Воспаление в них не может снять ни один препарат НПВП. Для таких больных предусмотрено лечение, подавляющее иммунную систему организма. Лекарственный препарат сульфасалазин (Азулфидин) может снизить воспаление на длительный период.
Альтернативой ему служит метотрексат (Ревматрекс), который выпускается как в виде таблеток, так и в форме инъекций. Однако в процессе лечения метотрексатом нужно регулярно сдавать анализы крови, т.к. препарат достаточно токсичен по отношению к печени и костному мозгу, что может привести к циррозу или тяжелой анемии соответственно.
Исследования показывают, что для лечения хронического состояния болезни в области позвоночника, выше перечисленные препараты неэффективны. Для лечения позвоночника разработаны новые лекарства, которые действуют на посыльного белка воспаления, названного ТНФ.
Так ТНФ-ингибирующие препараты инфликсимаб, адалимумаб и этанерцепт останавливают развитие анкилозирующего спондилоартрита, содействуют уменьшению воспалительного процесса и повышению подвижности позвоночника. В случае прекращения приема ТНФ-ингибиторов практически у всех пациентов в течение одного года происходит рецидив болезни.
Физиотерапия при болезни Бехтерева заключается в выполнении упражнений для поддержания надлежащей осанки. Это могут быть и упражнения на растяжение позвоночника для улучшения гибкости и общей подвижности, и глубокое дыхание для расширения легких.
Поскольку болезнь вызывает искривление позвоночника, больным рекомендуют поддерживать вертикальное положение в максимально возможной степени. Также пациентам советуют спать на матраце с устойчивым, поддерживающим эффектом и не использовать подушку.
С целью сведения к минимуму ограничения дыхания пациентам рекомендуют регулярно в течение дня максимально расширять грудную клетку. Потому что анкилозирующий спондилоартрит затрагивает области соединения ребер с грудным отделом позвоночника, значительно ограничивая возможность дыхательного объёма легких.
Поощряются врачами занятия плаванием (помогает избегать неравномерного воздействия на позвоночный отдел), легкой атлетикой или аэробикой (содействует растяжению дыхательных мышц).
Лечение несуставных симптомов болезни требует применения различных методов лечения. Так воспаление оболочки глаза лечат с помощью кортизона в глазных каплях и орального употребления кортизона в высокой дозе. Заболевания сердца лечат с помощью кардиостимулятора или терапии застойной сердечной недостаточности.
От больных болезнью Бехтерева настоятельно требуют исключить курение, поскольку оно может спровоцировать появление рубцов на легких и усугубить затруднения в дыхании.
Также специалисты рекомендуют пациентам изменить повседневную жизнедеятельность и подкорректировать своё рабочее место, принимая в расчет особенности заболевания. Например, люди с сидячим образом работы могут приспособить столы и стулья для придания надлежащей позы. Водители с анкилозирующим спондилоартритом могут использовать очки и широкие зеркала заднего вида с целью компенсации ограниченного движения позвоночника.
Пациенты с серьезным поражением позвоночника или тазобедренных суставов могут прибегнуть к услугам ортопедической хирургии.
Болезнь Бехтерева, или анкилозирующий спондилоартрит, – это системное воспалительное заболевание соединительной ткани с преимущественным поражением суставов и связок позвоночника.
Что такое анкилозирующий спондилоартрит: симптомы и лечение болезни Бехтерева поясничного отдела позвоночника
Заболевание характеризируется хроническим и прогрессирующим течением, приводит к развитию ограничения подвижности позвоночника и его выраженных деформаций, что часто становится причиной инвалидности больного человека.
Впервые данную патологию описал в 1892 году В.М. Бехтерев под названием “одеревенелость позвоночника с искривлением”. Заболевают в основном молодые мужчины (соотношение по половому признаку 9 к 1) возрастом 15-30 лет. Если патология встречается у женщин, то протекает значительно легче.
Причины
Причины развития анкилозирующего спондилоартрита до сих пор остаются неизвестными. Большинство исследователей считают, что в основе болезни – генетический дефект. Подтверждением этому является то, что у 90-97% больных находят антиген гистосовместительности типа HLA-B27.
Но одной генетической склонности для дебюта болезни Бехтерева недостаточно. Для этого необходимо воздействие провоцирующих факторов:
- инфекционные заболевания (особенное значение придают урогенитальным и кишечным инфекционным поражениям);
- гормональные нарушения и болезни эндокринной системы;
- переохлаждения и другие неблагоприятные воздействия внешней среды;
- травматические поражения опорно-двигательного аппарата;
- острые и хронические стрессовые ситуации.
Механизм развития болезни очень сложный и не до конца изучен. Самая распространенная гипотеза патогенеза анкилозирующего спондилоартрита звучит следующим образом.
Когда носитель патологического гена подпадает под действие негативных факторов внешней среды (особенно это инфекционные заболевания), иммунная система начинает вырабатывать антитела для борьбы с инфекционными агентами, причем происходит гиперактивация иммунитета, то есть вырабатывается больше антител, нежели этого требует ситуация.
После того, как все микробы уничтожены, антитела начинают приобретать признаки автоагрессии, то есть они начинают атаковать собственные ткани организма.
В большинстве случаев место первичной атаки – крестцово-подвздошные сочленения.
Постепенно прогрессируют деструктивные изменения позвоночника, развивается оссификация всех его структур, соседние позвонки срастаются между собой, что приводит к ограничению подвижности и деформациям. Из-за остеопороза позвонков часто случаются переломы позвоночника.
Патологические изменения при анкилозирующем спондилоартрите
Спондилит анкилозирующий, более известен как болезнь Бехтерева – это хроническое заболевание суставов позвоночника. Его главной характеристикой является сложный воспалительный процесс, который тяжело поддается лечению и ограничивает функциональные возможности человека.
Анкилозирующий спондилит (код по мкб 10 – М45) впервые был описан российским врачом невропатологом Владимиром Бехтеревым (отсюда второе название болезни).
На начальном этапе поражение приходится на крестцовый или тазовый отдел позвоночника. Возникает скованность, острые боли, местная гипертермия, уменьшается активность человека. В процессе развития заболевания воспаление усиливается.
К данному недугу присоединяются разнообразные нарушения: остеоартроз, миокардит, анемия, аритмия, воспалительные процессы почек, артрит, болезни глаз.
Международная классификация заболеваний 10 пересмотра (МКБ-10) характеризует анкилозирующий спондилит как болезнь костно-мышечной системы и соединительных тканей, которая входит в группу дорсопатий, класс спондилопатий. По МКБ 10, данный недуг идентифицирован под кодом М45.
До сих пор не выявлено истинной причины развития. Некоторые ученые сходятся в утверждениях, что патогенез такого состояния — специфический антиген HLA-B27.
Поэтому заболевание относят к аутоиммунным. Установлено, что только 85% больных аксиальным спондилитом имеют указанный антиген. Это вызывает некоторые сомнения.
Анкилозирующий спондилит или спондилоартрит способен осложнить жизнь, обездвижить человека, превращая позвоночник в костный монолит. При серьезном поражении, воспаление может коснуться внутренних органов, вызывая миокардит, остеомиелит.
На первоначальной стадии заболевания, человек начинает замечать дискомфорт в области поясницы.
Могут проявляться умеренные боли, чувство скованности, особенно в утреннее или вечернее время.
С развитием недуга может наблюдаться боль в шее, грудном отделе. Становится тяжело полноценно вдыхать.
Диагностическое исследование на предмет наличия идиопатического анкилозирующего спондилита начинается в кабинете доктора. После физического осмотра больному назначается аппаратная диагностика, ряд клинических исследований для постановки верного диагноза.
Пациент проходит рентгенологическое обследование. На снимках рентгена будут явные изменения косной структуры. Для дополнительной информации актуально применение компьютерной и магниторезонансной томографии. Анализ крови позволит получить сведения о присутствии воспалительного процесса.
Чтобы определить заболевание, необходима дифференциальная диагностика.
Спондилоартроз имеет похожие признаки, но подход к лечению у них отличается. Также следует исключить ревматический артрит.
В зависимости от степени поражения, локализации очага воспалительного процесса выделяют 5 основных форм болезни Бехтерева:
- Центральна форма спондилита. В данном случае поражение приходится на позвоночник человека. С развитием недуга симптомы усиливаются. Могут образоваться приступы асфиксии, судороги мышц, возникает гипертония.
- Ризомелическая форма характеризуется поражениями позвоночника и крупных суставов (преимущественно плечевые, бедренные, тазовые). Болезнь также медленно развивается. Болезненные ощущения в пояснице отдают на ягодичную или паховую зону. Может наблюдаться дискомфорт конечностей.
- При переферической форме недуга первым страдает область крестцово-подвздошных сочленений. Через определенное время наступает поражение суставной структуры стоп и коленей. Чаще данная форма болезни встречается у подростков и молодых людей, нежели у взрослых.
- Для скандинавской формы характерны те же признаки, что и для периферической, с одним отличием – в большей степени страдают мелкие суставы (схожесть с ревматоидным артритом). Разрушение появляется в кистях, стопах. Данной форме не характерно присутствие сильных болевых симптомов.
- Висцеральная форма может означать одну из вышеперечисленных форм с добавлением поражений внутренних органов.
Кроме деформирующего спондилита различают шейный и люмбальный.
Первый поражает верхнюю часть позвоночника, повреждение приходятся на шейные позвонки и ключицы.
По причине атрофии мышц, наблюдается обездвиженность верхних конечностей. Второй – характеризует затрагивание поясничного отдела позвоночника.
Виды лечения
Лечение анкилозирующего спондилоартрита длительно и трудоемко. Оно продолжается до наступления ремиссии. Чаще всего это комплекс мероприятий, основная часть которых проводится при условиях стационара.
- Применение нестероидных противовоспалительных препаратов необходимо для устранения воспалительного процесса (Диклофенак, Кетопром, Ибалгин). Препараты блокируют выработку простагландинов, которые ответственны за возникновение воспалений. Длительный прием подобных средств вызывает расстройство работы ЖКТ.
- Использование глюкокортикоидов или стероидов. При попадании в организм гормональных веществ, подавляется иммунная система. Благодаря этому останавливается процесс воспаления. Прием подобных медикаментов имеет множество противопоказаний и широкий список побочных эффектов. Продолжительность лечения должна быть ограниченной.
- При особо тяжелом течении заболевания прибегают к введению иммуносупрессоров. Эти препараты ослабляют иммунную систему, предотвращают дальнейшее саморазрушение организма. Для лечения данного недуга назначают один из перечисленных препаратов – Метотрексат, Циклоспорин, Азатиоприн, Ридаура, Пеницилламин, Солганал или Сульфасалазин.
- Физиотерапевтические процедуры включают лечебные массажи, вакуум – терапию, прогревание.
- Мануальная терапия также применяется в комплексе лечения спондилеза. Сюда относят рефлексотерапию, иглоукалывание, точечный массаж.
- Комплекс ЛФК – важная составляющая процесса лечения подобного рода заболеваний. Лечебная физкультура позволяет отсрочить процесс разрушений, развернуть широту движений, устранить боль.
Некоторые люди прибегают к помощи народной медицины. Важно понимать, что практика лечения спондилита в домашних условиях неоправданна и несет множество угроз, касательно здоровья человека.
Хирургический метод лечения применяется редко из-за сложности его провидения. Стимулом для операции может послужить молодой возраст пациента и отсутствие реакции на медикаментозное лечение.
Правильное питание – необходимая мера, если прогрессирует анкилозирующий спондилит, спондилоартирт или спондилоартроз.
Основная задача диеты – обогащение организма полезными веществами.
Во время использования медикаментозных средств из тканей вымывается большая часть важных микроэлементов, запас которых необходимо восполнить.
Существуют некоторые рекомендации по питанию, которых необходимо придерживаться в процессе лечения спондилита:
- из рациона следует убрать соль, быстрые углеводы и молочные продукты;
- мясо должно быть диетическим и готовиться на пару;
- избегать или уменьшить потребление продуктов с содержанием крахмала;
- исключить из употребления еду быстрого приготовления;
- отдавать предпочтение витаминным напиткам (соки, морсы, компоты);
- кисломолочные продукты должны с минимальным процентом жирности.
Псориатический артрит что это такое
Псориатическим артритом называется воспалительная патология, поражающая суставы. Его ведущие клинические проявления — артралгии, боли в позвоночнике и мышцах, формирование бляшек на коже, последующая деформация тел позвонков, костных, хрящевых суставных структур. Лечение псориатического артрита — консервативное с использованием препаратов различных клинико-фармакологических групп, проведением физиотерапевтических мероприятий, ЛФК.
Общее описание заболевания
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРИТА существует. " Читать далее.
Псориатический артрит — одна из форм течения псориаза, диагностируемая у 5-7% пациентов. Боли в суставах и позвоночнике обычно возникают после тяжелого поражения кожи. На ней образуются узелки ярко-розового цвета, покрытые серебристыми чешуйками. Именно такой специфический симптом позволяет быстро диагностировать патологию.
В воспалительный процесс первыми вовлекаются мелкие межфаланговые суставы, а затем повреждаются крупные сочленения и позвоночный столб. При отсутствии врачебного вмешательства спустя несколько лет больной может стать инвалидом из-за деструктивных изменений хрящей, костей, а также развития остеопороза.

Классификация патологии
Для псориатического артрита характерны различные варианты течения. Формы заболевания разнятся выраженностью симптоматики, количеством вовлеченных в процесс воспаления суставов, очередностью их поражения.
Ассиметричная форма
Это самая распространенная клиническая форма заболевания. Олигоартритом поражаются не более четырех асимметрично расположенных суставов стоп или кистей. Наблюдается сильное опухание пальцев, багрово-синюшная окраска кожи в области воспаления. Часто течение патологии осложняется тендовагинитами. Так называется воспаление сухожилий-сгибателей, оснащенных мягкими туннелями из соединительных тканей (влагалищами).
Артриты дистальных межфаланговых суставов
Для артрита, поражающего дистальные межфаланговые суставы, характерна наиболее типичная для этой патологии клиническая картина. Пальцы рук и ног отекают, кожа краснеет и становится горячей на ощупь. Болезненные ощущения возникают не только в дневное время, но и ночью, еще более ухудшая психоэмоциональное состояние человека.
Симметричная форма
При такой форме течения псориатического артрита в воспалительный процесс вовлекаются от пяти и более межфаланговых, пястно-фаланговых мелких сочленений. Симптомы патологии схожи с клиническими проявлениями ревматоидных заболеваний, что значительно осложняет диагностику. При артрите симметричной формы нередко наблюдается беспорядочная деформация суставов и разнонаправленность осей пальцев.
Мутилирующая
Заболевание, протекающее в мутилирующей форме, часто становится причиной подвывихов, необратимой деформации, укорочения пальцев на ногах и руках. Такие деструктивно-дегенеративные изменения спровоцированы остеолизом — полным рассасыванием костной ткани без формирования фиброзных очагов. Мутилирующий псориатический артрит часто сопровождают спондилоартрит и тяжелая кожная симптоматика.
Псориатический спондилит
Спондилит — воспалительное псориатическое заболевание различных отделов позвоночного столба. По мере прогрессирования патологии необратимо разрушаются тела позвонков. Это приводит к выраженной деформации позвоночника, его искривлению. Спондилит псориатической этиологии бывает изолированным, но чаще сочетается с поражением сочленений рук и ног.
Злокачественная
Псориатический артрит злокачественного течения клинически проявляется тяжелыми поражениями кожных покровов и позвоночных структур, генерализованным повреждением более 5 суставов, увеличением лимфатических узлов, вовлечением глаз и внутренних органов. У пациентов диагностируются крайнее истощение, лихорадочное состояние, психоэмоциональные расстройства.
Возможные причины возникновения
Причины развития псориатического артрита не установлены. Результаты проведенных исследований позволяют предполагать наследственное, инфекционное или неврогенное происхождение патологии. Таким образом, данное заболевание считается мультифакторным.
Генетическая предрасположенность
Если от псориатического артрита страдает один из родителей, то шанс его развития у ребенка достаточно высок. Заболевание чаще выявляется у пациентов, в семьях которых это заболевание уже было диагностировано у ближайших родственников. Поэтому есть все основания предполагать, что причиной патологии становится носительство пока не выявленного гена.
Иммунные механизмы
Существуют теории о схожести патогенеза и этиологии псориатического, реактивного, ревматоидного артритов. При внедрении в организм чужеродных белков иммунная система вырабатывает иммуноглобулины для их уничтожения. Но агрессия антител направлена не на вирусы, аллергены, болезнетворные бактерии, а на клетки синовиальных оболочек, костных и хрящевых тканей.
Провоцирующие факторы
Псориатический артрит может дебютировать после переохлаждения, избыточных физических нагрузок, резкой смены погодных условий. К его обострениям часто приводят депрессивные состояния, нервное перенапряжение, психоэмоциональная нестабильность. Многие пациенты отмечают, что суставные боли, формирование характерных бляшек происходят на фоне острого переживания даже рядовой бытовой конфликтной ситуации.
Симптоматика заболевания
В большинстве случаев первыми в воспалительный процесс вовлекаются межфаланговые, плюсне- и пястно-фаланговые, коленные, плечевые сочленения. Суставные признаки псориаза проявляются в 70% случаях только после поражения кожных покровов. У 20% пациентов сначала повреждаются сочленения, а затем на коже формируются характерные бляшки. И только у 10% больных отмечается одновременное поражение кожи и сочленений.
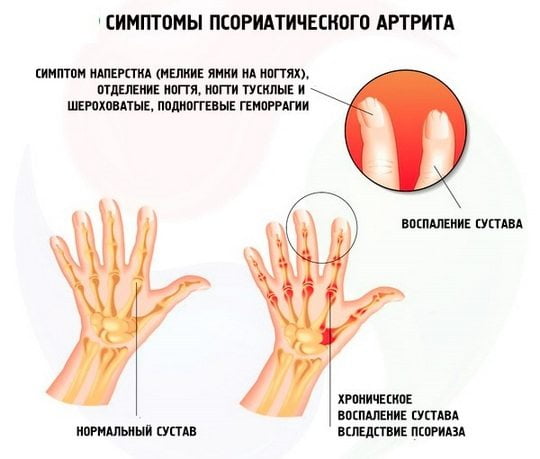
На начальном этапе развития патология может протекать бессимптомно. Но она быстро прогрессирует, поэтому вскоре возникают боли в позвоночнике, мышцах, суставах. Они усиливаются при движении, сгибании и разгибании сочленений. На приеме у врача пациенты также жалуются на слабость, утреннюю отечность суставов и скованность движений. Выраженность симптоматики может снижаться в течение дня за счет выработки в организме определенных гормоноподобных веществ.
Методы диагностики
Диагноз выставляется на основании анамнестических данных, результатов внешнего осмотра пациента. Проводится ряд функциональных тестов для оценки объема движений в суставах, мышечной силы. Первичный диагноз подтверждается результатами инструментальных и биохимических исследований.
Анамнез и клинические проявления
Даже "запущенный" АРТРИТ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Предположить псориатическое поражение суставов можно при осмотре пациента по наличию специфических признаков. Основными диагностическими критериями являются первичное поражение мелких сочленений пальцев рук и ног, их деформация и отечность, боль в пяточной области, изменение формы ногтевых пластинок, образование псориатических бляшек на коже. При изучении анамнеза выявляются случаи диагностирования псориаза у ближайших родственников.
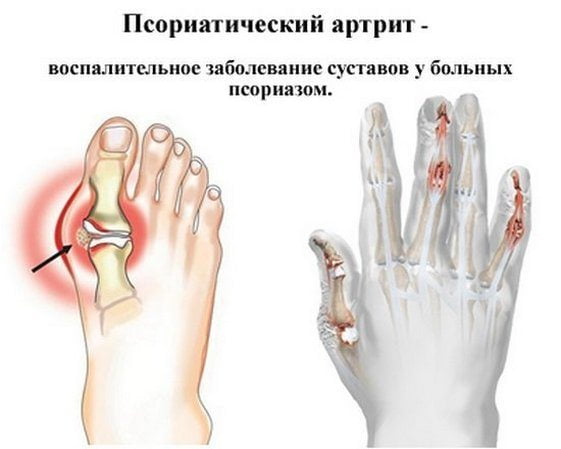
Лабораторные данные
Выставить диагноз помогает обнаружение в крови лейкоцитоза, гипохромной анемии, нарастания скорости оседания эритроцитов. При проведении биохимических исследований у пациентов с псориатическим артритом выявляется повышенное содержание у сиаловых кислот, серомукоидов, фибриногена, гамма- и альфа-глобулинов. Обязательно устанавливается уровень РФ для исключения ревматоидного артрита.
Инструментальные данные
Наиболее информативна в диагностике патологии рентгенография. На полученных изображениях визуализируются эрозии костных поверхностей, сужение суставной щели, ее частичное или полное сращение, признаки остеопороза, остеолиз, формирование участков кальцификации.
Лечение болезни
Практикуется комплексный подход к терапии псориатического артрита. Его лечение направлено на снижение выраженности симптоматики, предупреждение распространения воспалительного процесса на здоровые ткани, позвонки, суставы. Во время рецидивов пациентам показан щадящий режим, ношение ортопедических приспособлений — бандажей, ортезов различной степени фиксации.
Медикаментозные средства
Для купирования острых болей и устранения тугоподвижности практикуется внутрисуставное введение глюкокортикостероидов. Их применяют только при неэффективности неселективных (Диклофенак, Индометацин, Ибупрофен) или селективных (Мелоксикам, Нимесулид, Целекоксиб) нестероидных противовоспалительных средств. В терапии псориатического артрита могут использоваться следующие препараты:
- базисные средства — Метотрексат, Лефлуномид, Сульфасалазин, Колхицин;
- иммуносупрессоры — Азатиоприн, Циклоспорин.
При тяжелом течении заболевания в терапевтические схемы включаются моноклональные антитела к фактору некроза опухоли, например, Этанерцепт или Инфликсимаб.
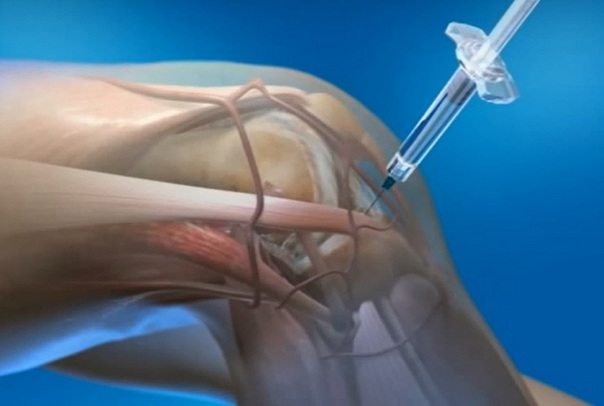
Физиотерапия
Фотохимиотерапия — наиболее эффективное физиотерапевтическое мероприятие в лечении псориатического артрита. Во время процедуры больной принимает фотосенсибилизирующий препарат, а затем проводится его наружное облучение УФ-лучами. Также пациентам назначаются несколько сеансов лазеротерапии, магнитотерапии, УВЧ-терапии, ударно-волновой терапии, ультрафонофореза или электрофореза с хондропротекторами, Димексидом, гормональными средствами.
Народная медицина
После проведения основной терапии, достижения устойчивой ремиссии за счет купирования воспаления врач может разрешить использовать народные средства. Растирки, компрессы, мази домашнего изготовления применять нецелесообразно из-за высокой вероятности раздражения кожи и рецидива псориаза. Допускается употребление только чаев и настоев из шиповника, ромашки, девясила. Для их приготовления чайную ложку сухого измельченного сырья заливают стаканом кипятка, настаивают час, принимают по 100 мл до 3 раз в день.
Профилактика заболевания
Первичной профилактикой псориатического артрита становится только регулярное обследование у врача при наличии в анамнезе случаев семейного псориаза. А вот предупредить обострение воспалительной патологии можно различными способами.
Соблюдение гигиены кожи
Часто для предупреждения обострения артрита достаточно не допускать кожных клинических проявлений псориаза. Для этого следует использовать гигиенические средства без отдушек, консервантов, стабилизаторов. Врачи рекомендуют больным псориазом при проведении водных процедур применять гель, мыло, пенку, предназначенные для детей. Они хорошо увлажняют кожу, не провоцируют ее раздражение.
Диета
Из рациона необходимо исключить пасленовые, цитрусовые, бобовые, щавель, жирное мясо. Следует отказаться от полуфабрикатов, фастфуда, кофе, газированных напитков, особенно сладких. Ежедневное меню больного псориазом должно состоять из молочнокислых продуктов, разрешенных свежих овощей и фруктов, постного мяса, рыбы, каш из злаков.

Отказ от вредных привычек
Этиловый спирт, никотин, табачные смолы негативно воздействуют не только на все внутренние органы, но и на опорно-двигательный аппарат. При курении и злоупотреблении алкоголем особенно страдают кровеносные сосуды, в том числе коронарные. Ухудшение кровообращения еще больше осложняет течение псориатического артрита.
Соблюдение режима дня
Полноценный сон, занятия лечебной физкультурой и гимнастикой, ежедневные прогулки на свежем воздухе становятся отличной профилактикой суставной патологии. Врачи ЛФК также рекомендуют пациентам несколько раз в неделю заниматься плаванием, йогой, аквааэробикой, пилатесом.
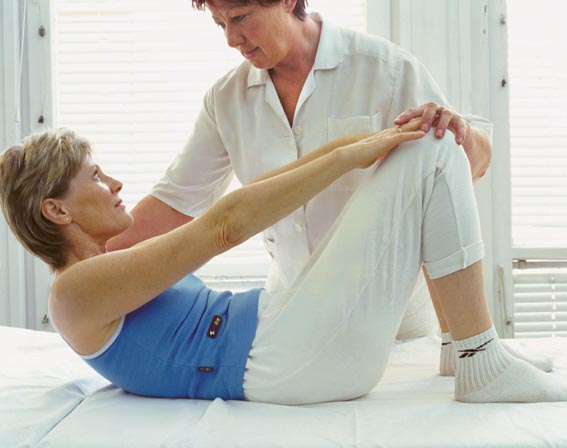
Адекватная оценка стрессовых ситуаций
На групповых занятиях с психотерапевтом пациентов учат адекватно реагировать на конфликтные ситуации, чтобы не допустить стрессовых или депрессивных состояний. Именно они наиболее часто выступают в роли провоцирующих рецидивы псориаза факторов.
Как забыть о болях в суставах и артрите?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРИТА существует! Читать далее >>>

Псориаз является системным заболеванием, при котором поражается преимущественно кожный покров. Однако возможно распространение патологических реакций организма также на внутренние органы и суставы. Псориатический артрит является следствием развития воспалительных реакций в хрящевой и костной ткани суставных поверхностей, при этом также поражаются связки и сухожилия.
После ревматоидного артрита псориатическое поражение суставов занимает второе место среди всех воспалительных изменений опорно-двигательного аппарата. Артрит регистрируется у 10-38% пациентов с псориазом и возникает чаще у пациентов в возрасте 26-54 лет. После появления первых псориатических бляшек на коже изменения в суставах возникают приблизительно спустя 10-15 лет. Однако у части пациентов (10-15%) именно с нарушения подвижности начинается это системное заболевание.
Классификация
Согласно МКБ 10 псориатический артрит по клиническому течению подразделяют на следующие типы: 
- Артрит дистальных межфаланговых суставов, при котором преимущественно поражаются именно эти области.
- Олигоартрит (вовлечено менее пяти суставов) и полиартрит (при изменении более пяти суставов).
- Мутилирующий суставной псориаз сопровождается остеолизом (разрушением костной ткани) и укорочением пальцев.
- Симметричный полиартрит, который по симптомам и признакам напоминает ревматоидный.
- Спондилоартрит сопровождается воспалением и ограничением подвижности позвоночного столба.
Суставный псориаз может быть различной степени активности:
- активный (минимальный, максимальный, умеренный);
- неактивный (фаза ремиссии).
В зависимости от степени сохранения функциональных способностей при артрите выделяют три степени:
- работоспособность сохранена;
- работоспособность утрачена;
- человек не в состоянии себя обслуживать из-за выраженного ограничения подвижности.
Симптомы и признаки
Симптомы псориатического артрита в большинстве случаев возникают уже после кожных или висцеральных проявлений заболевания. Но у пятой части пациентов псориаз начинается именно с изменений суставов.
Начало заболевания иногда постепенное, но может быть и острым. Однако, как правило, имеются признаки псориатического артрита, перечисленные ниже: 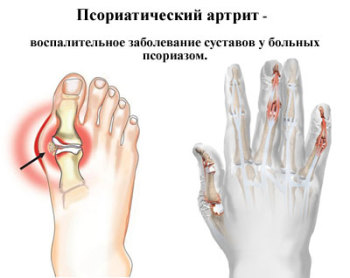
- изменение формы суставов;
- появление болезненных ощущений, которые более заметны не при движении, а в ночное время;
- скованность, более выраженная по утрам;
- суставная деформация;
- иногда отмечается окрашивание кожи в области развития патологического процесса в бардовый цвет;
- при остеолитической форме заболевания происходит значительное укорочение пальцев;
- в связи с нарушением плотности и эластичности связок, часто возникают разнонаправленные вывихи.
Чаще всего в дебюте заболевания отмечается изменение мелких суставов, расположенных на кистях и стопах, реже вовлекаются локтевые и коленные суставы. Довольно характерными симптомами псориаза суставов являются признаки дактилита, который является следствием воспаления сухожилий сгибателей и самих хрящевых поверхностей. Это состояние сопровождается:
- выраженным болевым синдромом;
- отеком всего пораженного пальца;
- ограничением подвижности, которая связана не только с деформацией, но и с болью при сгибании.
Примерно в 40% случаев псориатического артрита поражаются и межпозвоночные суставы. При этом возникают изменения в связочном аппарате, в результате чего формируются синдесмофиты и околопозвоночные оссификаты. Подвижность в этих суставах снижается редко, но болевые ощущения и скованность присутствуют довольно часто.
Также для псориаза с суставным синдромом характерно поражение области прикрепления связок к костям. При этом возникает воспаление, а затем и разрушение прилежащей костной ткани. Излюбленными местами локализации этих процессов являются:
- поверхность пяточной кости в месте прикрепления к ней ахиллова сухожилия;
- пяточный бугор в области прикрепления подошвенного апоневроза;
- бугристость на верхней поверхности большеберцовой кости;
- в области плечевой кости.
У 80% пациентов с псориатическим артритом присутствуют признаки поражения ногтевых пластинок. Сначала на поверхности образуются небольшие ямки или канавки, покрывающие весь ноготь. В дальнейшем изменяется цвет за счет нарушения микроциркуляции, а также в результате ускоренного деления клеток кожи в области ногтевого ложа.
Псориатический артрит и беременность имеют некоторую взаимосвязь, потому что при вынашивании ребенка происходит гормональная трансформация всего организма. А так как предполагается, в том числе, и гормональная природа заболевания, то вполне возможно развитие обострения или даже появление первых признаков поражения суставов. Кроме того, усиление симптомов артрита во время беременности нередко обусловлено и увеличением веса.
К сожалению, лечение этой группы пациенток крайне затруднено, так как им противопоказано большинство препаратов для системного применения. Однако псориаз никак не влияет на репродуктивную функцию и женщина с данным заболеванием в большинстве случаев способна выносить малыша. В период перед беременностью следует пройти полное обследование у дерматолога и, возможно, профилактическое лечение псориаза.
Изменения органов при псориатическом артрите
Поражение суставов при псориазе может быть изолированным или сочетаться с поражением других органов и тканей. Среди системных проявлений выделяют: 
- генерализованную амиотрофию;
- трофические нарушения;
- пороки сердца;
- спленомегалию;
- полиаденит;
- кардит;
- амилоидоз внутренних органов, суставов и кожи;
- гепатит;
- язвенно-некротическое поражение слизистой оболочки желудочно-кишечного тракта;
- цирроз печени;
- диффузный гломерулонефрит;
- полиневрит;
- неспецифический уретрит;
- поражение глаз.
При псориатическом артрите и инвалидность, и невозможность самостоятельно себя обслуживать обычно являются следствием не только выраженного поражения суставов, но и изменений функции внутренних органов.
Ведущим фактором при развитии воспалительного процесса в области внутренних органов является нарушение микроциркуляции в сосудах слизистой оболочки. Чаще всего ангиопатия появляется в результате очагового повреждения внутренней оболочки сосудов, спазма артерий и расширения капилляров. Кроме того, в толще сосудистой стенки могут откладываться иммунные комплексы, в результате чего она становится уплотненной, снижается ее эластичность.
Диагностика
Диагностика псориатического артрита во многом основана на наличии ряда характерных рентгенологических признаков заболевания:
- околосуставной остеопороз;
- сужение суставной щели;
- наличие кистовидных просветлений;
- множественные узуры;
- костный анкилоз;
- анкилоз суставов;
- наличие параспинальных оссификаций;
- сакроилеит.
Помимо рентгенографии пациентам с подозрением на псориатический артрит назначают:
- Анализ крови, при котором выявляют признаки воспаления и анемии, увеличение уровня сиаловых кислот, фибриногена, серомукоида и глобулинов. Очень важным отличием от ревматоидного артрита является отрицательный анализ на ревматоидный фактор. В крови нарастает также уровень иммуноглобулинов группы А и G и определяются циркулирующие иммунные комплексы.
- Довольно часто проводят исследование синовиальной жидкости, полученной из суставов. При этом выявляют повышенный цитоз, нейтрофилы. Вязкость суставной жидкости снижена, а муциновый сгусток очень рыхлый.
 Основными критериями, которые позволяют поставить правильный диагноз, являются:
Основными критериями, которые позволяют поставить правильный диагноз, являются:
- вовлечение суставов пальцев;
- множественное асимметричное поражение суставов;
- наличие псориатических кожных бляшек;
- присутствие характерных рентгенологических признаков;
- отрицательный анализ на определение ревматоидного фактора;
- признаки сакроилеита;
- семейный анамнез псориаза.
Что провоцирует псориатический артрит?
Точная причина, по которой возникает псориаз суставов, до сих пор не установлена. Тем не менее, наследственность играет, несомненно, ведущую роль. Псориаз артропатический может возникать также при участии следующих факторов:
- травма в начале заболевания, о которой упоминает около четверти пациентов;
- стресс и эмоциональное напряжение, оказывающие отрицательное влияние на иммунитет;
- значительные физические нагрузки;
- системные инфекции.
В развитии заболевания принимают участие:
- генетический фактор, связанный с мутацией и наличием некоторых антигенов тканевой совместимости и рядом так называемых генов "псориаза";
- иммунный фактор подтверждается повышением уровня в крови пациентов иммунных комплексов, антител, снижением лимфокинов;
- в пользу инфекционной природы свидетельствует возникновение артрита у пациентов с рядом вирусных заболеваний, в том числе ВИЧ, после перенесенной стрептококковой инфекции;
- более чем у половины пациентов признаки поражения суставов впервые возникают после перенесенного тяжелого эмоционального потрясения.
Методы лечения
На вопрос о том, излечим ли псориатический артрит, правильнее ответить отрицательно. Однако современные достижения медицины помогают врачам предотвращать дальнейшее прогрессирование процесса. В некоторых случаях возможно даже частичное восстановление функции суставов.
Как лечить псориатический артрит у конкретного пациента должен решать доктор после полного обследования и изучения анамнеза.
Медикаментозная терапия
При поражении суставов и псориазе лечение не специфическое, оно направлено на:
- замедление прогрессирования заболевания;
- устранение острых симптомов;
- нормализацию функции опорно-двигательного аппарата;
- уменьшение воспалительных и иммунных реакций.
Применение лекарственных препаратов является ведущей методикой лечения псориатического артрита. Для этого используют различные группы активных веществ.
Противовоспалительные
Нестероидные препараты (ибупрофен, диклофенак) принимают для того, чтобы уменьшить проявления воспаления, а также болевые ощущения и связанные с этим ограничения подвижности. Одновременно становится меньше и отечность в области изменений.
Глюкокортикостероиды
Гормональные препараты способны быстро устранить основные симптомы псориатического артрита. Так как при системном их использовании существует опасность развития негативных реакций, их можно вводить непосредственно в полость сустава.
Метотрексат
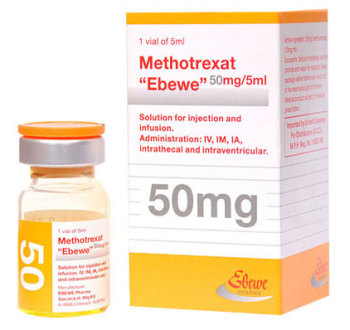
Метотрексат при псориатическом артрите является наиболее часто назначаемым системным препаратом. Несмотря на это, окончательных исследований, доказывающих его эффективность, до сих пор нет. Стандартная доза составляет 15-20 мг в течение недели. Однако пациентам, получающим подобную терапию, следует постоянно контролировать функции печени и почек. В случае же выявления значительных отклонений, необходимо снизить дозу или полностью отменить препарат. При вовлечении в процесс позвоночника и развитии анкилозирующего спондилита, метотрексат обладает низкой эффективностью.
Сульфасалазин
Сульфасалазин обладает противовоспалительным и антибактериальным действием и чаще назначается при ревматоидном артрите. Однако после проведенных не так давно клинических испытаний, было одобрено назначение этого препарата и при псориазе. Сульфасалазин при псориатическом артрите назначают обычно в дозе 2 г. Принимать его нужно длительно. Но в связи с наличием большого количества побочных эффектов, в частности со стороны кишечника, а также отсутствием эффективности при поражении позвоночника, вопрос о назначении этого лекарства должен решаться в индивидуальном порядке.
Ингибиторы фактор некроза опухоли
При лечении псориатического артрита лекарствами наибольшую эффективность показали представители веществ, ингибирующих рост опухоли (адалимумаб, этанерцепт, инфликсимаб). Эта терапия воздействует на патогенетические механизмы, то есть не просто устраняет симптомы заболевания, но и противостоит главным его причинам. Основным неудобством этой методики является инъекционное введение лекарства, но большинство пациентов относятся к этому нормально, так как они ощущают явное улучшение состояния.
Циклоспорин
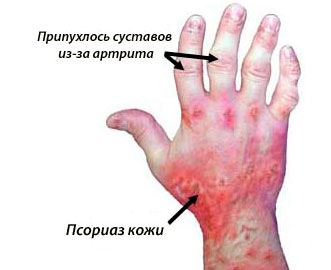
Циклоспорин при псориатическом поражении принимают по 3 мг в сутки. Этот препарат замедляет изменения, происходящие в костной и хрящевой ткани, что подтверждается рентгенологически.
Лефлуномид
Лефлуномид оказывает положительное действие на течение заболевания, уменьшая артралгии и припухлость в области суставов, а также замедляет разрушение костей. Это, несомненно, улучшает качество жизни пациента. Принимают его в дозе 100-20 мг в сутки.
Физиотерапия
На фоне псориаза лечение артрита с использованием физиотерапевтических процедур в ряде случаев бывает весьма эффективным. Чаще всего применяют следующие методики:
- лазерное облучение крови;
- ПУВА-терапию;
- магнитотерапию;
- электрофорез с применением глюкокортикостероидов;
- фонофорез;
- лечебную физкультуру.
Диета
Диета при псориатическом артрите суставов играет важную роль в терапии заболевания, так как помогает закрепить результаты, достигнутые путем медикаментозного воздействия. Довольно значимым условием нормализации состояния является поддержание в организме щелочной среды, так как в противном случае высока вероятность развития обострения заболевания.
Питание при псориатическом артрите необходимо осуществлять по следующим правилам: 
- отказ от алкогольной продукции;
- исключение возможных аллергенов, что осуществляется в индивидуальном порядке;
- прием пищи небольшими порциями;
- отказ от копченых блюд, консервантов, острых и соленых продуктов;
- запрещено употреблять цитрусовые;
- ограниченный прием легкоусвояемых углеводов;
- увеличение объема кисломолочных продуктов, злаков, овощей, бобовых;
- заменить сливочное масло растительным.
Вместе с тем, диета при псориатическом артрите должна быть низкокалорийной, так как при избыточном весе увеличивается нагрузка на суставы. Это приводит к усилению болевых ощущений, а также деформации и появлению других симптомов. Так как большинство физических нагрузок противопоказано при серьезных внутрисуставных изменениях, единственным шансом пациентов на устранение избытка веса является правильное питание.
Народные методы лечения
Лечение псориатического артрита народными средствами никогда не следует использовать в качестве самостоятельной методики. Однако их применение дополнительно к основной терапии в некоторых случаях вносит свой вклад.
- Отвар из брусники готовят из двух маленьких ложек сухих листьев и стакана горячей воды. Свежеприготовленный раствор следует остудить и выпить маленькими глотками.
- Смешать несколько капель скипидара, растительного масла и одну мелко натертую морковь. Приложить на ночь компресс.
- Смешать мать-и-мачеху, продырявленный зверобой и лекарственный одуванчик в равных пропорциях и сделать настой на литре кипятка. Принимать по 50 мл ежедневно.
- Березовые почки отваривают в течение четверти часа на медленном огне, остужают и принимают по 30 мл перед едой.
Оперативное лечение при псориатическом артрите проводят довольно редко, когда консервативная медицина не помогла справиться с заболеванием. Хирургическая методика включает удаление пораженных тканей из сустава, с целью восстановления его функции, протезирование крупных суставов, а также фиксацию в заданном положении.
Однозначно ответить на вопрос о том, как вылечить псориатический артрит, нельзя, потому что это определяется с учетом индивидуальных особенностей. Именно поэтому при появлении подозрения на развитие заболевания, следует как можно скорее провести полное обследование. Необходимо помнить, что при позднем обращении пациентов существует вероятность того, что функцию суставов восстановить не удастся.
Заболеванием, которое характеризуется сочетанием двух патологий – псориаза и ревматоидного артрита – называют псориатической формой артрита. Отличительная особенность болезни заключается в хроническом воспалении суставов и поражении кожи. Патология относится к категории аутоиммунных и является не до конца изученной.
Что такое псориатический артрит
Примерно 23% процентов людей с диагнозом "псориаз" подвержены развитию данного заболевания (код МКБ – М07). Псориатический артрит – это воспалительная хроническая болезнь, которая связана с неадекватной работой иммунной системы. Для нее характерно воспаление суставов, сопровождающееся болями, скованностью, снижением подвижности. Симптоматика болезни может быть слабо или ярко выраженной и, как правило, возникает у людей 30-50 лет. Зависимо от того, какие суставы повреждены, патология классифицируется на следующие типы:
- Олигоартрит асимметрической формы. Это самый частый вид заболевания, при котором воспаление начинается в одном или одновременно нескольких местах. К примеру, у человека начинают болеть коленные, тазобедренные и суставы пальцев лишь с одной стороны, при этом противоположные части не затронуты воспалением. Артрит с асимметричным вовлечением суставов, как правило, имеет относительно легкое течение, однако в тяжелых случаях он приводит к инвалидизации.
- Генерализованный полиартрит. Воспалительный процесс распространяется симметрично на суставы с обеих сторон. Переносится ревматоидоподобный симметричный артрит тяжелее женщинами.
- Спондилит. Воспаление образуются между элементами позвоночника, которое развивается на фоне псориаза. Псориатический спондилоартрит способен повлечь слияние позвонков в шейном, поясничном отделе, что в будущем может вызвать необходимость оперативного вмешательства.
- Дистальный артрит. Форма заболевания характеризуется тем, что поражает дистальные межфаланговые суставы на кистях или стопах. Кроме того, возможно воспаление ногтевых пластик на руках/ногах. Псориазный артрит чаще поражает мужчин.
- Мутилирующая форма артрита. Способна привести к инвалидизации и зачастую поражает руки, а также акромиально-ключичные и грудино-ключичные сочленения, шейный, поясничный отделы позвоночника. Псориатическая болезнь нередко приводит к деформации костей.
Симптомы псориатического артрита
Ярко выраженным признаком, возникающим с первой стадии у больных артритом, является боль. Она может проявляться в разных частях тела, отличить патологию помогут характерные признаки псориатического артрита:
- имеется припухлость в области сустава, при этом отечность выходит за пределы зоны и распространяется на соседние ткани;
- человек ощущает боли фасциальные и мышечные;
- при пальпации поврежденного участка кости больной будет испытывать болезненное ощущение;
- пораженная область имеет синеватый или багровый окрас;
- часто у больных артритом поражены ногтевые пластины;
- пальцы укорачиваются, утолщаются (в некоторых случаях симметрично и одновременно на руках и ногах);
- поскольку плотность/эластичность связок при псориатическом заболевании нарушается, могут случаться вывихи;
- кожа в месте воспаления имеет более высокую температуру;
- при поражении межпозвоночных суставов возникает скованность движений и болевой синдром.
Если болезнь перешла на злокачественное развитие, симптоматика будет иной. Как правило, такое осложнение диагностируют у мужчин возрастом до 35 лет. При этом может наблюдаться:
- поражение других органов/систем (чаще это амилоидоз почек, поражение глаз – конъюнктивит или иридоциклит, поражения кожи, ахиллобурсит, заболевания печени, сердечной мышцы, нервной системы);
- лихорадка по гектическому типу;
- потеря веса, вплоть до кахексии;
- лимфаденопатия (увеличение лимфоузлов);
- физическое истощение, из-за постоянных перепадов температуры тела;
- тяжелое поражение кожи и костей с необратимой деформацией суставов.
Диагностика псориатического артрита
Подозрения на данное заболевание – это повод обратиться к дерматологу или ревматологу. Диагностика псориатического артрита обязательно включает изучение истории болезни пациента и, кроме того:
- анализ крови;
- исследование синовиального выпота;
- рентгенографию;
- артроскопию;
- пункцию сустава.

Лечение псориатического артрита
Лечить данное заболевание легче, чем ревматоидную форму артрита. Это объясняется тем, что патология, как правило, локализируется в одном не очень большом суставе. При этом лечение псориатического артрита не может гарантировать полное избавление от недуга, однако есть вероятность, что больной сможет перевести ее в вялотекущую, хроническую форму. Патологию всегда лечат в комплексе с терапией кожи – это помогает достичь лучшего результата. Главные принципы терапии:
- в холодные сезоны необходимо проводить УФ-облучение кожи, воспаленных суставов;
- местная терапия при артропатии и других формах артрита заключается в применении мазей типа Синалар или Фторокорт (это помогает убрать воспаление в краткие сроки);
- при тяжелой симптоматике врач назначает прием седативных средств растительного или синтетического происхождения;
- при поражении заболеванием крупного сустава необходимо применение сильнодействующих препаратов (внутрь суставной щели может вводиться гидрокортизоновая эмульсия, которая эффективна против воспаления и отечности);
- прием нестероидных противовоспалительных медикаментов обоснован при сильном болевом синдроме;
- лечить псориаз костей нужно при одновременной витаминной терапии, благодаря которой можно укрепить иммунную систему и наладить обменные процессы;
- гормональные средства могут назначаться, если другие препараты не дали положительного эффекта, однако это крайне нежелательно из-за риска перевести патологию в категорию злокачественных;
- для снятия воспаления синовиальных сумок редко назначается Циклофосфан – сильнодействующее средство с большим списком побочных эффектов;
- Сульфасалазин и Метотрексат тоже относятся к серьезным медикаментам и назначаются не только, чтобы победить псориатический полиартрит, но и для лечения онкологических болезней;
- назначаемые биологические средства новейшего поколения типа Инфликсимаба или Этанерцепта имеют высокую стоимость, но способны контролировать воспалительный процесс не только кожных покровов, но и суставов;
- крайней мерой лечения артрита псориатического типа является оперативное вмешательство, к нему прибегают, когда остальные способы оказались малоэффективными или псориаз суставов привел к их деформации.

Диета при псориатическом артрите
Кроме приема медикаментов важным аспектом при терапии заболевания является диета. Питание при псориатическом артрите назначается доктором такое, которое способно снизить интенсивность симптомов недуга. Лечить патологию в домашних условиях во время обострения можно, дополнив свое меню:
- постным мясом – курятиной, крольчатиной, индейкой;
- кисломолочными продуктами;
- перепелиными, куриными яйцами;
- свежими плодами, зеленью.
При этом важно во время лечебной диеты отказаться от продуктов, способных ухудшить состояние больного:
- жирного мяса;
- лесных грибов;
- жареной пищи;
- наваристых бульонов;
- солений (соль вообще нужно свести к минимуму в рационе);
- консервов;
- бобовых;
- сладостей;
- пряностей;
- маринадов;
- алкоголя.
Лечение псориатического артрита народными средствами
Особенностью нетрадиционной терапии этого заболевания является то, что растительные вещества оказывают положительное влияние не только на кожу, но и на суставы. Лечение псориатического артрита народными средствами не может привести к устойчивым последствиям, но в комбинации с медикаментозной терапией увеличит шансы скорой ремиссии недуга. Чем можно лечить псориатический артроз:
- Настой лопуха против артрита и мышечных повреждений. Порежьте свежие корни растения на мелкие кусочки, поместите их в глубокую емкость и залейте водой так, чтобы жидкость покрыла содержимое примерно на 3 см. Настаивайте средство 3 недели в темном месте, после используйте его для растирания и приема внутрь (оптимально – трижды за сутки и за полчаса до еды).
- Брусничный отвар от псориатической болезни суставов. Две чайные ложки травы следует залить 200 мл кипятка, довести эту смесь до кипения и проварить на слабом огне 15 минут. Полностью остывший отвар пьют в течение дня мелкими глотками. Ежедневно нужно готовить новую порцию средства.
- Свежая морковь при артрите. Тертый овощ нужно смешать с растительным маслом и аптечным скипидаром (по 5 капель). Массу накладывают как компресс на ночь. На следующий день его заменяют на лист алоэ. Чередование компрессов происходит каждые 12 часов в течение 10 суток.

Инвалидность при псориатическом артрите
Врач определяет необходимость инвалидизации пациента в зависимости от тяжести, скорости прогрессирования патологии, времени пребывания на больничном и возможности осуществления больным трудовой деятельности. Чтобы получить инвалидность при псориатическом артрите, необходимо соответствие таких факторов:
- нахождение пациента на больничном не меньше 4 месяцев (за год количество нетрудоспособных дней должно составлять порядка 150 дней);
- псориатический артрит прогрессирует и не поддается лечению;
- у больного пропадает способность к самообслуживанию, снижается профессиональная квалификация.