Псориаз ладоней — фото и лечение
Псориаз
Псориаз – хроническое заболевание кожи, характеризующееся наличием мономорфной сыпи в виде розово-красных узелков, имеющих рыхлую серебристо-белую чешуйчатую поверхность. Болезнь протекает годами, наблюдается чередование периодов рецидивов и ремиссии.
Как правило, данное заболевание вызывает появление суховатых красных пятен, приподнятых над кожной поверхностью, однако у некоторых больных псориазом людей не отмечается видимых поражений кожи. Эти пятна, называемые псориатическими бляшками, в большинстве случаев впервые образуются на местах, которые подвергаются давлению и трению – ягодицы, поверхность коленных и локтевых сгибов.
Однако располагаться и возникать они могут и на иных участках кожи, включая ладонную поверхность кистей, волосистую часть головы, половые наружные органы, а также подошвенную поверхность стоп. Псориаз — это заболевание хроническое, характеризующееся, как правило, волнообразным течением. У больного могут быть как периоды улучшения и ремиссии (вызванные методами лечебного воздействия или неожиданные), так и периоды обострений или рецидивов (чаще всего спровоцированные неблагоприятными внешними факторами – стрессами, употреблением алкоголя).
Тяжесть заболевания у разных больных, или даже у одного пациента в периоды обострения и ремиссии может варьироваться в широких пределах – от локальных небольших повреждений до полного покрытия тела псориатическими бляшками. Нередко с течением времени наблюдается прогрессирование заболевания (особенно в случае отсутствия лечения), увеличение площади поражения с вовлечением новых участков кожи, обострения учащаются и утяжеляются. У отдельных больных может наблюдаться непрерывное течение болезни без неожиданных ремиссий.
Также часто подвергаются поражению ногти на руках или ногах. Поражение ногтей может происходить при отсутствии поражений кожи и быть изолированным.
Статистика
Распространенность псориаза в мире оценивается около 1-3% населения. Согласно сведениям международной организации «Европсо», в 2010 году на планете было зарегистрировано 125 миллионов больных псориазом. В Европе им страдают до 5 миллионов человек, что сопоставимо с частотой ишемической болезни сердца и сахарного диабета.
Наиболее высокие показатели в странах северной Европы (до 4%), наиболее низкие в африканских и латиноамериканских странах, в Японии (менее 0,5%). В России по неуточненным данным 1-2% населения (около 2,8 млн человек).
Классификация
Как мы уже отметили, псориаз выступает в качестве хронического и рецидивирующего заболевания. Любая из существующих его форм может быть отнесена в один из вариант актуальной для псориаза классификации, в которой имеется распределение на пустулезный или непустулезный псориаз. В целом классификация выглядит следующим образом:
- Пустулезный псориаз
- генерализованный псориаз;
- анулярный псориаз (анулярный пустулёз);
- пальмоплантарный псориаз (псориаз конечностей, пальмомлантарный персистирующий хронический пустулёз, псориаз пустулёзный Барбера);
- хроническая форма персистирующего акродерматита (псориаз подошв и ладоней, псориаз ладонно-подошвенный);
- герпетиформное псориатическое импетиго.
- Непустулёзный псориаз
- вульгарный псориаз или псориаз обыкновенный, простой псориаз (бляшковидный, стабильный псориаз в хронической форме);
- псориатическая эритродермия (псориаз эритродерматический).
Ряд авторов придерживается необходимости дополнения этой классификации, за счет чего к ней могут быть добавлены типы или формы псориаза в следующих вариантах:
- себорейноподобный псориаз (псориаз себореиформный);
- псориаз Напкина;
- псориаз лекарственно-индуцированный;
- «обратимый псориаз» (псориаз кожных складок, сгибательных поверхностей).
Причины возникновения
Врачам так и не удалось составить перечень точных причин появления псориаза. Предлагаю рассмотреть причины в зависимости от характера.
- Вирусная. Вирусы, отрицательно влияющие на работу лимфатических узлов. Крайне проблематично идентифицировать эти микроорганизмы и определить их среду обитания. Примечательно, что кровь больного человека после переливания здоровому пациенту не заражает. Поэтому данную причину появления псориаза принято считать недоказанной.
- Иммунная. Общепризнанная причина. Пусковым механизмом считается генный процесс, в рамках которого нарушается иммунное звено. Инфекционное заболевание, ангина или гайморит, может привести к появлению псориаза.
- Инфекционная. Изначально ученые придерживались мнения, что виной спирохеты, стрептококки и даже эпидермофитоны. Результаты исследований не подтвердили эту теорию. Новые гипотезы указывают на то, что развитие псориаза вызывают инфекционные болезни, в числе которых ангина и грипп.
- Генетическая. Речь идет о передаче по наследству предрасположенности к болезни. Клиническая практика показывает, что с проявлениями чешуйчатого лишая сталкиваются многие, однако, проследить связь с наследственной предрасположенностью удается не всегда.
Предрасполагающие и провоцирующие факторы
Ключевым патологическим проявлением псориаза является избыточное разрастание неполноценных клеток эпидермиса. Поэтому основополагающим моментом в выяснении механизма развития болезни и решении вопроса о том, как лечить псориаз, является установление пусковых факторов. Основные из них:
- Психологические — влияние кратковременных сильных стрессов, а также невыраженных, но длительных по времени или часто повторяющихся отрицательных психологических воздействий, моральная неудовлетворенность, нарушения сна, депрессивные состояния.
- Обменные расстройства в организме, нарушения функции пищеварительных органов, особенно печени и внешнесекреторной функции поджелудочной железы.
- Заболевание или дисфункция желез внутренней секреции (гипоталамуса, щитовидной, паращитовидной и вилочковой желез, эндокринной деятельности поджелудочной железы).
- Нарушения в иммунной системе (аллергичекие реакции и иммунные заболевания).
- Наличие в организме хронических очагов инфекции (тонзиллит, риносинуситы, отиты и др.). Патогенные и условно-патогенные микроорганизмы, особенно золотистый стафилококк, стрептококки и дрожжеподобные грибки, их токсины, клетки кожи, поврежденные этими микроорганизмами, являются мощными антигенами, способными спровоцировать иммунную систему на агрессию против них, измененных и здоровых клеток организма.
- Механические и химические повреждения кожи, длительный прием антибиотиков или глюкокортикоидов по поводу каких-либо заболеваний, гиперинсоляция, курение и злоупотребление алкогольными напитками, острые инфекционные заболевания (респираторно-вирусная инфекция, грипп, ангина и др.).
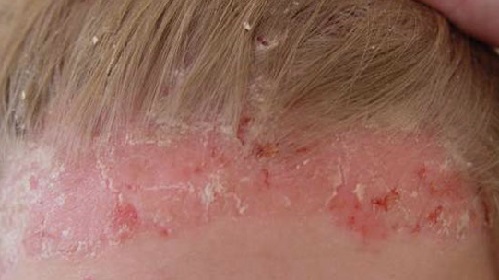
Течение заболевания
Псориаз является хроническим заболеванием, характеризующимся обычно волнообразным течением, с периодами спонтанных или вызванных теми или иными лечебными воздействиями ремиссий или улучшений и периодами спонтанных или спровоцированных неблагоприятными внешними воздействиями (употребление алкоголя, интеркуррентные инфекции, стрессы) рецидивов или обострений. Степень тяжести заболевания может варьировать у разных больных и даже у одного и того же больного в периоды ремиссии и обострения в очень широких пределах, от небольших локальных поражений до полного покрытия всего тела псориатическими бляшками.
Часто наблюдается тенденция к прогрессированию заболевания с течением времени (особенно при отсутствии лечения), к утяжелению и учащению обострений, увеличению площади поражения и вовлечению новых участков кожи. У отдельных больных наблюдается непрерывное течение заболевания без спонтанных ремиссий, или даже непрерывное прогрессирование. Часто также поражаются ногти на руках и/или ногах (псориатическая ониходистрофия). Поражение ногтей может быть изолированным и наблюдаться в отсутствие кожных поражений. Псориаз также может вызывать воспалительное поражение суставов, так называемую псориатическую артропатию или псориатический артрит. От 10 до 15 % больных с псориазом страдают также псориатическим артритом.
Каковы наиболее распространенные мифы о заболевании?
- Псориаз заразен. Нет, псориаз – хроническое неинфекционное заболевание кожи, которое не передается от человека человеку и не мигрирует с одной части тела на другую. Пациент, страдающий псориазом, может свободно посещать общественные места – бани, сауны, бассейны, пользоваться общими предметами в быту, проходить лечение по поводу недерматологических заболеваний в общих стационарах.
- Климат влияет на заболеваемость и если переехать в теплые страны псориаза не будет. Нет, климат на распространенность псориаза не влияет. В то же время одним из методов его лечения является гелиобальнеотерапия – лечение солнцем и морской водой, однако проживание в регионах с теплым морским климатом не уберегает больных от обострений. Простым примером служит Израиль: там с успехом лечат псориаз на курортах Мертвого моря, но заболеваемость среди населения не ниже, чем среднемировая.
- Псориаз можно предупредить. Факторы, вызывающие обострение, ни сами по себе, ни в разных сочетаниях не являются причиной болезни. Сегодня неизвестно, что служит изначальным толчком к развитию псориаза, а потому принять меры профилактики невозможно. Никаких рецептов, что надо делать, или, напротив, чего не надо делать, чтобы не заболеть псориазом, нет. Увеличить период ремиссии, когда высыпания на коже отсутствуют, можно, избегая действия провоцирующих или ухудшающих течение псориаза факторов, ведя правильный образ жизни и применяя поддерживающую терапию.
- Псориаз можно лечить методами, так называемой, народной медицины. Отношение к таким методам у пациентов должно быть крайне осторожным. С одной стороны, мы знаем, что не существует «излечивающего» от псориаза средства, однако желание во чтобы то ни стало избавиться от болезни толкает пациентов на разные сомнительные поступки (обращение к целителям, знахарям), а это попусту потраченные деньги. С другой стороны, эти «целители» предлагают пациентам в качестве, например, наружных средств «собственные разработки», в которых, как правило, присутствуют гормоны, но в этом случае режим и тем более их дозировка никак не могут быть проконтролированы.
Степень тяжести
Псориаз обычно классифицируют по степени тяжести на лёгкий (с поражением менее 3 % поверхности кожи), средней тяжести (с поражением от 3 до 10 процентов поверхности кожи) и тяжёлый (с вовлечением более 10 процентов поверхности кожи). Псориатическое поражение суставов расценивается как тяжёлая форма псориаза, вне зависимости от площади поражения кожи.
Существует несколько шкал для оценки степени тяжести псориаза. Оценка степени тяжести заболевания в целом базируется на оценке следующих факторов: площадь поражения (процент поверхности тела, вовлечённый в процесс), степень активности заболевания (степень красноты, отёчности, гиперемии псориатических бляшек или пустул, степень выраженности кожного зуда, степень утолщения кожи, степень шелушения, наличие кровоточивости или экссудации, вторичного инфицирования бляшек, степень припухлости и болезненности суставов), наличие общих симптомов активности процесса (таких, как повышенная утомляемость, повышенная СОЭ, повышенный уровень мочевой кислоты в анализах крови и т. п.), ответ больного на предшествующие попытки лечения, влияние заболевания на общее состояние и повседневную жизнь больного, на его социальное функционирование.
Индекс тяжести поражения псориазом (PASI) — наиболее часто используемый инструмент измерения тяжести и активности псориатического процесса. Индекс PASI комбинирует оценку степени выраженности поражений (красноты, зуда, утолщения кожи, отёка, гиперемии, шелушения) с оценкой площади поражения в простую линейную шкалу от 0 (нет кожных проявлений болезни) до 72 (максимально выраженные кожные проявления)[18],[19]. Однако PASI довольно трудно использовать в рутинной клинической практике, вне клинических испытаний лекарств и методов лечения. Это привело к многочисленным попыткам упростить шкалу PASI, чтобы сделать её более пригодной для использования в клинической практике и для самостоятельного отслеживания больными изменений в своём состоянии.
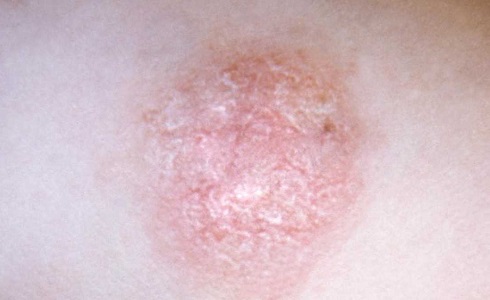
Симптомы псориаза
У больных псориазом вследствие интенсивного роста клеток кожи проявляются плотные участки на кожных покровах, которые имеют белый, красный или серебристый цвет. У здорового человека развитие клеток кожных покровов происходит постепенно, их отшелушивание случается примерно один раз в месяц. Следовательно, новые клетки постепенно передвигаются на место старых клеток в верхний слой кожи.
У больных псориазом развитие новых клеток происходит намного быстрее: они образуются не за несколько недель, а за несколько дней. Соответственно, за это время верхние клетки кожи отмирать не успевают, и в результате имеет место проявление основных симптомов псориаза — наслоения и образования бляшек на коже. Такие бляшки у больных псориазом отличаются по размеру. Их проявление наблюдается на разных частях тела – на коже головы, коленях, кистях рук, локтях, внизу спины. Наиболее часто симптомы псориаза возникают у зрелых людей, однако заболевание может проявиться у детей и подростков.
Первые симптомы псориаза можно отметить в любом возрасте — и у двухмесячного ребенка, и у человека преклонных лет. Однако чаще всего псориаз проявляется у людей в возрасте от двадцати до сорока лет.
Принято выделять три стадии в процессе течения псориаза: прогрессирующую, стационарную, регрессирующую.
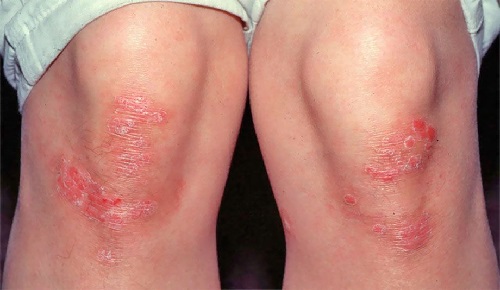
На первой, прогрессирующей стадии, папулы имеют более яркий цвет, проявляются их отеки, около папулы заметен выраженный эритематозно-отечный пятнистый бордюр. Папулы могут находиться на грани слияния, объединяясь в большие общие участки либо в бляшки с разными очертаниями. На этой стадии псориаза часто проявляется положительный феномен Кобнера. Для данного состояния характерно появление папул на тех местах, которые ранее были подвержены давлению и трению. В данном случае даже небольшое раздражение коже чревато возникновением папул.
В периоде регресса папулезная инфильтрация исчезает полностью на большом участке поверхности тела больного. Там, где ранее были высыпания, появляются очаги гиперпигментации либо участки вторичной лейкодермы. При этом вокруг псориатических элементов, которые регрессируют, появляется отчетливый бледный бордюр, который называют псевдоатрофическим ободком Воронова.
Раздраженный псориаз
Развивается на фоне активного воздействия на кожный покров при уже имеющемся прогрессирующем псориазе определенных раздражителей, в частности это солнечные лучи или специфические мази, а также другого типа раздражители, воздействующие на бляшки. Бляшки эти, в свою очередь, становятся более выпуклыми по форме, окрас изменяется до вишнево-красного, в рамках окружающей их области формируется гипертермический пояс, за счет которого резкие границы становятся несколько смазанными. Пояс этот вслед за разрешением бляшки приобретает морщинистый вид.
Экссудативный псориаз
Для этой формы псориаза характерна чрезмерная выраженность экссудата при воспалительной реакции, появляется он в рамках прогрессирующего периода течения псориаза. Пробиваясь к поверхности папулы, экссудат обеспечивает насыщение собой скопления чешуек, тем самым, формируя из них образования, внешне напоминающие корки. Эти элементы являются вторичными, определяют их в качестве чешуйко-корок, цвет этих элементов желтоватый. Вслед за их удалением оголению подлежит несколько кровоточащая и мокнущая поверхность. Чешуйко-корки при подсыхании и наслоении нередко образуют массивного типа конгломерат, напоминающий собой устричную раковину (это уже определяется как рупиоидный псориаз).
Каплевидный псориаз
Каплевидный псориаз, симптомы которого проявляются внезапным образом, характеризуется формированием в рамках кожного покрова множественных пятнышек. Преимущественно заболевание диагностируется у пациентов в возрасте от 8 до 16 лет. Нередко в качестве предшествующего каплевидному псориазу фактора выступает стрептококковая инфекция.
Пятнистый псориаз
Данная форма заболевания проявляет себя в форме слабовыраженной инфильтрации (в общем определении инфильтрация – это пропитывание тканей тем или иным веществом) со стороны элементов сыпи. Они, в свою очередь, имеют вид пятен (а не папул). Развивается пятнистый псориаз, как правило, остро, также для него характерна схожесть с токсидермией. В качестве основного приема в дифференциации заболевания применяется определение соответствие течения заболевания со свойственной ему псориатической триадой.
Застарелый псориаз
Данная форма заболевания может быть рассмотрена по части симптоматики в виде выраженной инфильтрации со стороны бляшек, общей их синюшностью, с гиперкератотической или бородавчатой поверхностью. Такого типа очаги излечиваются особенно сложно, причем не исключается их трансформация в будущем в злокачественное опухолевое образование (происходит это нечасто, но исключать этот вариант, к сожалению, не приходится).
Себорейный псориаз
Данная форма псориаза, как можно предположить из ее названия, развивается у больных с уже актуальной для них себореей. Проявляется заболевание с волосистой части головы, в области за ушными раковинами, на груди, в области носогубных складок, в рамках подлопаточной и лопаточной части спины. Появляющиеся псориатические чешуйки подлежат интенсивному пропитыванию кожным салом, за счет чего происходит их слипание и удержание в рамках поверхностей бляшек, что, тем самым, позволяет заболеванию симулировать картину, характерную для себорейной экземы.
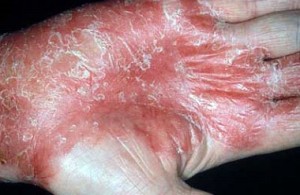
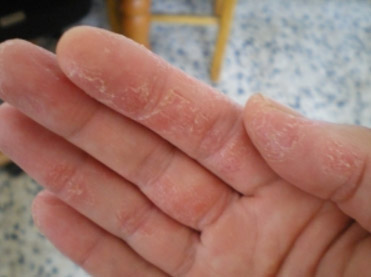
Ладонно-подошвенный псориаз
Заболевание может проявляться либо в виде обыкновенных псориатических бляшек и папул, либо в виде гиперкератотических образований, симулирующих омозолелости и мозоли. В некоторых случаях псориаз на руках, симптомы которого отмечаются в этом случае на ладонях (или на ногах – соответственно определению, на подошвах) бывает сплошным, что проявляется в виде повышенного утолщения или ороговения. Для границ такого типа поражения характерна четкость, в более редких случаях эта форма псориаза ограничивается появлением крупнокольцевидного шелушения.
Диагностика
Процесс диагностики псориаза не представляет особых трудностей и основан на изучении характерного внешнего вида кожных покровов больного. Обычно лабораторные анализы или специфические исследования при псориазе не проводятся. Однако в некоторых случаях при прогрессирующем тяжелом псориазе анализ крови все же необходим для выявления воспалительных, аутоиммунных, ревматических процессов.
Также иногда назначается проведение биопсии кожи, чтобы дифференцировать псориаз с другими недугами кожи. Еще один признак псориаза, на который специалист обращает внимание в процессе диагностики, это наличие точечных кровоизлияний и быстрое проявление кровотечения после соскабливания бляшки с кожи.
Как выглядит псориаз: фото в начальной стадии
Первичным элементом псориаза является одиночная папула розового или красного цвета, которая покрыта большим количеством рыхлых серебристо-белых чешуек. Важным диагностическим признаком является триада псориаза: феномен стеаринового пятна, терминальной пленки и точечного кровотечения при соскабливании чешуек.
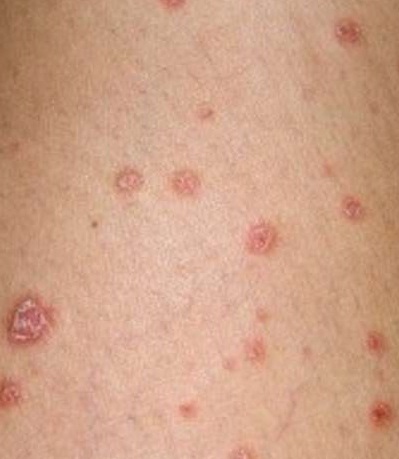
Качество жизни больных псориазом
Было показано, что псориаз способен ухудшать качество жизни больных в той же степени, что и другие тяжёлые хронические заболевания: депрессия, перенесённый инфаркт миокарда, гипертоническая болезнь, сердечная недостаточность или сахарный диабет 2-го типа. В зависимости от тяжести и локализации псориатических поражений, больные с псориазом могут испытывать значительный физический и/или психологический дискомфорт, трудности с социальной и профессиональной адаптацией и даже нуждаться в инвалидности. Сильный кожный зуд или боль могут мешать выполнять основные жизненные функции: уход за собой, прогулки, сон. Псориатические бляшки на открытых частях рук или ног могут препятствовать больному работать на определённых работах, заниматься некоторыми видами спорта, ухаживать за членами семьи, домашними животными или домом. Псориатические бляшки на волосистой части головы нередко представляют для больных особую психологическую проблему и порождают значительный стресс и даже социофобию, так как бледные бляшки на коже головы могут быть ошибочно приняты окружающими за перхоть или результат наличия вшей. Ещё большую психологическую проблему порождает наличие псориатических высыпаний на коже лица, мочках ушей. Лечение псориаза может стоить дорого и отнимать у больного немало времени и сил, мешая работе, учёбе, социализации больного, устройству личной жизни.
Больные псориазом могут также быть (и нередко бывают) чрезмерно озабочены своим внешним видом, придают этому слишком большое значение (иногда до степени навязчивой фиксации на этом, почти дисморфофобии), страдают от пониженной самооценки, которая связана со страхом общественного неприятия и отторжения или с опасениями не найти сексуального партнёра вследствие проблем внешнего вида. Психологический стресс в сочетании с болью, зудом и иммунопатологическими нарушениями (повышенной продукцией воспалительных цитокинов) может привести к развитию выраженной депрессии, тревожного состояния или социофобии, к значительной социальной изоляции и дезадаптации больного. Следует также отметить, что коморбидность (сочетание) псориаза и депрессии, а также псориаза и социофобии, встречается с повышенной частотой даже у тех больных, которые не испытывают субъективного психологического дискомфорта от наличия псориаза. Вероятно, генетические факторы, влияющие на предрасположенность к псориазу и на предрасположенность к депрессиям, тревожным состояниям, социофобии, во многом перекрываются. Не исключено также, что в патогенезе как псориаза, так и депрессий играют роль общие иммунопатологические и/или эндокринные факторы (так, при депрессиях также обнаруживают повышенные уровни воспалительных цитокинов, повышенную цитотоксическую активность нейроглии).
В опросе Американского национального фонда страдающих псориазом, который проводился в 2008 году и охватил 426 больных псориазом, 71 % больных сообщил, что болезнь является серьёзной проблемой их повседневной жизни. Более половины больных отметили существенную фиксацию на своём внешнем виде (63 %), страх плохо выглядеть или быть отвергнутым окружающими из-за наличия псориаза, чувство неловкости, стыда или стеснения при общении (58 %). Более одной трети пациентов сообщили, что с началом или прогрессированием болезни стали избегать социальной активности и общения с людьми или ограничили поиск партнёров и интимные отношения из-за болезни.
Существует много инструментов для объективного измерения качества жизни больных псориазом и другими дерматологическими заболеваниями. Клинические исследования показывают, что больные псориазом нередко испытывают субъективное снижение качества жизни[16]. В исследовании 2009 года о влиянии псориаза на качество жизни были использованы интервью с дерматологами и опросы пациентов. В этом исследовании было обнаружено, что и в случаях лёгкого, и в случаях тяжёлого течения псориаза наиболее беспокоящим больных симптомом, в наибольшей степени вызывавшим субъективное ухудшение качества жизни, был кожный зуд, на втором месте была боль в суставах у больных с псориатическим артритом. Менее зудящие высыпания или высыпания в отсутствие зуда меньше влияли на самочувствие больных и их субъективную оценку качества жизни.
Лечение псориаза в домашних условиях
Псориаз — заболевание хроническое. Его лечение предполагает использование вначале более щадящих лекарственные средства и методы, а в дальнейшем, опираясь на наблюдения за развитием болезни у пациента, возможно изменение назначения. Цель лечение — положительные результаты, чтобы исчезли кожные высыпания и не появлялись как можно дольше. В некоторых случаях случаев псориаз не требует никакого лечения.
Вопрос, как лечить псориаз в домашних условиях следует разделить на 3 основных категории: внутреннее применение лекарств, преимущественно медикаментов, наружное употребление (мази и т.п.) и физиотерапия. Второстепенные используются чаще в качестве вспомогательных средств терапии псориаза.
Независимо от того, какие способы лечения псориаза избирает дерматолог, максимальный эффект приносит комплексный подход к решению этой проблемы, который предполагает:
- использование наружных средств;
- применение внутрь медикаментов, витаминов, биологически активных добавок;
- подключение физиотерапевтических процедур;
- лечение в санаториях минеральными водами, грязями, пиявками;
- назначение диеты, лечебного голодания.
Назначая лечение врачу необходимо учитывать множество данных о пациенте:
- сложность развития заболевания,
- функцию органов пищеварения,
- нарушения обмена
- сопутствующие заболевания,
- изучаются функции нервной и эндокринной систем,
- воздействия внешней среды,
- наследственность и т. п.
У многих пациентов псориаз протекает почти незаметно, и поражение колеи наблюдается в виде ограниченных очагов. Это так называемые дежурные бляшки, которые расположены всегда в одних и тех же местах. Такие больные не нуждаются в интенсивном лечении, им достаточно соблюдать режим питания, работы и отдыха, не злоупотреблять алкоголем, набраться терпения. В этом случае высока вероятность, что организм сам победит болезнь.
При назначении лекарственных препаратов учитывается эффективность предыдущего лечения и противопоказания по каким-либо лекарствам и методам лечения. Врач дает рекомендации по выбору диеты, лечению на курорте и соблюдению разумного режима на работе и дома. Неукоснительное выполнение всего этого комплекса лечения, работы и отдыха дает значительное улучшение здоровья пациентов. В настоящее время ни одно из имеющихся средств не дает гарантии от рецидива болезни.
Но вовремя начатое комплексное лечение рецидива псориаза позволяет добиться быстрого очищения кожи от сыпи и длительной профилактики ее появления.
Лекарственные препараты
Существует методика, когда сначала пациенту предлагают более щадящие препараты с наименьшим числом побочных эффектов. Если они окажутся не эффективны, их заменяют на более сильнодействующие, и так далее. Даже в том случае, когда лечение подошло пациенту, через некоторое время его меняют. Дело в том, что постепенно организм привыкает к лекарственному средству и его эффект снижается.
Медикаментозное лечение псориаза включает в себя прием различных средств внутрь, применение мазей и других средств.
Пероральным путём принимают:
- антигистаминные средства (Диазолин, Супрастин);
- гепатопротекторы (Эссенциале, Карсил);
- ферменты (Креон, Фестал);
- энетросорбенты (Энтеросгель, Полисорб);
- антибиотики (ряда пенициллинов, макролидов и цефалоспоринов);
- нестероидные противовоспалительные средства (Нурофен, Найз);
- иммуносупрессоры;
- биопрепараты (Алефацепт).
Гормональные препараты применяют при сложных стадиях заболевания. Используют исключительно по назначению врача. В остальных случаях рекомендуется обходиться без них. Так как они вызывают привыкание хотя и приводят к быстрому эффекту, но не на длительный период. Кроме того, гормональные препараты имеют массу побочных эффектов.
Наружная терапия подразумевает нанесение веществ на кожу, так выделяют:
- Ретиноиды – разновидность группы, которые имеют форму мазей. Активно рекомендуются к использованию Радевит, Ретасол, Видестим;
- Крема с основным действующим веществом – солидолом. Широкое распространение имеют Карталин, Цитопсор, Антипсор;
- Нефтяные смеси. Нафталановая мазь, Лостерин, Нефтесан;
- Дегтяные лекарства. Антипсорин, Коллоидин, Антраминовая мазь;
- Препараты кератолитической основы. Белосалик, Локасален;
- Витаминные комплексы D3 на синтетической основе. Псоркутан, Дайвонекс;
- Кортикостероиды. Существует огромное количество препаратов группы.
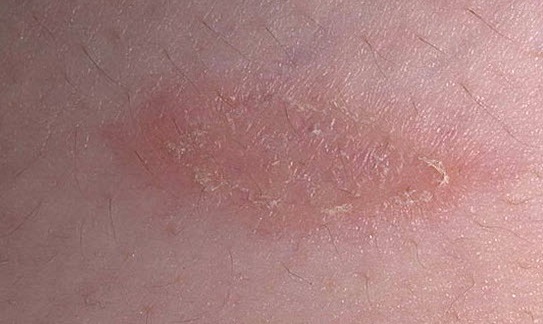
Мази при псориазе
В случае наличия легкой формы данной патологии иногда удается избавиться от ее симптомов посредством одних лишь наружных средств. Фармацевтический рынок просто переполнен такими препаратами. Прямо сейчас Вашему вниманию будут представлены некоторые из них:
- Нафталановая мазь применяется как в стационарной, так и в регрессирующей стадии данной патологии. С ее помощью удается избавиться не только от воспаления кожного покрова, но и от зуда. В борьбе с данным заболеванием назначают пяти либо десяти процентную нафталановую мазь.
- Глюкокортикостероидные средства типа Элокома, Локоида и других дают возможность уменьшить воспалительный процесс, несмотря на это использовать их на протяжении длительного промежутка времени нельзя. Более того, такие средства, а точнее их применение, требует особого внимания со стороны специалистов. Локоид можно приобрести в форме мази, которую необходимо наносить на пораженные участки один – три раза в день.
- Салициловая мазь помогает смягчить роговые чешуйки кожного покрова, а также быстро удалить их. Это дает возможность другим медикаментам лучше и быстрее проникать в эпидермис. Наносится данная мазь очень тонким слоем один — два раза в день. Салициловая кислота входит в состав и таких мазей от псориаза как Акридерм СК и Дипросалик.
- Скин-кап — это шампуни, кремы и аэрозоли, используемые в борьбе с псориазом кожного покрова головы. Шампуни можно использовать трижды в неделю, а вот крема и аэрозоли дважды в сутки.
- Серно-дегтярная мазь пяти и десятипроцентная помогает уменьшить воспалительный процесс кожи, при всем при этом ее ни в коем случае нельзя использовать больным с экссудативной формой данной патологии. Также эту мазь категорически противопоказано наносить на кожный покров лица. В случае псориаза кожи головы можно воспользоваться помощью специального шампуня, в состав которого входит деготь. К примеру, это может быть Фридерм.
- Мази от псориаза с витамином Д, наделены достаточно мощным противовоспалительным действием и помогают сделать терапию данной патологии более эффективной. Одним из таких препаратов является мазь Кальципотриол, которую следует наносить на пораженные участки дважды в сутки.
- Антралин – мазь от псориаза, которой свойственно останавливать деление клеток поверхностных слоев кожного покрова, что в свою очередь уменьшает шелушение. Наносится данная мазь на пораженные участки ровно на шестьдесят минут, после чего ее рекомендуется смыть.
В случае системного лечения необходим постоянный контроль врача-специалиста. Данного рода терапия предусматривает применение различных уколов и таблеток. Вот список некоторых из них:
- Метотракс помогает остановить чрезмерное деление клеток кожного покрова, уменьшает шелушение и воспаление. Данный препарат прописывается пациентам только в очень тяжелых случаях, так как ему свойственно вызывать многочисленные побочные эффекты.
- Ацитретин, Изотретиноин – это медикаменты, используемые при крайне тяжелом патогенезе данной патологии. Их применяют и в случае псориаза ногтей. Продолжительность терапии, а также дозировки устанавливаются лечащим врачом для каждого пациента индивидуально.
- Гомеопатические средства (Псорилом, Псориатен) используются в борьбе с данной патологией, однако не всегда они оказывают должное терапевтическое действие. Псорилом назначают по восемь гранул за тридцать минут до приема пищи трижды в день.
- Циклоспорин – это медикамент, применяемый при тяжелых формах данной патологии, которые не поддаются терапии никакими другими методами.
Фитохимиотерапия
Фитохимиотерапия представляет собой один из методов терапии псориаза, предусматривающий использование ультрафиолетовых лучей. Осуществляется данный метод посредством специальных установок, позволяющих воздействовать ультрафиолетовыми лучами не на всю кожу, а только на ее пораженные участки. Данный метод терапии применяется, как правило, наряду с лекарственным препаратом под названием Метотрексат.
ПУВА-терапия
Это лечебное воздействие длинноволнового ультрафиолетового излучения в сочетании со специальными лекарственными препаратами, которое применяется при наиболее тяжелых формах псориаза, плохо поддающихся другим методам лечения. Эффективность этого метода лечения псориаза усиливается приемом внутрь за 2 часа до облучения лекарственных препаратов: псоралена, аммифурина или метоксипсорагена, является наименее токсичным из этой группы лекарственных средств. Окончательный выбор остается за лечащим врачом. Особенностью ПУВА-терапии как метода лечения заключается в том, что после выздоровления, то есть очищения кожного покрова, необходимо постоянное поддерживающее лечение, чтобы сохранить период ремиссии. Таким образом, период лечения длится от 350 до 700 дней. Этот метод лечения благодаря своей простоте и невысокой вероятности осложнений пользуется популярностью во всем мире и дает хорошие результаты на долгое время.
Назначают в среднем до 25 облучений в щадящем режиме. В такой режим входит летний перерыв, в первый год проводится до двух курсов и т. п. по рекомендации врача. Рецидивы могут возникнуть после заболеваний гриппом, ОРВИ или ангины, а в редких случаях — после нервных потрясений.
Под действием ПУВА-терапии возможно развитие побочных явлений: сухость кожи, тошнота, миозиты, гастрит и др. Больным, имеющим сопутствующие заболевания почек, печени, сахарный диабет, и беременным применение ПУВА-терапии противопоказано. Если пациенты чувствительны к солнечным лучам или раньше принимали препараты мышьяка, врач также не назначит этого лечения, так как при наличии противопоказаний заболевание может перейти из рецидивирующей формы в постоянную и даже летнюю форму псориаза. Это означает, что таким пациентам нельзя ездить даже на курорты в летний период.
В настоящее время для лечения артропатической, наиболее тяжелой формы псориаза стали применять лазерное излучение в сочетании с воздействием постоянного магнитного поля. Такое лечение не дает побочных эффектов, не имеет противопоказаний и является одним из самых перспективных направлений в лечении не только псориаза, но и других кожных заболеваний.
Инновационные методики лечения — новое в лечении псориаза
- Хирургическое лечение псориаза
Давно доказано, что при диагнозе псориаз кожи лечение только наружными препаратами не дает желаемого результата. Российским хирургом В. Мартыновым вот уже несколько лет проводится уникальная операция по хирургическому восстановлению клапана тонкой кишки, защищающего этот отдел кишечника от патогенных бактерий. После проведенной операции усиливаются защитные возможности иммунитета, оздоравливается кожа и наблюдается длительная ремиссия.
- Использование узкополосной УФБ-терапии с длинной волны 311 нм
В последнее время практикуется использование данного метода, как монотерапии. В сравнении с другими УФ-воздействиями, данный метод имеет минимальные побочные эффекты, хорошо переносится и является методикой короткого действия – несколько минут за 1 процедуру, курс лечения – 2,5 месяца. За такой короткий срок наступает видимое клиническое улучшение и длительная ремиссия до 2 лет.
- Применение мази Vectical
Данная лечебная мазь американского производства содержит кальцитриол и может применяться даже на чувствительных областях кожи длительное время. Наилучший результат оказывает при лечении легких форм патологии.
Диета при псориазе
Больные псориазом просто обязаны соблюдать диету и придерживаться основным принципам правильного питания. Главная задача диеты – поддержание в норме кислотно-щелочного баланса. Но важно подметить, что щелочной фон организма должен немного преобладать над кислотным.
Естественно, баланс организма зависит от тех продуктов, которые потребляют ежедневно больные псориазом. Важно знать каждому человеку, страдающему данным недугом, — 70% дневного рациона должно приходиться на продукты, образующие в организме щелочь. На кислотообразующие — не более 30%. Проще сказать можно так: продукты, вырабатывающие щелочь, необходимо употреблять в 4 раза больше, чем кислотообразующих.
Список продуктов образующих щелочь в организме:
- Любые овощи, за исключением ревеня, тыквы и брюссельской капусты. Важно помнить, что картофель, перец, баклажаны и томаты – категорически запрещены.
- Не стоит исключать фрукты. Главное не употреблять чернослив, клюкву, смородину и чернику. Стоит заметить, что бананы, дыню и яблоки нельзя употреблять одновременно с другими продуктами.
- Обязательно нужно пить свежие овощные соки из моркови, свеклы, петрушки, сельдерея и шпината.
- Можно ежедневно употреблять фруктовые соки из винограда, ананаса, груши, апельсина, папайи и грейпфрута, манго, лимона и абрикоса. Важно добавлять в пищу лецитин и сок лимона.
Список продуктов, которые употреблять в пищу больным псориазом запрещено (образуют кислоту):
- Следует исключить полностью или сократить до минимума потребление продуктов, содержащих крахмал, жиры, сахар и масла. Как правило, к ним относятся следующие продукты: картофель, бобы, сливки, сыр, зерновые, мясо, сушеный горох. Несбалансированное ежедневное потребление данных продуктов неизбежно приводит к инициации кислотных реакций в крови. Результат – ухудшение самочувствия.
- Важно правильно сбалансировать пищу. Существует ряд продуктов, употребление которых одновременно, запрещено. Например, мясные провианты с продуктами, которые содержат большое количество сахаров, а также не следует совмещать сладости и крахмал.
- Важно ограничить употребление сахара. Консерванты, уксус, красители и различные пищевые добавки – следует как можно меньше включать в рацион.
- Главный пункт – необходимо полностью исключить потребление алкоголя и алкогольсодержащих напитков.
Каждый больной псориазом должен помнить, что правильно питаться – это важное условие при лечении данного недуга. Обязательно нужно жарение заменить тушением или варением. Необходимо употреблять продукты, которые подвержены щадящей обработке. Про жареную и жирную пищу следует забыть.
Меню на неделю при псориазе
Рассмотрим примерное меню на неделю, которое рекомендуется при обострениях, рецидивах и для профилактики в опасные периоды.
1- й день:
- Завтрак: салат из свежей капусты, кусочек цельнозернового хлеба, зеленый чай.
- Второй завтрак: 2 яйца, сваренных вкрутую, тост, компот из сухофруктов.
- Обед: суп из цветной капусты, цельнозерновой хлеб, на второе — гречневая каша с грибами или овощами, зеленый чай.
- Ужин: немного несладкого творога со сметаной, кефир.
2- й день:
- Завтрак: салат из огурцов и помидоров, яблоко, зеленый чай.
- Второй завтрак: кусочек черного хлеба с маслом, 1
- яйцо, сваренное вкрутую, зеленый чай.
- Обед: щи без мяса, кусочек черного хлеба, зеленый чай. Ужин: яблоко, стакан ряженки.
3- й день:
- Завтрак: фруктовый салат, заправленный йогуртом, компот из крыжовника.
- Второй завтрак: овощной салат, кусочек цельнозернового хлеба, зеленый чай.
- Обед: отварная рыба (судак, сом) с минимальным количеством соли, кусочек цельнозернового хлеба, компот из крыжовника.
- Ужин: вчерашняя булочка, компот из крыжовника.
4- й день:
- Завтрак: салат из огурцов и яиц со сметаной, тост из цельнозернового хлеба, яблочный сок.
- Второй завтрак: 2 банана, 1 стакан ряженки или кефира.
- Обед: чашка бульона, кусочек отварного мяса, салат из огурцов и помидоров.
- Ужин: кусочек цельнозернового хлеба с маслом, стакан кефира.
5- й день:
- Завтрак: салат из моркови, тост из цельнозернового хлеба, зеленый чай.
- Второй завтрак: отварная рыба (не красная).
- Обед: уха из речной рыбы, кусочек цельнозернового хлеба, зеленый чай.
- Ужин: вчерашняя булочка, стакан кефира.
6- й день:
- Завтрак: овсяная каша на воде, кусочек хлеба с отрубями, зеленый чай.
- Второй завтрак: творог с фруктами (бананами, яблоком, абрикосами), кефир.
- Обед: гороховый суп без мяса, кусочек хлеба (любого), яблоко.
- Ужин: стакан кефира.
7- й день:
- Завтрак: гречневая каша с молоком, кефир. Второй завтрак: бутерброд с маслом и кусочком отварного мяса, яблочный сок.
- Обед: суп с фрикадельками, зеленый чай. Ужин: 2 яблока.
Правильное питание поможет избежать частых рецидивов. Для подбора индивидуальной диеты необходимо обратиться к диетологам.
Народные методы лечения заболевания
Очищение организма при псориазе нередко осуществляется с помощью народных средств. С этими целями используют различные продукты природного происхождения, а также травы. Итак, как лечить псориаз, используя народные методы разберемся далее в статье.
Все методы лечения условно можно разделить на лекарства для внутреннего приема, а также средства для наружного нанесения.
Рецепты лекарств для применения перорально
Для очищения кожи и устранения основных симптомов псориаза рекомендуются следующие рецепты:
- Использование семян льна. Для приготовления средства столовую ложку семян заливают стаканом крутого кипятка и тщательно перемешивают. Настоятся средство должно не менее 12 часов. Лучше оставить лекарство на ночь. Принимают настой утром натощак.
- Лавровый отвар. Хорошее действие оказывает отвар лаврового листа. Для этого в литр кипятка добавляют 10-15 средних листочков и дают средству покипеть 15-20 минут на медленном огне. В конце отвар процедить и остудить. Принимать по 1 ст. л. трижды в сутки на протяжении 20-30 дней.
- Семена укропа. Семена растения в количестве 2 ст. л. заливают стаканом кипятка и настаивают 2-3 часа. После лекарство нужно процедить и принимать по половине стакана 2-3 раза в сутки.
- Настойка из травы чистотела. Чистотел можно приобрести в аптеке. Для приготовления средства 2 ст. л. травы заливают 500 г спирта и оставляют в темном помещении на 10-12 суток. После средство необходимо процедить и принимать по 20 г трижды в сутки.
Средства для наружного применения
Для избавления от бляшек и очищения кожи применяют следующие рецепты:
- Обработка очагов поражения льняным маслом. Наносить масло можно 5-6 раз в сутки.
- Мазь на основе дегтя и прополиса. Для приготовления необходимо взять 50 г дегтя и 30 г прополиса. Продукты нужно подогреть на водяной бане и тщательно перемешать. После остывания мазь наносить на бляшки 3-4 раза в сутки.
- Очень хорошо очищает кожу рыбий жир в чистом виде. Его наносят на пораженные участки тонким слоем и оставляют на 30-40 минут.
- Яичная мазь. Для ее приготовления нужно взять 2 куриных яйца и хорошо взбить. После добавить ложку кунжутного или облепихового масла и 40 г уксуса. Мазь наносят на бляшки 3-4 раза на протяжении дня.
Очень важно во время лечения заболевания соблюдать диету и другие необходимые профилактические правила. Профилактика и лечение с помощью правильно подобранных средств поможет вам избавиться от патологии на длительный период.
Лечение псориаза: курортотеропия
В регрессирующих стадиях псориаза назначают курортотерапию.
- Наиболее эффективна гелиотерапия в стационарной и регрессирующей стадиях псориаза. Противопоказан этот вид лечения при летней форме псориаза, когда кожа очень чувствительна к солнечным лучам. Гелиотерапия — это лечение солнечными лучами, среди которых наиболее эффективны ультрафиолетовые лучи.
- Климатотерапия — это использование климатических факторов, естественных биостимуляторов организма в лечебных целях.
- Аэротерапия — это назначаемое и регулируемое врачом пребывание, сон на свежем воздухе, воздушные ванны.
- Талассотерапия — один из самых популярных в последние годы методов лечения, часто используемый в чисто косметических целях. Талассотерапия, в отличие от общепринятого представления, включает целый комплекс процедур — морские купания, обтирания морской водой, обертывания с морскими водорослями.
- Водолечение, или гидротерапия, может включать как собственно гидротерапию (лечение пресной водой), так и бальнеотерапию. Вода при этой методике применяется либо наружно, либо внутрь. Наружное водолечение — это различные ванны, внутреннее — соблюдение особого питьевого режима. Водолечение назначают не всем, противопоказаниями к общим ваннам являются: злокачественные новообразования, туберкулез легких, сердечно-сосудистая недостаточность, атеросклероз, гипертония, тяжелые формы стенокардии, сахарный диабет, эпилепсия, вторая половина беременности и др.
- Бальнеотерапия — это метод курортного лечения с использованием природных или искусственных минеральных вод. Больным псориазом назначают преимущественно газовые: углекислые, кислородные, азотные, жемчужные, и собственно минеральные ванны: сульфидные, радоновые, хлоридные, натриевые, кремнистые, йодо-бромные, рапные и др.
- Рекомендуются минеральные ванны. Углекислые ванны рекомендуются при псориазе в сочетании с заболеваниями сердечно-сосудистой системы. Кислородные ванны, стабилизируют окислительно-восстановительные процессы, нормализуют артериальное давление. Сульфидные (или сероводородные) оказывают выраженное противовоспалительное, рассасывающее, трофическое действие. Противопоказаниями к ним являются болезни почек, гепатиты, циррозы печени. Радоновые ванны оказывают седативное действие, а также дают противовоспалительный эффект. Противопоказания: беременность, доброкачественные опухоли, системные заболевания крови. Рапные ванны — это ванны с использованием рапы — сильно концентрированной минеральной воды озер и лиманов с добавлением биологически активных веществ и микроорганизмов. Эти ванны улучшают состояние нервной системы, кожи, повышают иммунитет.
- Теплолечение — методика курортотерапии, включающая грязе-, парафино-, озокерито — и глинолечение, псаммо— и нафталанотерапию и другие методы.
- Грязелечение (пелоидотерапия) — одна из самых эффективных методик, суть которой заключается в проведении наружных процедур с использованием различных целебных грязей, торфа, сапропелей. Активными веществами грязей являются газы, микроэлементы, кислоты и многое другое. Лечебные грязи способствуют очищению от кислот, щелочей, солей, продуктов обмена веществ. Грязелечение при псориазе оказывает противовоспалительное, рассасывающее, обезболивающее действие; целебные грязи применяются в виде местных теплых или горячих аппликаций на пораженные участки кожи на 10-30 минут.
- При псориатическом артрите особенно рекомендованы озокерито лечение и парафинотерапия, которые также Применимы для лечения застарелых бляшек на коже.
- При псориазе в стационарной стадии без проявлений эритродермии и весенне-летних с сульфидными водами; радоновыми водами; термальными кремнистыми водами; лечением рапой; лечебными грязями.
В последнее время огромной популярностью у больных псориазом пользуются курорты на Мертвом море.
Профилактика
Специфической профилактики псориаза не существует, но после дебюта заболевания, необходимо принимать седативные препараты, проводить курсы витаминотерапии и коррекцию заболеваний, которые провоцируют рецидивы.
Какой прогноз?
Прогноз условно неблагоприятный, так как псориаз является хроническим заболеванием которое нельзя полностью вылечить. Он медленно прогрессирует, при этом своевременное и адекватное лечение лишь повышает качество жизни, но не устраняет само заболевание.
В периоды обострения наблюдается утрата трудоспособности. При отсутствии адекватной медицинской помощи может привести к инвалидности.
Псориаз ладоней — фото и лечение
Что представляет собой заболевание?
Эта форма псориаза представляет собой хронический недуг воспалительного характера, который преимущественно поражает:
- Ладони.
- Области между пальцами.
- Кисти рук.
Чаще всего у людей, страдающих от этой формы недуга, развиваются серьезные психологические комплексы.
Эта форма заболевания не представляет серьезной угрозы жизни человека, однако, при развитии тяжелых форм этот недуг может сопровождаться развитием ряда весьма серьезных осложнений.
Одно из наиболее распространенных осложнений – поражение области суставов на нижних и верхних конечностях. Такое осложнение приводит к развитию псориатического артрита. Этот недуг довольно опасен, так как он может привести к развитию временной нетрудоспособности и даже к инвалидности.
У большинства людей страдающих от псориаза рук диагностируются очаги поражения, проявляющиеся именно на ладонях и стопах.
Эта форма недуга причиняет пациенту весьма много различных неудобств, так как главные очаги развития этого заболевания нельзя скрыть под одеждой, а образование трещин сопровождается появлением болезненных ощущений.
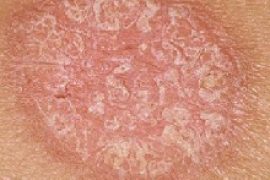
Сами очаги поражения представляют собой небольшие бляшки, розового цвета. Бляшки сильно выделяются над поверхностью кожи и со временем покрываются серыми чешуйками.
В отдельных случаях наблюдается образование пустул желтого цвета.
Главные симптомы развития этой формы недуга:
- Сухость кожи.
- Утолщения кожного покрова.
- Появление покраснений.
- Появление трещин.
- Появление мозолевидных образований.
2 Причины
Среди множества факторов, которые могут спровоцировать заболевание, можно выделить:
- Аллергические реакции;
- Болезни желудочно-кишечного тракта;
- Заболевания почек, печени и поджелудочной железы;
- Лишний вес;
- Нарушение метаболизма и работы эндокринной системы;
- Наследственная предрасположенность;
- Хронические депрессии, стрессы или нервные перенапряжения.
Как мы уже отметили, точные причины псориаза до сих пор определены не были. Специалисты так и не смогли точно установить, от чего бывает псориаз и в каких случаях он появляется.
Вместе с тем, были выяснены заболевания или моменты, которые провоцируют повреждение кожи у пациента:
- Наследственность.
- Нарушения в работе иммунной системы и проблемы с метаболизмом.
- Психоэмоциональные перегрузки.
- Вредные привычки и нарушение в режиме питания.
- Общая интоксикация.
- Вирусы, бактерии, грибковые инфекции.
- При резкой смене климатических условий проживания.
- В случае хронического заболевания кожи.
- Если пациент длительное время принимает медикаменты разных фармакологических групп.
Иногда проявление заболевания может иметь место, если человек использует моющие средства, лишающие кожный покров естественного покрытия. Важно помнить, что поскольку псориаз не заразен, чрезмерно увлекаться личной гигиеной не требуется.
Вызвать экзему на руках способны различные факторы:
- наследственная предрасположенность;
- ослабление иммунитета;
- сбои в функционировании желез внутренней секреции;
- изменение гормонального фона;
- хронические болезни;
- инфекции;
- нервное напряжение;
- частые стрессы;
- постоянное воздействие химических веществ (моющих средств, красок, растворителей) на кожу;
- бесконтрольный прием лекарств (например, противовоспалительных средств);
- одежда из синтетических тканей;
- кольца и браслеты из некоторых сплавов;
- дешевая некачественная косметика;
- цветочная пыльца;
- тополиный пух;
- шерсть животных;
- укусы насекомых;
- плесень;
- домашняя пыль;
- глистные инвазии;
- некоторые продукты питания.
Механизм появления псориаза до конца не установлен, но выяснено, что вызван он нарушением деления клеток кожи, при котором больные клетки начинают в 5-10 раз быстрее плодиться и расти. Вскоре к процессу подключаются иммунные клетки, подрастают кровеносные сосуды.
После отмирания клеток на ровной поверхности кожи остаются ороговевшие участки — выпуклые псориатические бляшки. Помимо генетической предрасположенности – особенности иммунитета, строения кожи, выявлены косвенные причины, влияющие на запуск развития псориаза.
Таковыми являются:
- длительное воздействие неблагоприятных климатических факторов – холода, ветра, сухого воздуха, низкой влажности, солнечных лучей;
- психоэмоциональные перегрузки, стрессы;
- прием противосудорожных, успокоительных, антималярийных средств, бета-блокаторов;
- заболевания щитовидной железы, неврологические расстройства;
- ожоги, обморожения, механические травмы мягких тканей руки – ссадины, порезы, царапины;
- наличие хронических инфекций, интоксикация организма, ослабленный иммунитет;
- неправильное, несбалансированное питание;
- склонность к аллергической реакции;
- излишняя гигиена – использование средств, делающих кожу сухой и лишающих ее естественной защиты;
- курение, злоупотребление спиртным.
Этиология псориаза доподлинно не известна медицине. Высказывается 2 возможные версии, касающиеся причин появления заболевания:
- Дисфункция кожи: в процессе жизнедеятельности вырабатываются ненужные клетки, которые здоровая ткань отторгает.
- Аутоимунный фактор развития заболевания предполагает бессистемное производство организмом разных веществ, вызывающих повреждение кожи.
Сверхбыстрое деление эпидермальных клеток базального слоя не свойственно здоровому организму. У нормально развивающегося человека за контроль митоза клеток отвечает нейрогуморальная регуляция. Псориаз — патология, которая разрушает отдельные звенья этого механизма.
Одна из наиболее распространенных версий происхождения болезни — наследственный фактор. Стимулом к развитию псориаза ладоней могут следующие причины:
- падение иммунной защиты организма;
- гормональный сбой;
- дисбаланс в работе органов ЖКТ;
- стресс, нервное перенапряжение;
- длительный контакт кожи рук или ног с водой;
- воздействие агрессивных химических компонентов.
Точные причины появления псориаза на руках неизвестны. Это заболевание является мультифакторным, в его основе находятся несколько механизмов:
- генетическая предрасположенность;
- иммунные нарушения, связанные с повышенной выработкой провоспалительных цитокинов и гамма-интерферона;
- стресс;
- травмы, воздействие химических и физических раздражителей, аллергенов;
- солнечные ожоги;
- системные и кожные инфекционные заболевания;
- аутоиммунные патологии;
- прием некоторых лекарств (противомалярийные, литийсодержащие, Индометацин и другие НПВС, гипотензивные средства, салицилаты, йод, пенициллин, оральные контрацептивы);
- недостаток кальция в организме.
Ладонно-подошвенный псориаз не заразен.
Последние исследования в медицине показывают связь заболевания с другими патологиями:
- нарушения метаболического характера (сахарный диабет, гиперлипидемия, повышенная выработка свободных радикалов и оксидов азота, участвующих в кератинизации кожи);
- атеросклероз;
- сердечно-сосудистые заболевания;
- патологии печени и почек;
- остеопороз;
- ожирение.
К факторам риска относятся следующие:
- курение;
- злоупотребление алкоголем;
- смена погодных условий.
При контакте с больным человеком нельзя заразиться, внешние переносчики болезни отсутствуют. Воспалительный процесс протекает в организме, не исключена генетическая предрасположенность к характерному недугу. Другие причины псориаза на руках подробно изложены ниже:
- нарушенный обмен веществ;
- гормональный дисбаланс;
- профессиональная вредность;
- склонность к аллергическим реакциям;
- наличие вредных привычек;
- неправильное питание;
- иммунные нарушения организма;
- нарушение правил личной гигиены.
Дерматоз гетерогенен. Различают экзогенные и эндогенные триггеры заболевания.
К экзогенным факторам относятся температурные колебания окружающей среды, вредные привычки, продолжительный приём лекарственных препаратов, инфекции, травмы и атерогенный профиль питания. В число эндогенных факторов входят наследственная предрасположенность, ослабление иммунитета, стресс и сенсибилизация организма.
Провоцирующие факторы запускают механизм развития патологического процесса. Современные дерматологи склонны считать псориаз ладоней и подошв результатом комбинации нескольких триггеров.
Причины заболевания до конца не выяснены. Ученые выделяют несколько теорий:
- Псориаз — генетическое заболевание.
- Псориаз появляется из-за нарушений иммунной, эндокринной, нервной систем.
- Псориаз — болезнь, которая появляется из-за плохой экологии, скопления вредных веществ в организме.
При сочетании этих причин и появляется псориаз. Однако основной фактор, все же генетический: ученые выделили несколько генов, которые отвечают за появление болезни.
Факторы, которые провоцируют появление псориаза:
- стрессовые ситуации;
- вредные производства, особенно с высокой концентрацией фенолов;
- травмы, ссадины, ожоги: иногда псориаз появляется на этих местах;
- алкоголь, курение;
- инфекции: особенно стрептококковые;
- некорректный подбор некоторых лекарств.
Как отличить экзему от псориаза
Средства «Лостерин» вы можете приобрести в аптечных пунктах, указанных в разделе «Где купить».
Разновидности псориаза на руках
| Локализация псориаза на руках | Описание проблемы |
| На ладонях | Покраснение поверхности кожи ладоней, зуд, огрубление верхнего слоя, появление мозолей. Внешне ладонный псориаз многие путают с микозом или экземой. Для правильной постановки диагноза нужно проконсультироваться со специалистом. |
| На кистях и пальцах рук | Воспаление, отечность пальцев, их шелушение, растрескивание кожи, болезненность и зуд. |
Выделяют несколько форм экземы на руках, фото покажет их отличия:
- Истинная, или идиопатическая
Причиняется наследственной предрасположенностью, длительным стрессовым состоянием, хроническими болезнями пищеварительной или эндокринной системы. На коже образуются пузырьки, заполненные жидкостью, и папулы.
Постепенно пузырьки сливаются и вскрываются, а на их месте появляются эрозии и корочки, из-за которых кожа сильно утолщается и усиливается кожный рисунок. Для этой формы характерно быстрое начало, острое течение и сильно выраженный зуд.
Обычно диагностируется у детей, предрасположенных к аллергическим реакциям, у грудничков, питающихся детскими смесями, а также у людей, страдающих бронхиальной астмой.
Чаще всего экзему на руках причиняют моющие средства. Но причиной болезни могут стать также лекарства, укусы пчел, пыльца, пыль, шерсть.
В зависимости от локализации процесса и конкретного места появления первичных очагов поражения выделяют несколько типов псориаза рук:
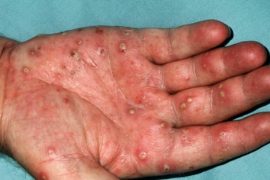
- Пустулезный – наиболее опасный вид, затрагивает любые кожные покровы. Сначала небольшие пятнышки вскакивают на фалангах пальцев, ладонях, вовлекая ногтевые пластины. Затем пятна сливаются, наполняются гноем, очаг распространяется на кисти рук и другие зоны, вызывая отечность и дистрофические изменения в органах.
- Каплевидный – высыпания бледно-розового цвета, выпуклые, по форме напоминают небольшие капли. Локализуется на плечах и предплечьях, разрастаясь, захватывает обширную область.
- Ногтевой – этот вид псориаза приводит к изменениям внешнего вида ногтей и ногтевого ложа. Наблюдается «симптом наперстка», когда цвет ногтевых пластин меняется, на них образуются мелкие точки-вдавливания, бороздки. При этом ногти утолщаются и начинают отслаиваться, вплоть до полной утраты.
- Бляшечный (Вульгарный) – по распространенности занимает первое место. Это типичные псориатические бляшки с тенденцией к сливанию и образованию «парафиновых озер». Появляются над локтевыми суставами, на разгибательной поверхности рук, поражают ладони. Для ладонного псориаза характерно огрубение эпидермиса и формирование на поверхности дермы растрескивающихся мозолеподобных бугорков.
- дисгидротическая экзема;
- микробная экзема;
- аллергическая экзема;
- идиопатическая экзема.
Стадии заболевания
На начальной стадии псориаза кистей рук еще до появления первой сыпи можно распознать такие нарушения, как:
- в области суставов наблюдается отек;
- кожа местами приобретает красноваты оттенок;
- воспаляются ногтевые пластины.
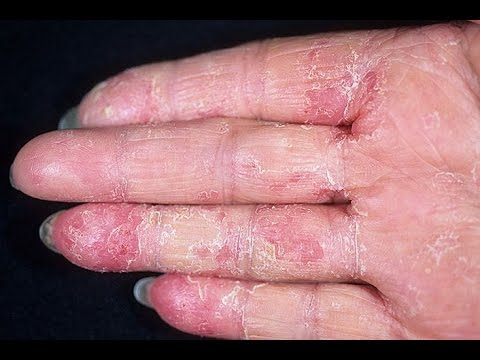
Выделяют такие стадии псориаза на руках:
- Обострение – прогрессирующая стадия недуга. Она характеризуется увеличением количества и размера пятен, усиление зуда и шелушения.

- Стационарная стадия – для нее характерно затухание болезни, изменение цвета псориатических бляшек (они становятся менее красными, белеют), а также уменьшение пятен.
- Стадия ремиссии – характеризуется полным исчезновением всех признаков псориаза.
Смотреть на руки, пораженные псориазом, крайне неприятно. Но болезнь является настолько распространенной, что люди обязаны знать, как выглядит псориаз на руках для того чтобы вовремя обнаружить проблему и своевременно начать лечение болезни.
Псориаз рук развивается постепенно. Врачи отмечают, что в медицине существует несколько стадий заболевания, которые незаметно сменяют друг друга при отсутствии своевременной терапии. От лечебных мер своевременного реагирования полностью зависит клинический исход для пациента. Развитие и признаки разных стадий псориаза верхних конечностей таковы:
- Начальная стадия. Мелкие папулы круглой формы имеют четкие границы. Сначала они одиночные, но спустя 2-3 дня после шелушения дермы распространяются, захватывают большие участки поражения.
- Прогрессирующая стадия. Болезненные узелки отличаются ярко красным оттенком, а в центре наблюдается шелушение эпидермиса с формированием корок. Предшествуют патологии микротравмы кожи.
- Стационарная стадия. Некогда красные высыпания приобретают синюшный оттенок, подсыхают. Воспалительный процесс снижает свою интенсивность, прекращается зуд, но гиперемия кожных покровов присутствует.
- Регрессивная стадия. Местные проявления псориаза снижают интенсивность, а некогда болезненные очаги рассасываются. Отмечается длительный период ремиссии, отсутствие шелушения, однако виднеются белые пятна с четкими границами.
Псориаз любой формы и локализации, в том числе и псориаз кожи рук, проходит через 3 стадии:
- Прогрессирующая стадия (обострение) — пятна растут, появляются новые, проявления псориаза усиливаются.
- Стационарная стадия — проявления болезни замирают, пятна бледнеют и уменьшаются.
- Регрессирующая стадия (ремиссия) — проявления исчезают полностью.
Начальная стадия псориаза на руках (фото)
Начальная стадия псориаза рук, кистей рук может проявляться по-разному: либо появляются слабые пятна, еле заметные, либо сразу яркие, как в стадии обострения (реже).
Особенности терапии у беременных женщин и детей
В связи с ослабленным иммунитетом матери и недосформированной иммунной системой у ребенка для лечения экземы на пальцах рук требуется:
- Корректировка рациона питания кормящей матери и ребенка, ограничение приема молока, употребление фруктов и овощей зеленого цвета и кисломолочных продуктов. В старшем возрасте, необходимо исключить из меню ребенка мучные изделия, копчености и продукты с высоким содержанием соли.
- Прием витаминных комплексов для поддержки иммунной системы беременной женщины.
- Одной из рекомендуемых мер является ограничение контактов со средствами бытовой химии и водой.
- Использование антигистаминных мазей или дерматотропными средствами. Например Бепантена и Судокрема
Для терапии детей могут назначаться такие средства, как:
- Выполнение примочек на основе Фурацилина и Борной кислоты
- Прием препаратов на основе кальция, учитывая пониженное содержание этого микроэлемента, характерное для данной патологии у детей.
- Использование мазей с содержанием антибиотиков, например Лориндена практикуется для купирования симптомов при поражении инфекцией в тяжелой форме.
- Применение антигистаминных препаратов для снижения интенсивности зуда, например Фенистила и Зиртека.
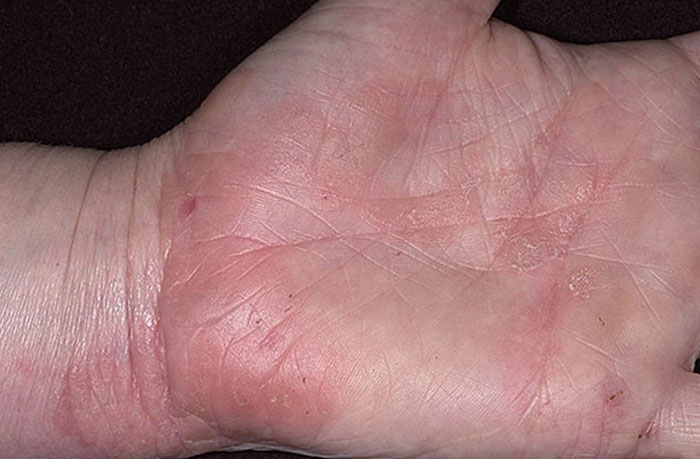
Комплекс мер, направленных на выздоровление матери и ребенка должен включать соблюдение норм личной гигиены и поддержку санитарного состояния помещения.
1 Признаки заболевания
Парапсориаз
Парапсориаз принадлежит к числу относительно редких дерматозов. Заболевание парапсориазом наблюдаются в любом возрасте, острые формы патологии отмечаются преимущественно у больных не старше 30 лет. Болезнь протекает многие годы, а в некоторых случаях и десятки лет. Продолжительность острого парапсориаза от 10 дней до 6 месяцев.
Относящиеся к группе парапсориаза хронические дерматозы представляют собой клинически как бы переходные формы между псориазом, псориазоформными и питириазоформными паракератозами с одной стороны, и красным плоским лишаем – с другой. Различают следующие формы этой болезни:
• каплевидную;
• бляшечную;
• лихеноидную;
• острый парапсориаз.
Причины и механизмы возникновения
Под названием «парапсориаз» Брок в 1902 г. объединил группу морфологически неоднородных и, возможно, этиологически различных дерматозов, характеризующихся хроническим течением, отсутствием нарушений общего состояния здоровья, совершенным или почти полным отсутствием зуда, поверхностных кожных поражений, отличающихся незначительной инфильтрацией, гиперемией и слабым шелушением, крайней устойчивостью в отношении различных методов лечения.
Этиология и патогенез остаются неизвестными. Болезнь незаразна.
Основоположник учения о парапсориазе Брок считал группу парапсориаза не истинными болезнями, а реакциями кожи на действие различных раздражающих факторов. С описанием острой формы парапсориаза и накоплением соответствующих наблюдений в учении о парапсориазе как хроническом дерматозе произошли существенные изменения. Они отразились и на взглядах ученых по вопросу об этиологии этой болезни. Начало заболевания острым парапсориазом осенью или весной, после простуды, гриппа или ангины, быстрое развитие высыпаний на коже с увеличением лимфатических узлов, острое течение кожных поражений и исчезновение их на протяжении нескольких недель придает этой форме парапсориаза некоторое сходство с многоформной экссудативной эритемой и розовым лишаем. Указанные особенности острого парапсориаза позволяют считать, что эта форма дерматоза имеет инфекционную этиологию.
В патогенезе парапсориаза немаловажное значение имеет особое состояние кожных сосудов, которые у больных этим дерматозом отличаются легкой ранимостью. Вследствие этих особенностей капилляров кожи при раздражении поскабливанием элементов сыпи и окружающей их видимо здоровой кожи легко вызывается капиллярная кровоточивость, клинически выражающаяся в появлении пурпуры. Пурпура наблюдается при всех клинических формах парапсориаза, но особенно резко выражена при острой его форме. Легко возникающая капиллярная кровоточивость проявляется геморрагическим характером элементов сыпи при локализации последней на участках, подвергающихся раздражениям, например на пояснице и др. Количество таких элементов с образующимися на них кровянистыми корочками бывает особенно значительным при остром парапсориазе. Элементы пурпуры могут предшествовать появлению характерной для дерматоза сыпи.
Повышенная ранимость кожных капилляров, по-видимому, представляет собой проявление общего поражения сердечно-сосудистой системы. Последнее может развиться в результате перенесения тяжелых болезней – тифа, малярии, воспаления легких и др. Однако у ряда больных никаких болезней в прошлом и непосредственно перед заболеванием парапсориазом не было.
Таким образом, при современном уровне знаний допустимо предположение об инфекционной природе парапсориаза (по крайней мере острой его формы) с неизвестным пока возбудителем. Хроническое течение дерматоза со спонтанными колебаниями в интенсивности сыпи и количестве элементов ее, постепенное исчезновение и появление новых элементов, обострения после простудных болезней осенью и весной могут объясняться фокальной инфекцией, попадающей в кожу гематогенным путем.
В зависимости от состояния реактивности организма болезнь может характеризоваться хроническим, подострым и острым течением. В патогенезе дерматоза имеет значение системное поражение капилляров кожи, проявляющееся склонностью к геморрагиям.
Клинические формы парапсориаза
По клинической картине кожных поражений и по течению в настоящее время различают следующие формы парапсориаза:
Каплевидный парапсориаз
Он встречается чаще других форм. Болезнь начинается незаметно для больного с появления на различных участках туловища и конечностей сыпи, которая медленно и постепенно увеличивается в количестве, оставляя обычно свободными волосистую часть головы, лицо, ладони и подошвы. Сыпь характеризуется фокусностью, отсутствием склонности к группировке и симметричным расположением. Первичными элементами являются хронически воспалительные пятна и поверхностные, очень незначительно инфильтрированные узелки величиной от булавочной головки до чечевицы. При прощупывании такой папулы уплотнение отсутствует или почти не ощутимо, приподнятость ее над уровнем окружающей кожи малозаметна. Вначале телесный цвет с розоватым или желтовато-красным оттенком по мере дальнейшего развития элементов приобретает несколько более темную окраску. На поверхности многих элементов видны тонкие, полупрозрачные, плотно сидящие чешуйки, по виду напоминающие облатки или пленки коллодия.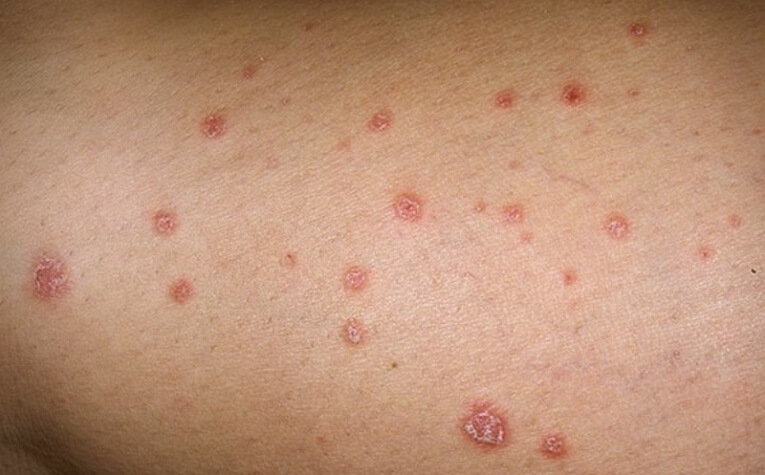
Шелушение идет с периферии элемента, так что чешуйка плотно держится своей центральной частью. Вследствие повторных высыпаний или постепенного появления все новых элементов при уже развившейся болезни поражение кожи может иметь довольно пестрый характер, так как составляющие его элементы находятся в различных стадиях развития. Шелушение характеризуется пластинчатыми и отрубевидными чешуйками. При поскабливании папулы и окружающей ее здоровой кожи возникают точечные геморрагии как в пределах папулы, так и в соседней с ней, видимо, здоровой коже. Точечного кровотечения, как это происходит при псориазе, при этом не бывает. При поскабливании высыпаний, как будто лишенных на своей поверхности чешуек, таковые обнаруживаются.
После снятия чешуек обнажается розовая, гладкая и блестящая поверхность папулы. Каплевидная форма парапсориаза наблюдается в двух разновидностях. Первая из них характеризуется более выраженным шелушением и напоминает псориаз, но отличается от него феноменом пурпуры и отсутствием характерного для псориаза симптома кровяной росы. Вторая разновидность состоит из пятнистых и нежных папуло-сквамозных элементов, не выступающих над уровнем кожи, неинфильтрированных и почти не шелушащихся. Цвет их колеблется от розовато-буроватого до красно-коричневого. Эта разновидность имеет большое сходство с розеолезно-папулезным сифилидом.
Бляшечный парапсориаз
Он характеризуется более или менее резко ограниченными бляшками диаметром от 2 до 6 см и больше, располагающимися на туловище и конечностях. Свободными обычно остаются лицо, волосистая часть головы, ладони и подошвы. Бляшки имеют круглую, овальную или неправильную форму в виде полос. Они могут располагаться по линиям расщепления кожи, параллельно ребрам и кожным складкам, создавая сходство с расположением сыпи при опоясывающем лишае. При слиянии их могут образоваться очаги высыпаний сетевидного и петлистого характера.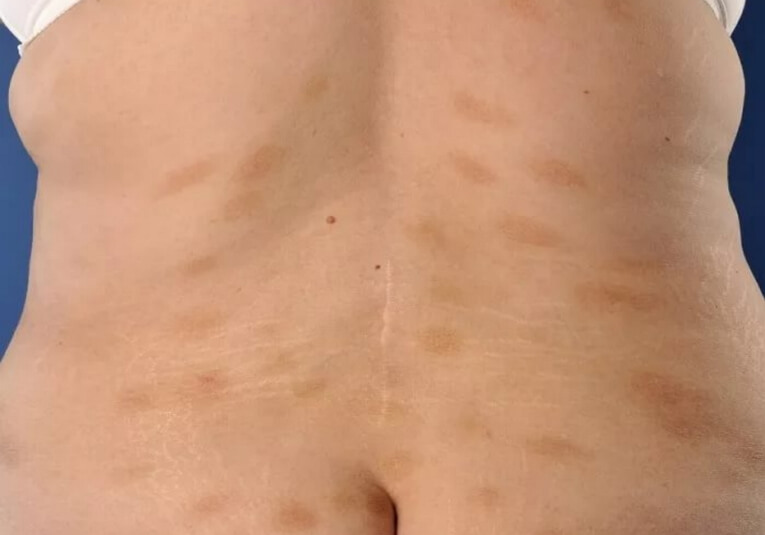
Окраска элементов представляет различные оттенки красного цвета, начиная от бледно-розовой до желтовато-красной и темно-бурой. Интенсивность окраски усиливается с возрастом элементов, увеличением их размеров и зависит также от локализации. Свежие мелкие пятна имеют желтовато-розовый и розово-красный цвет. Крупные отличаются более темными тонами вплоть до бурых. При расположении на нижних конечностях они бывают темно-бурыми, почти коричневыми. Бляшки обычно не выступают над уровнем кожи, отличаются малозаметной инфильтрацией, не исчезают при давлении. Поверхность бывает гладкой, иногда покрытой скудными мелкими отрубевидными чешуйками. Иногда при незначительном шелушении, бляшки кажутся как бы слегка припудренными. После удаления чешуек открывается желто-красное, гладкое, сухое и не кровоточащее основание.
При бляшечной форме парапсориаза также бывает феномен пурпуры. Поверхность бляшек не всегда совершенно гладкая: некоторые из них представляются как бы состоящими из слившихся мелких плоских папул. На поверхности бляшек может быть заметен отчетливо выраженный ромбовидный рисунок. Медленное, постепенное развитие, длительное течение, незначительность или отсутствие субъективных ощущений, резистентность к лечению характеризуют и эту форму парапсориаза. По клинической картине указанная форма может иметь сходство с себорейной экземой, доброкачественными формами красного отрубевидного лишая Гебры и др.
Лихеноидный парапсориаз
Он характеризуется сыпью из очень мелких папул величиной с булавочную головку, со склонностью к группировке и слиянию с образованием поражений кожи в виде групп, площадок, полос и др. Вследствие такого расположения элементов образуются наиболее характерные для этой формы парапсориаза сетевидные картины сыпи. Первичным элементом является хронически воспалительная круглая или овальная лентикулярная папула. При ощупывании ее определяется несколько более плотная консистенция, чем у элементов при первых двух формах парапсориаза. Цвет папул представляет различные переходы от розового, ярко-розового, красного до темно-бурого, что зависит от возраста элементов и их локализации. Особенностью в окраске папул является некоторая перламутровость и малиновый оттенок. После рассасывания папул на их месте могут оставаться пигментные пятна. Поверхность элементов бывает гладкой, блестящей, придает им большое сходство с таковыми при красном плоском лишае. В процессе дальнейшего развития поверхность папулы может представляться несколько вдавленной и слегка сморщенной, напоминая явления поверхностной атрофии. Иногда возникают телеангиоэктазии.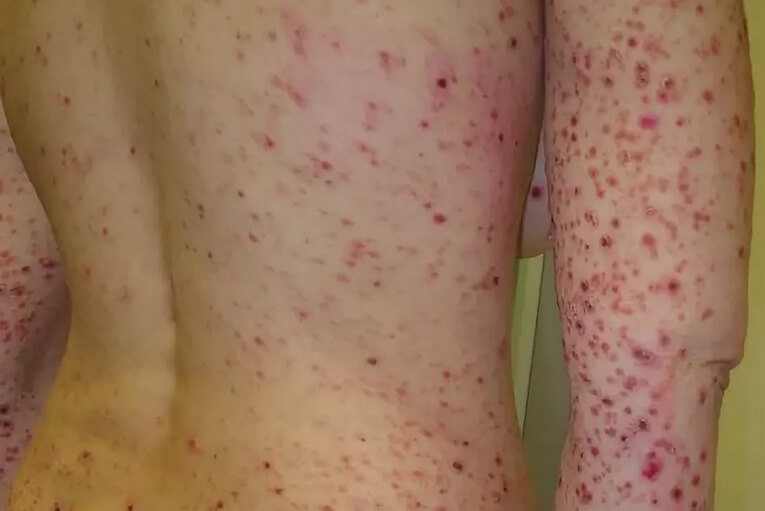
Сыпь характеризуется необильным отрубевидным шелушением, однако в отдельных случаях распространенного лихеноидного парапсориаза отмечается почти сплошное шелушение кожного покрова. Вначале шелушение отсутствует, затем на папулах появляются в небольшом количестве мелкие чешуйки, плотно сидящие на иногда несколько уплощенной поверхности элемента. При поскабливании точечное кровотечение не вызывается, но получается (не всегда) феномен пурпуры.
Сетевидная картина кожного поражения, длительность течения болезни, на протяжении которого одни элементы рассасываются, оставляя пигментные пятна, а другие появляются и находятся на различных стадиях развития, обусловливают более или менее выраженную своеобразную пестроту патологических изменений кожи при лихеноидной форме парапсориаза.
Острый парапсориаз
Он характеризуется быстрым, подчас внезапным началом, ускоренным развитием клинической картины кожных поражений, острым течением на протяжении 1,5-3, а иногда больше месяцев, полиморфизмом сыпи, состоящей преимущественно из папул, пузырьков и, кроме того, типичных для хронического парапсориаза элементов.
Эта форма чаще наблюдается у мужчин в возрасте до 30 лет, иногда встречается и у пожилых людей. Самопроизвольное исчезновение высыпаний происходит через 2-4 недели; реже для этого требуется более длительное время. Возможно рецидивирование болезни.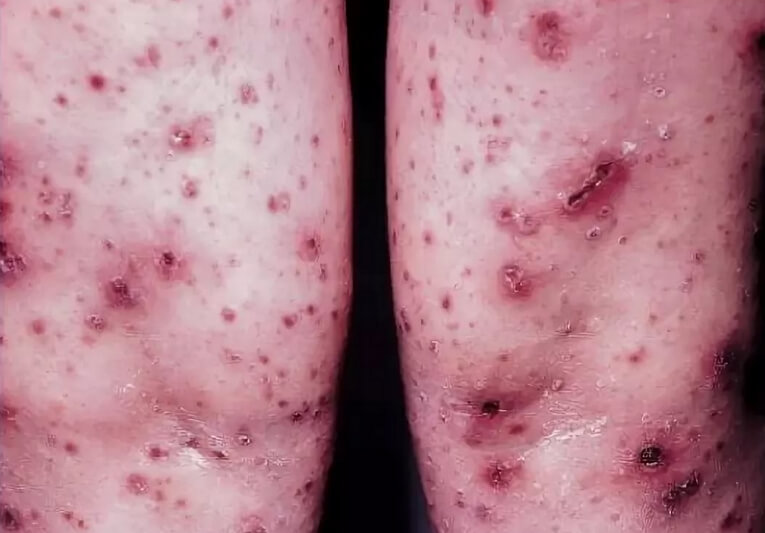
Сыпь при остром парапсориазе характеризуется более или менее резко выраженными острыми воспалительными явлениями с экссудацией, пустулизацией, геморрагиями и некрозом. Ей свойствен большой полиморфизм: папулезные, папуло-везикулезные, папуло-пустулезные и папуло-некротические высыпания, покрывающиеся чешуйками, серозными и кровянистыми корками. После исчезновения этих высыпаний остаются пигментные пятна различной окраски, нежные атрофические и как будто выбитые пробойником рубчики, окруженные гиперпигментированной каймой. При этом в периоде расцвета дерматоза обычно можно обнаружить пятна, папулы и бляшки, свойственные каплевидной, бляшечной и лихеноидной формам парапсориаза. Все это вместе взятое в некоторых случаях обусловливает чрезвычайную пестроту клинической картины острой формы данной болезни.
Рассеянная на туловище и конечностях, симметрично расположенная сыпь отличается фокусностью. В некоторых случаях наблюдается слияние в бляшки и образование кольцевидных фигур из папулезных элементов. Часто поражаются боковые поверхности туловища, низ живота, поясница, ягодицы, внутренние поверхности бедер, сгибательные поверхности верхних и нижних конечностей.
Симптомы и признаки
Основным первичным элементом сыпи является папула величиной от булавочной головки до просяного зерна. Остроконечная или слегка уплощенная, эта папула имеет гладкую поверхность, мягковатую консистенцию, красную окраску, окружена гиперемическим ободком и при диаскопии оставляет желтоватое пятно. Некоторые папулы в центре своей поверхности имеют маленький пузырек. Увеличиваясь в размерах, папулы достигают величины чечевицы и несколько большей, теряют гиперемический венчик, становятся резко ограниченными и более плотными и принимают желтовато-красный и красно-коричневый цвет. На некоторых из них могут быть четко видны точечные кровоизлияния, что придает элементам выраженный геморрагический характер. В дальнейшем на них образуются кровянистые корки. На одних папулах бывает мелкое шелушение, другие же, более сочные и геморрагические, могут увеличиваться до размеров ногтя мизинца и, покрываясь плотной темно-красной коркой, приобретать известное сходство с эктимой. На отдельных элементах формирование корочки начинается с центральной части. Корка в таком случае оказывается окруженной ободком инфильтрата. При поскабливании шелушащихся папул легко получается симптом пурпуры.
При острой форме парапсориаза геморрагический характер сыпи бывает более резко выраженным, что хорошо заметно по обилию геморрагических папул на пояснице, ягодицах, бедрах и других участках, подвергающихся раздражениям, которые вызывают капиллярные кровоизлияния в пределах элемента. Начальными элементами сыпи могут быть также волдыреобразные ярко окрашенные элементы, которые через 2-3 дня принимают характер папул.
Наряду с описанными выше папулами сыпь может состоять из неодинакового количества папуло-везикулезных элементов и пузырьков, расположенных на эритематозном основании. Эти экссудативные высыпания в дальнейшем подсыхают и покрываются серозными или серозно-кровянистыми корками. В процессе развития папуло-везикул и пузырьков в их центральной части образуются пупкообразные западения, что придает сыпи немалое сходство с таковой при оспе. Сыпь может быть пятнистой, папуло-везикулезной и папуло-пустулезной. В зависимости от численного преобладания того или иного морфологического элемента можно говорить о папуло-геморрагической, вариолоформной, пустулезной и папуло-некротической разновидностях острой формы парапсориаза.
Редко встречающиеся поражения слизистой оболочки щек, языка, матки имеют вид перламутровых или эрозивных красного цвета папул от просяного зерна до чечевицы, а также бляшек. Кроме того, во рту могут появляться высыпания афтозного типа. В отдельных случаях как острого, так и хронического парапсориаза может быть отмечена лейкодерма.
Лимфатические узлы почти у всех больных острым парапсориазом бывают увеличены до размеров горошины или вишни; он мягки или плотноваты, безболезненны. При хронических формах этого дерматоза увеличение лимфатических узлов наблюдается редко.
Общее состояние здоровья больных обычно удовлетворительное, у некоторых при острой форме отмечается недомогание и субфебрильная температура по вечерам. Субъективные ощущения при этом дерматозе отсутствуют или выражаются в небольшом зуде. В единичных случаях зуд может быть сильным.
Гистопатология
Изменения при каплевидном парапсориазе проявляются гиперкератозом и особенно паракератозом, недостаточным развитием зернистого слоя и отсутствием его под очагами паракератоза, акантозом, обычно незначительным отеком эпидермиса с перинуклеарной вакуолизацией его клеток. Изменения в дерме обнаруживаются в сосочковой ее части и в области поверхностной сети капилляров и характеризуются расширением сосудов и переполнением их кровью, незначительным отеком и умеренной околососудистой инфильтрацией, проникающей и в эпидермис. Инфильтрат состоит преимущественно из лимфоидных элементов, небольшого числа сегментоядерных лейкоцитов, среди которых могут встречаться эпителиоидные и в неодинаковом количестве тучные клетки. Иногда в окружности капилляров обнаруживаются кровоизлияния. При лихеноидном парапсориазе в основном имеются аналогичные изменения, но в верхней части дермы отмечается более выраженное расширение сосудов. При бляшечном парапсориазе может быть более выражен акантоз. В других случаях эпидермис находится в состоянии некоторой атрофии. Иногда отмечается отек сосочков.
При острой форме парапсориаза изменения подобны описанным выше и отличаются только более резко выраженными явлениями отека и инфильтрации, которые могут распространяться на всю толщу кожи. Инфильтрат бывает более густым, располагается также вокруг сально-волосяных фолликулов, может иметь значительное количество эритроцитов в виде очагов кровоизлияний, причем в составе его преобладают сегментоядерные лейкоциты. Эластическая ткань отсутствует или сохраняется в виде обрывков.
Дифференциальная диагностика
Дифференциальная диагностика парапсориаза нередко представляет значительные затруднения. Каплевидный парапсориаз может иметь сходство с папулезным и розеолезно-папулезным сифилисом. Иногда это сходство бывает настолько выраженным, что правильный диагноз устанавливается только на основании отрицательных результатов серологических реакций. Каплевидный парапсориаз отличается от сифилитических сыпей длительностью существования, упорством в отношении лечения, характером шелушения, отрицательными серологическими реакциями, отсутствием других признаков сифилиса, характером гистопатологических изменений, симптомами облатки, пурпуры и скрытого шелушения, замедлением РОЭ. Сифилитическая розеола не шелушится, шелушение же сифилитической папулы начинается с центра и приводит к образованию биеттовского воротничка.
Одним из существенных различий в гистопатологической картине является наличие плазмомы в элементах сифилитических сыпей и отсутствие или обнаружение иногда только единичных плазматических клеток в инфильтратах при парапсориазе.
Отсутствие характерных для псориаза симптомов – стеаринового пятна, терминальной пленки и кровяной росы, – отсутствие высыпаний на участках, представляющих излюбленную локализацию при псориазе (волосистая часть головы, разгибательные поверхности области локтей и колен), отсутствие склонности к слиянию и группировке элементов сыпи при необильном шелушении их даже на участках, подвергающихся раздражению, и др. – все это позволяет отличить каплевидный парапсориаз от псориаза.
Бляшечный парапсориаз, имеющий иногда некоторое сходство с легкой формой себорейной экземы, отличается от нее меньшей выраженностью морфологических элементов и гистопатологических изменений, нежным и менее обильным шелушением, а иногда и полным его отсутствием, слабее выраженными воспалительными явлениями и инфильтрацией и отсутствием резкой ограниченности очагов. По сравнению с красным отрубевидным лишаем Гебры при бляшечном парапсориазе менее выражены воспалительные явления, отсутствует генерализация с образованием диффузной эритродермии, отсутствуют характерные для красного отрубевидного лишая пастозность кожи в начальной его стадии и отчетливая атрофия в дальнейшем развитии этой болезни. Очень редко наблюдающаяся при парапсориазе атрофия бывает совершенно незначительной и малозаметной. Премикотические эритродермии при грибовидном микозе отличаются от парапсориаза охряно-серым цветом, быстро развивающейся инфильтрацией и сильным зудом.
Лихеноидный парапсориаз может иметь очень большое сходство с красным плоским лишаем, но отличается от него отсутствием четкой полигональности папул, симптома сетки на них, а также отсутствием зуда.
Клиническая картина лихеноидного парапсориаза может напоминать милиарный папулезный сифилид, характеризующийся фокусностью и склонностью к группировке своих элементов, более интенсивной окраской и более выраженной инфильтрацией их, отсутствием склонности к образованию сетевидного рисунка. Учет этих отличительных признаков и данных серологического и гистологического исследований позволяет избежать смешения данной формы парапсориаза с сифилисом.
Острый парапсориаз по своему полиморфизму нередко может напоминать картину папуло-пустулезного сифилида, от которого он отличается более выраженным воспалительным характером элементов сыпи с преобладанием экссудативных явлений, склонностью в ряде случаев к расположению элементов сыпи по линиям расщепления кожи, началом сыпи с появления волдыреобразных элементов, превращающихся затем в папулы, папуло-везикулы и везикуло-пустулы, наличием островоспалительного ободка вокруг некоторых элементов, шелушением без образования биеттовского воротничка, признаком пурпуры, наличием типичных для каплевидного парапсориаза элементов сыпи, отсутствием (обычно) поражения волосистой части головы, наконец, отрицательными результатами клинического и лабораторного исследования на . При наличии в клинической картине сыпи выраженных явлений некротизации острый парапсориаз имеет некоторое сходство с папуло-некротическим туберкулезом, от которого отличается нетипичной для туберкулеза локализацией, более острым высыпанием и быстрым обратным развитием с оставлением поверхностных атрофических рубчиков, различием в гистологической картине.
Лечение
Для лечения парапсориаза показано УФО и ПУВА-терапия. В связи с повышенной ранимостью кожных капилляров и склонностью к кровоизлияниям при этом дерматозе положительный терапевтический эффект оказывает аскорбиновая кислота и другие витамины, способствующие уменьшению ломкости капилляров и нормализации их проницаемости.
Также рекомендуется при капельном парапсориазе использование антибиотиков широкого спектра, препаратов кальция, ангиопротекторов и антигистаминных препаратов. Хорошие результаты при лечении больных капельным парапсориазом дают никотиновая кислота и витамин Р.