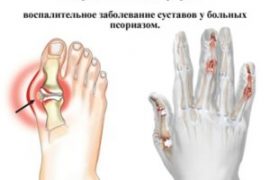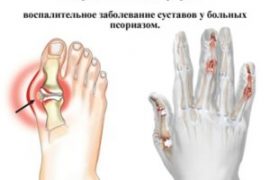
Симптомы и лечение псориатического артрита
Мазь от псориатического артрита
Псориатический артрит: причины, симптомы, методы диагностики и лечение
Заболеванием, которое характеризуется сочетанием двух патологий – псориаза и ревматоидного артрита – называют псориатической формой артрита. Отличительная особенность болезни заключается в хроническом воспалении суставов и поражении кожи. Патология относится к категории аутоиммунных и является не до конца изученной.
Примерно 23% процентов людей с диагнозом «псориаз» подвержены развитию данного заболевания (код МКБ – М07). Псориатический артрит – это воспалительная хроническая болезнь, которая связана с неадекватной работой иммунной системы. Для нее характерно воспаление суставов, сопровождающееся болями, скованностью, снижением подвижности.
- Олигоартрит асимметрической формы. Это самый частый вид заболевания, при котором воспаление начинается в одном или одновременно нескольких местах. К примеру, у человека начинают болеть коленные, тазобедренные и суставы пальцев лишь с одной стороны, при этом противоположные части не затронуты воспалением. Артрит с асимметричным вовлечением суставов, как правило, имеет относительно легкое течение, однако в тяжелых случаях он приводит к инвалидизации.
- Генерализованный полиартрит. Воспалительный процесс распространяется симметрично на суставы с обеих сторон. Переносится ревматоидоподобный симметричный артрит тяжелее женщинами.
- Спондилит. Воспаление образуются между элементами позвоночника, которое развивается на фоне псориаза. Псориатический спондилоартрит способен повлечь слияние позвонков в шейном, поясничном отделе, что в будущем может вызвать необходимость оперативного вмешательства.
- Дистальный артрит. Форма заболевания характеризуется тем, что поражает дистальные межфаланговые суставы на кистях или стопах. Кроме того, возможно воспаление ногтевых пластик на руках/ногах. Псориазный артрит чаще поражает мужчин.
- Мутилирующая форма артрита. Способна привести к инвалидизации и зачастую поражает руки, а также акромиально-ключичные и грудино-ключичные сочленения, шейный, поясничный отделы позвоночника. Псориатическая болезнь нередко приводит к деформации костей.
ываыаываы
- имеется припухлость в области сустава, при этом отечность выходит за пределы зоны и распространяется на соседние ткани;
- человек ощущает боли фасциальные и мышечные;
- при пальпации поврежденного участка кости больной будет испытывать болезненное ощущение;
- пораженная область имеет синеватый или багровый окрас;
- часто у больных артритом поражены ногтевые пластины;
- пальцы укорачиваются, утолщаются (в некоторых случаях симметрично и одновременно на руках и ногах);
- поскольку плотность/эластичность связок при псориатическом заболевании нарушается, могут случаться вывихи;
- кожа в месте воспаления имеет более высокую температуру;
- при поражении межпозвоночных суставов возникает скованность движений и болевой синдром.
Если болезнь перешла на злокачественное развитие, симптоматика будет иной. Как правило, такое осложнение диагностируют у мужчин возрастом до 35 лет. При этом может наблюдаться:
- поражение других органов/систем (чаще это амилоидоз почек, поражение глаз – конъюнктивит или иридоциклит, поражения кожи, ахиллобурсит, заболевания печени, сердечной мышцы, нервной системы);
- лихорадка по гектическому типу;
- потеря веса, вплоть до кахексии;
- лимфаденопатия (увеличение лимфоузлов);
- физическое истощение, из-за постоянных перепадов температуры тела;
- тяжелое поражение кожи и костей с необратимой деформацией суставов.
Подозрения на данное заболевание – это повод обратиться к дерматологу или ревматологу. Диагностика псориатического артрита обязательно включает изучение истории болезни пациента и, кроме того:
- анализ крови;
- исследование синовиального выпота;
- рентгенографию;
- артроскопию;
- пункцию сустава.
Лечить данное заболевание легче, чем ревматоидную форму артрита. Это объясняется тем, что патология, как правило, локализируется в одном не очень большом суставе. При этом лечение псориатического артрита не может гарантировать полное избавление от недуга, однако есть вероятность, что больной сможет перевести ее в вялотекущую, хроническую форму. Патологию всегда лечат в комплексе с терапией кожи – это помогает достичь лучшего результата. Главные принципы терапии:
- в холодные сезоны необходимо проводить УФ-облучение кожи, воспаленных суставов;
- местная терапия при артропатии и других формах артрита заключается в применении мазей типа Синалар или Фторокорт (это помогает убрать воспаление в краткие сроки);
- при тяжелой симптоматике врач назначает прием седативных средств растительного или синтетического происхождения;
- при поражении заболеванием крупного сустава необходимо применение сильнодействующих препаратов (внутрь суставной щели может вводиться гидрокортизоновая эмульсия, которая эффективна против воспаления и отечности);
- прием нестероидных противовоспалительных медикаментов обоснован при сильном болевом синдроме;
- лечить псориаз костей нужно при одновременной витаминной терапии, благодаря которой можно укрепить иммунную систему и наладить обменные процессы;
- гормональные средства могут назначаться, если другие препараты не дали положительного эффекта, однако это крайне нежелательно из-за риска перевести патологию в категорию злокачественных;
- для снятия воспаления синовиальных сумок редко назначается Циклофосфан – сильнодействующее средство с большим списком побочных эффектов;
- Сульфасалазин и Метотрексат тоже относятся к серьезным медикаментам и назначаются не только, чтобы победить псориатический полиартрит, но и для лечения онкологических болезней;
- назначаемые биологические средства новейшего поколения типа Инфликсимаба или Этанерцепта имеют высокую стоимость, но способны контролировать воспалительный процесс не только кожных покровов, но и суставов;
- крайней мерой лечения артрита псориатического типа является оперативное вмешательство, к нему прибегают, когда остальные способы оказались малоэффективными или псориаз суставов привел к их деформации.
Псориатический артрит – это заболевание, которое соединило в себе два недуга – псориаз и ревматоидный артрит. Патология проявляется поражениями кожных покровов и хроническим воспалением суставов. Болезнь относится к разряду аутоиммунных.
Нарушения иммунной системы приводят к отмиранию клеток и тканей, к воспалению суставов и к образованию излишних биологических элементов. Обычно псориазный тип артрита развивается у пациентов в возрасте от 25 до 55 лет. Мужчины и женщины болеют им с одинаковой частотой.
Примерно через десять лет после того времени, как появились первые симптомы псориатического артрита на кожных покровах, у 75% заболевших обнаруживается поражение суставов. А у 15% заболевших происходит наоборот, возникновению псориаза предшествует псориатический артрит.
Обе патологии одновременно протекают у 10-15% больных. В целом у 37-39% больных псориазом диагностируется и псориатический артрит.
Симптомы патологии
Кожные проявления псориаза (смотрите фото) наблюдаются в большинстве случаев псориатического артрита. Поэтому диагностика для врача не составляет особой сложности. Чаще всего заболевание имеет хроническую форму с периодическими обострениями и ремиссиями.
Время от времени наблюдаются признаки поражения внутренних органов: глаз, сердца, костей, мочевыводящих путей. У большинства пациентов острая фаза заболевания не сопровождается скованностью суставов по утрам.
Основные признаки псориатического артрита:
- поражение позвоночника;
- несимметричное поражение суставов;
- псориаз ногтей и кожи;
- пальцы приобретают форму сосиски и становятся патологически гибкими;
- локальная болезненность;
- припухлость над пораженным суставом;
- синюшно-багровый окрас кожи.
Симптомы становятся особенно выраженными, когда псориатический артрит развивается очень быстро. Сначала признаки заболевания ограничиваются локальной отечностью и нарастающей суставной болью.
Чуть позднее суставы начинают терять свою эластичность и гибкость. Вернуть сочленениям утраченную функцию в утренние часы особенно тяжело, для этого онемевший участок требуется размять.
В медицинской практике различают пять типов псориатического артрита. Для каждого из них существует своя симптоматика, диагностика и методы терапии. Классификация недуга заключается в том, в каких суставах происходит воспалительный процесс. Поэтому деление псориазного артрита рассматривается весьма условно.
Со временем у пациента одна форма болезни может смениться другой, иногда наблюдается сочетание нескольких форм сразу.
- Симметричный – поражение происходит в парных суставах. Данный тип псориатического артрита характеризует прогрессирующее течение разной степени тяжести. Его можно сравнить с ревматоидным артритом. В половине случаев это заболевание заканчивается потерей трудоспособности и инвалидностью.
- Ассиметричный тип – в патологический процесс вовлекаются суставы разного количества и размера (обычно поражение происходит в 1-3 суставах). Например, у человека могут заболеть суставы руки, тазобедренное и коленное сочленение. На парных суставах развитие ассиметричного типа не наблюдается, поэтому диагностика этого типа не сложная.
- Межфаланговый дистальный – поражает мелкие диартрозы пальцев нижних и верхних конечностей, точнее те фаланги, которые расположены ближе к ногтю. Развитие недуга иногда наблюдается и на ногтевых пластинах. Этот тип псориатического артрита довольно редкий, и страдают от него в основном мужчины.
- Спондилез – для этого типа псориатического артрита характерно поражение соединительной ткани костей и суставов позвоночного столба. Диагностика спондилеза происходит на основании следующих симптомов: ограничение подвижности в пояснично-крестцовом и шейном отделе позвоночника, воспаление.
- Мутилирующий (деформирующий) – самый тяжелый тип псориатического артрита. Его характеризует разрушение тканей и деформация костей пальцев верхних и нижних конечностей, в результате чего наступает полная неподвижность этих частей тела. Поражение поясничного и шейного отдела наблюдается гораздо реже, но всегда заканчивается инвалидностью.
Симптомы патологии
Псориатический артрит: симптомы и лечение в домашних условиях
Симптомы патологии
Суставной артрит – это серьезное заболевание, которое лечится и медикаментозным, и народным способом. Если болезнь оставить без внимания, то она может привести к инвалидности.
Псориатический артрит носит хроническое воспаленное состояние больных суставов и повреждение кожи. Такой тип заболевания является аутоиммунным. Из-за сбоя при работе в иммунной системе клетки и ткани разрушаются, что и вызывает воспаление и появление биологических элементов в избыточном количестве. Лечение назначают в зависимости от стадии развития.
Зачастую, обнаруживают артрит в возрастном диапазоне от 25 до 60 лет. У женщин и мужчин болезнь появляется одинаково. Свыше 70% больных замечают проблемы с суставами спустя десятки лет с начала первых симптомов, которые видели на кожном покрове.
Интересно знать! Заболеванием, передавшись «по наследству», страдают более 60% от общего населения. И лишь 3% жителей мучаются от псориазного артрита по другим причинам.
Вылечить сложную болезнь возможно, если ослабить воспалительный процесс, предотвратить развитие эрозии, а затем реабилитировать двигательную суставную систему. Причем, лечение кожных и суставных повреждений проводят одновременно.
При сильных болевых ощущениях и на усмотрение врача, препарат могут ввести напрямую в сустав. На тяжелых стадиях назначают очищение крови – плазмаферез. Как правило, этот процесс снижает воспаление и устраняет симптоматику болезни.
При лечении применяются такие средства, как:
- Иммуномодуляторы;
- Кортикостероидные гормоны;
- Противовоспалительные лекарства;
- Хондропротекторы (для регенерации костной ткани).
Одни из популярных средств снимающих воспаление это диклофенак, ибупрофен, нимесулид. Также, для снижения развития псориатического артрита применяют Альфа D3 Тева, он уменьшает прогрессивность болезни.
Как лечить псориатический артрит дома знает далеко не каждый. Если соблюдать диету, то она поможет улучшить общее состояние организма. Следуя некоторым правилам по приему пищи, вы понизите кислотность в ЖКТ. Пациенту с артритом рекомендуется употреблять как можно больше овощей и фруктов. Диета включает в себя такие продукты, как:
- Рябина, облепиха, изюм.
- Морковь, тыква, капуста.
- Масло – миндальное, кунжутное, оливковое, подсолнечное, кукурузное.
- Киви, ананасы, персики.
- Шпинат, сельдерей, щавель, салатные листья, лук зеленый и репчатый.
- Чеснок, свекла, кабачки.
- Огурец, фасоль.
- Молочные продукты.
- Соки прямого отжима.
- Рыба на пару.
- Лайм, лимон.
- Индейка, баранина.
- Яйца вареные.
- Миндаль, финики, фундук.
- Каши.
- Яблоки запеченные.
- Травяные чаи.
Обязательно нужно ограничить потребление соли в любом виде. При тяжелой стадии болезни соблюдать диету следует 7 дней, после повторить, с перерывом, через месяц. Если появилась отрицательная реакция на какой-либо продукт необходимо перестать его принимать в пищу и отправится за помощью к врачу.
Продукты, которые категорически нельзя кушать во время диеты:
- Клубника, земляника.
- Клюква, смородина.
- Слива, черника.
- Баклажан, подмидор.
- Перец.
- Кокос.
Людям, страдающим псориатическим артритом, крайне не рекомендуется употреблять концентрированные мясные и рыбные бульоны. Также не следует кушать продукты, которые хоть как-то связанны с моллюсками и ракообразными. При соблюдении этих правил вы сможете немного подправить свое здоровье. В любом случае, желательно заранее проконсультироваться со специалистом, который сможет составить правильное ежедневное меню.
Народная медицина
Народные средства избавления недуга были всегда востребованы среди людей. На сегодняшний день, большинство жителей планеты выбирают именно такой способ лечения, нежели применение лекарственных препаратов. Различные компрессы, обертывания, растирания – все это отлично может облегчить жизнь больному псориатическим артритом. В домашних условиях можно использовать следующие виды компрессов:
- Понадобится сырая морковь натертая, 5 капель масла растительного и столько же скипидара. Хорошо укрепляет больные суставы, имеет противомикробное свойство, а также попадает глубоко под кожу, тем самым питая клетки. Накладывать компрессионную повязку следует перед отходом ко сну. Можно заменять и комбинировать с компрессом из алоэ.
- Неплохо помогает в лечении компресс из алоэ. Готовится и применяется точно так же как и морковный. У алоэ имеются целительные свойства, которые благотворно влияют на больные участки.
Неплохим народным средством считаются настойки для растирания пораженных суставов. Чаще всего, улучшают состояние такие рецепты:
- Настойка из почек дерева сирени – сильное болеутоляющее и антифлогистическое средство. По весне нужно собрать 2 стакана, перемешать с 0,5 л спирта и оставить в прохладном темном помещении на 10 дней. При появлении симптоматики псориатического артрита растирать больную область. Длительность курса до 12 применений. Сделать перерыв. Если симптомы снова появятся можно повторить лечение.
- Настойку из корня лопуха используют как обеззараживающее и обезболивающее средство. Выкопать, очистить и тщательно измельчить корень. Залить смесь спиртом выше на 3 см измельченных корней. Настаивать в темном уголке 21 день. Время от времени встряхивайте настойку. Когда смесь будет готова, ее можно использовать в качестве растирания, а также и применять внутрь по 1 ст. л. до еды 3 раза в день.

На заметку! Вместе с настойкой из сирени можно делать обертывания из листьев этого дерева. Свежие пропаренные листочки располагают на суставы, хорошо закрепляют с помощью повязки или бинта. Затем желательно хорошо утеплить. Спустя пару применений народного обертывания, боль исчезает, а подвижность становится лучше.
Отличное действенное народное средство в лечении псориатического артрита в домашних условиях – это отвар на основе березовых почек. В них большое содержание витаминов, которые провоцируют затягивание ранок. Помимо этого такой отвар имеет успокаивающие и обеззараживающие свойства.
Для приготовления нужно взять 5 гр. почек и залить 200 мл кипящей воды. Разместить на медленный огонь и тщательно прокипятить 15 минут. В дальнейшем содержимое перелить в емкость и настаивать час. Такой объем отвара рассчитывается на прием в 4 раза за 24 часа. Следовательно, за один прием принимается 50 гр.
В летнее время очень хорошо помогает трава мокрица. В качестве лечения ее собирают, а после наполняют обувь свежей травой. Одевается обувка на голые ноги, и носить рекомендуется до вечера.
В качестве народного средства наши бабушки готовили мазь из сабельника. Для приготовления понадобится крем, ложка столовая болотного сабельника, 3 капли витамина E, 1 ч. л. меда и раствора перца красного. Сабельник и витамин E можно прикупить в аптеке. Все это хорошо смешивается и наносится 2 раза в день на пораженную область. Все что остается, можно сохранить в холодильнике.
Еще одно хороший народный рецепт — это обертывания листьями капусты или мать-и-мачехи. Применять растения необходимо в свежем виде. Перед использованием нагреть и нанести много небольших надрезов по всей поверхности листа. Чтобы был двойной эффект воспользуйтесь медом, хорошо смазав им капустный лист. Компресс наложить на ночь и утеплить.
Симптомы патологии
Как лечить псориатический артрит по мнению врачей?
Псориатический артрит является заболеванием суставов, которое развивается на фоне псориаза. Это воспалительное заболевание носит хронический характер и бывает вызвано нарушениями в иммунитете человека. Прогрессирование артрита отличается суставным воспалением и появлением соответствующего болевого синдрома, значительным ограничением подвижности.
Псориатическому артриту подвержено мужское и женское население в возрасте от 25 до 50 лет. Это заболевание развивается у 15% людей, больных псориазом уже через 3-4 года с момента его первых проявлений. Также псориатический артрит может возникнуть и до развития кожных симптомов псориаза.
Врачи считают, что одной из причин развития такой формы артрита может стать сильный стресс или нервное перенапряжение на фоне заболевания кожи. Нередко к его возникновению приводят травмы различных суставов.
ываыаываы
Чрезмерное использование препаратов из группы НПВС может спровоцировать развитие псориатического артрита. Помимо этого, к нему приводит чрезмерное употребление алкоголя и курения, перенесенное воспалительное заболевание вирусной природы.
Симптомы болезни
Возникновение болезненных ощущений суставов в позднее время суток, а не в процессе движения;
- Визуальное изменение формы суставов;
- Скованность движений (особенно выражена в утренние часы);
- Кожа окрашена в бордовый или синюшный цвет в области развития процесса;
- Укорочение пальцев;
- Разнонаправленные вывихи (нарушение плотности и эластичности связок);
- Сильные не проходящие боли в пятках;
- Раннее поражение большого пальца стопы;
- Дактилит сухожилий;
- Поражение и некоторое изменение цвета ногтевых пластин;
- Видоизменение мелких суставов, которые сосредоточены на стопах и кистях (коленные и локтевые суставы значительно реже вовлекаются в недуг).
В некоторых случаях при псориатическом артрите происходит поражение межпозвоночных суставов. Подвижность в них понижается не часто, а вот постоянный болевой синдром уже является тревожным симптомом. В зависимости от того, в каких суставах проистекает тяжелое воспаление, выделяют 5 разновидностей псориатического артрита:
- Ассиметричный. В процесс воспаления оказываются вовлечены коленный и тазобедренный суставы, межфаланговые суставы кисти и стопы;
- Симметрический. Поражение симметричных суставов с двух сторон. Такая разновидность псориатического артрита встречается чаще всего;
- Спондилит. Воспаление межпозвоночных суставов, которое реально приводитк слиянию позвонков в шейном и поясничном отделе;
- Дистальный межфаланговый. Появляется в пальцах кисти или стопы. Данный вид артрита поражает в основном мужское население;
- Мутилирующий. Поражает суставы кистей, поясничного отдела позвоночника. Может привести к серьезным деформациям и инвалидности.
Народные средства для избавления от псориатического артрита не могут стать основной методикой. Всевозможные растирания, компрессы и примочки идут в дополнение к основному медикаментозному лечению.
Очень эффективным при лечении указанного заболевания является компресс из тертой моркови с добавлением нескольких капель растительного масла и масла скипидара. Такая смесь может проникать в слои эпидермиса и подпитывать соединительные клетки тканей. Накладывать компресс следует каждый день на ночь.
Сильным обезболивающим средством считается настойка из почек сирени. Собрать их можно лишь ранней весной. Два стакана почек следует залить спиртом и настаивать в сухом помещении 10-12 дней. Полученной настойкой рекомендуется смазывать больные места. Настойка из корня лопуха – это хорошее лечебное средство при артрите.
В отваре из почек березы содержится масса витаминов, которые обеспечивают быстрое заживление ран. Небольшое количество почек можно залить кипятком, а затем перелить в термос и настаивать в течение часа. Желательно выпить вес отвар за один день, поделив его на 4 равные части.
Мазь из болотного сабельника оказывает великолепное разогревающее обезболивающее действие. Применение мази даже показано для восстановления хрящевой ткани. Ее можно легко приготовить и в домашних условиях. Любой крем, который вы используете, потребуется смешать с медом, жидким витамином Е, настойкой красного перца и настойкой сабельника (ее можно купить в аптеке).
Хорошим средством при этом виде артрита считаются обертывания из капустных листов и мать-и-мачехи. Желательно использовать исключительно свежие растения и предварительно промазывать их незначительным количеством меда. Такой компресс можно оставлять на длительное время.
При лечении псориатического артрита народная медицина советует периодически принимать хвойные ванны. К примеру, можно взять несколько еловых веточек и залить их кипятком, а потом вылить в ванну с теплой водой. Время такой «хвойной» процедуры не должно превышать 20 минут.
Для того чтобы избавиться от проявления артрита рекомендуется на протяжении всего лечения (традиционного и нетрадиционного) придерживаться особого питания. В рацион больного обязательно должны быть включены: курица, рыба, рис, каши, овощи. А употребление мяса, гранатов, авокадо, цитрусовых, садовых ягод, бобовых категорически запрещается.
Также нельзя есть томатные соусы и кетчупы. Следует полностью отказаться от употребления алкоголя. Нельзя употреблять в пищу и сливочное масло. Его можно заменить растительным. Желательно включить в ежедневное меню побольше кисломолочных продуктов. От копченостей, консервантов, острой и чрезмерно соленой пищи также придется отказаться.
Диета при псориатическом артрите должна быть низкокалорийной, потому что при лишнем весе нагрузка на суставы сильно возрастает. Это может привести к быстрому разрушению хрящевой ткани.
Обычно при поражении суставов псориатическим артритом назначается медикаментозное лечение. Могут быть использованы разнообразные группы медицинских средств.
Противовоспалительные препараты необходимы для снижения воспалительного процесса и уменьшения болевого синдрома. Такие нестероидные препараты, как диклофенак и ибупрофен позволяют уменьшить отечность в области изменений.
Гормональные лекарственные средства значительно снижают степень проявления симптомов заболевания. Их обычно вводят только в суставную полость.
При лечении артрита активно используют так называемые ингибиторы. Эти препараты позволяют воздействовать на патогенетические механизмы заболевания. Лекарство можно вводить только инъекционным путем. Правда, очень многие пациенты адекватно относятся к инъекциям и отмечают реальное улучшение состояния после приема таких лекарств.
«Метотрексат» — это системный препарат, который всегда назначается при псориатическом артрите. Стандартная доза не превышает 20 мг в сутки. Однако, у препарата есть ярко выраженные побочные действия. Его прием может негативно сказаться на работе почек и печени.
Антибактериальный препарат «Сульфасалазин», снижающий воспаление, недавно стали назначать при таком виде артрита. Максимальная суточная доза не должна превышать 2 г. Но при дефекте позвоночника «Сульфасалазин» является неэффективным. Поэтому решение о его использовании принимается врачом в строго индивидуальном порядке.
Начнут восстанавливаться хрящевые ткани, снизится отечность, вернется подвижность и активность суставов. И все это без операций и дорогостоящих лекарственных препаратов. Достаточно лишь начать.
«Лефнуломид» — это эффективное лекарственное средство, уменьшающее опухлости в области суставов и замедляющее разрушение костей. Можно принимать до 15 мг в день. Рентгенологически доказано положительное влияние «Циклоспорина» на хрящевую ткань суставов. Это лекарство значительно замедляет изменения суставов во время псориатического артрита.
Помимо медикаментозного и народного лечения врачи советуют проводить физиотерапевтические процедуры. К ним можно отнести:
- Магнитотерапия;
- Фонофорез;
- Лечебная физкультура;
- Электрофорез;
- ПУВА-терапия с использованием фотоактивного вещества;
- Облучение крови лазерными приборами.
В любом случае, перед началом лечения рекомендуется обратиться к врачу для точного диагностирования псориатического артрита.
Симптомы болезни
ываыаываы
Симптомы болезни
Воспалительное заболевание суставов у больных псориазом называется псориатическим артритом. Данный вид артрита возникает у больных псориазом в немногих случаях. Поражению суставов предшествуют кожные изменения, но бывают случаи, когда артрит возникает до начала поражения кожных покровов. Что провоцирует появление артрита? На данный вопрос у специалистов нет точного ответа.
Во многих случаях артрит возникает при явных поражениях кожи, но тесной связи между течением и выраженностью суставных и кожных проявлений нет. Инфекционные заболевания и стрессовые ситуации являются провоцирующими факторами развития псориатического артрита. В данной статье мы расскажем Вам, как лечить это заболевание.
Возникновение артрита при псориазе является хроническим заболеванием, которому свойственны периоды ремиссий и обострений. Обострение псориаза, в основном, происходит и с обострением псориатического артрита. Симптомами псориатического артрита являются:
- Поражение мелких суставов стоп и кистей (в редких случаях возникает поражение тазобедренных и коленных суставов);
- Скованность в суставах, их припухлость;
- Воспаление сухожилий;
- Болевые ощущения в суставах;
- Утолщение пальцев;
- Появление синеватого оттенка кожи над воспаленными суставами;
- Боли в спине, скованность и воспаление (поясничный и шейный отдел позвоночника).
Течение болезни не вовлекает в патологический процесс другие органы, но возможно системное их проявление.
Изменение ногтей и поражение органов зрения — два внесуставных проявления. Иногда может произойти развитие амилоидоза почек. При заболевании можно наблюдать амиотрофию, потерю веса. При злокачественном течении заболевания возможно поражение сердца, которое проявляется миокардитом и эндокардитом с вовлечением в процесс воспаления аортального клапана, в следствии этого может развиться аортит.
Симптомы болезни
Псориатический артрит симптомы и лечение, фото заболевания
Псориатический артрит – тяжелая патология опорно-двигательной системы, характеризующаяся возникновением сильного воспалительного процесса в суставе и, как следствие – ограничением подвижности пораженной конечности. В отдельную категорию это заболевание было вынесено сравнительно недавно.
Патологии суставов наблюдаются примерно у каждого третьего человека, страдающего от псориаза. Однако не редки случаи, когда повреждение соединительных тканей предваряет возникновение дерматозов. Так или иначе, взаимосвязь между этими заболеваниями прослеживается достаточно отчетливо.
Виды заболевания
Псориатический артрит имеет код по мкб 10 — М07. Заболевание находится на втором месте после ревматического артрита. В современной медицинской практике выделяют следующие виды патологии:
- Артрит фаланг пальцев.
- Олигоартрит – поражение менее 5 суставов.
- Полиартрит – распространение болезни более, чем на 5 суставов.
- Мутилирующий псориаз – разрушение костей, сопровождающееся сильной деформацией суставов и укорочением пальцев.
- Симметричный – очень схож с ревматоидным артритом.
- Спондилоартрит – воспаление позвоночника, ограничение его подвижности.
По степеням активности псориатический артрит делят на активный и неактивный. Кроме этого, заболевание классифицируется по степени нарушения подвижности суставов. Это:
- Сохранение работоспособности.
- Частичная утрата работоспособности.
- Инвалидность.
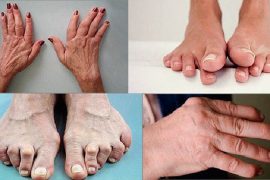
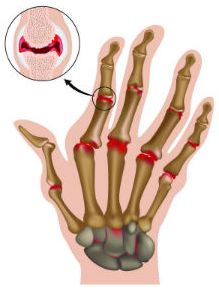
Как выглядит псориатический артрит на фото, можно увидеть далее в статье.
Проявления заболевания в большинстве случаев возникают на фоне поражения псориазом кожных покровов человека. Лишь в каждом пятом случае заболевание имеет первичный характер. К главным признакам патологии относят:
- деформация суставов, искажение их формы;
- боль при движении, часто усиливающаяся ночью;
- скованность суставов;
- приобретение кожей в местах поражения суставов красноватого или бордового оттенка;
- частые вывихи.
В преимущественном количестве случаев патология поражает мелкие суставы, часто диагностируется деформация суставов пальцев рук, нередко встречается псориатический артрит стопы. Искажение и воспаление позвоночника диагностируется достаточно редко.
Причины заболевания
К провоцирующим факторам заболевания относят причины, схожие с причинами развития псориаза на коже. К ним принадлежат:
- Нестабильное психоэмоциональное состояние, на фоне постоянных стрессов.
- Травмы суставов.
- Прием некоторых медикаментозных средств.
- Вредные привычки (алкоголь, сигареты, наркотики).
- Менопауза у женщин.
- Генетическая предрасположенность к заболеванию.
- Заболевания эндокринной системы.
- Снижение иммунитета, вследствие различных заболеваний воспалительного хронического характера.
- Перенесенные операции в области суставов.
Часто на первых этапах заболевание протекает бессимптомно, пациент обращается за помощью при значительном поражении суставов, что значительно затрудняет лечение патологии.
Встретившись с заболеванием, пациенты задаются вопросом, как лечить псориатический артрит? Больные пытаются получить необходимую информацию из книг о псориатическим артрите и форумах, даже не подозревая о той опасности, к которой может привести заболевание.
Терапия артрита должна заключаться в соблюдении комплексных мероприятий, с использованием следующих методов:
- Медикаментозная терапия.
- Физиотерапевтическое лечение.
- Соблюдение диеты.
- Народное лечение патологии.
- Профилактика заболевания.
Каждый из видов лечения подбирается врачом, с учетом клинической картины заболевания, самочувствия больного и его индивидуальных особенностей.
Медикаментозное лечение заболевания заключается в достижении следующих целей:
- Предотвращение прогрессирования патологии.
- Устранение тяжелых симптомов заболевания.
- Восстановление функций опорно-двигательного аппарата.
- Устранение воспалительного процесса.
- Повышение иммунитета.
Чаще всего для достижения поставленных целей лечения используют нестероидные противовоспалительные средства, гормональные и негормональные мази, иммуномодуляторы, хондропротекторы.
Мазь от псориатического артрита
- противовоспалительный эффект;
- анальгезирующее действие;
- противоотёчный эффект.
Действенный противовоспалительный препарат имеет несложный, но эффективный состав.
Снимает воспалительные и дегенеративные нарушения опорно-двигательной системы, возникшие на фоне:
- Лечения вывихов и растяжений.
- Терапия поврежденных связок.
Помогает диклофенак также от мышечных болей различной этимологии.
В данной статье будет описана полная инструкция по применению метотрексата.
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день.
Причины заболевания
Отсутствие или недостаточное количество в крови определенных веществ. Это следствие нерационального питания.
Почему организм уничтожает себя?
Аутоиммунное заболевание – патология, которая вызвана нарушением в работе защитной системы организма. В итоге иммунная реакция начинается не на чужеродные клетки, например, вирусные, а на ткани собственного организма. Таких заболеваний довольно много, в их числе: псориатический артрит, ревматоидный артрит, рассеянный склероз, красная волчанка.
Почему клетки, призванные нас защищать, вдруг начинают атаковать здоровые участки тела, наука пока плохо понимает. Принято считать, что такое происходит по вине генетических мутаций, то есть, проще говоря, организм «сходит с ума». Но есть и ученые, полагающие, что иммунные клетки начинают нападать на собственные ткани неспроста, а из-за желания уничтожить внутриклеточных паразитов, например, хламидий. То есть организм запускает процесс саморазрушения, когда не может справиться с самими вредными микробами.
Показательным в этом плане является синдром Рейтера, при котором поражаются глаза, суставы и половые органы, причем их атакуют не микробы, а собственные иммунные клетки.
Виновата наследственность?
Согласно другой версии данное заболевание является наследственным. И действительно псориаз, будучи неинфекционным заболеванием, очень часто диагностируется у людей, состоящих в близком родстве. Ученые полагают, что причиной тому является некий антиген, передающийся по наследству.
Сторонники еще одной, весьма распространенной гипотезы, полагают, что псориатический артрит, как и сопутствующее ему кожное заболевание, являются следствиями нарушения обменных процессов, вызванных серьезными сбоями в работе эндокринной системы.
Как распознать псориатический артрит на ранних стадиях?
Распознать псориатический артрит на ранних стадиях, без специальных исследований очень сложно. Псориаз, хотя и является основным маркером данного заболевания, однако далеко не всегда провоцирует его возникновение. Более того, как уже говорилось выше, артрит может быть диагностирован задолго до появления псориатических бляшек.
В амбулаторных условиях наличие псориатического артрита выявляется следующими методами:
- Общий анализ крови. При наличии воспалительного процесса в ткани сустава значительно повышается скорость оседания эритроцитов (до 30 мм/ч). Кроме того, может наблюдаться повышение уровня лейкоцитов и снижение гемоглобина.
- Анализ крови на определение ревматоидного фактора. При псориатическом артрите он отрицателен.
- Пункция сустава. Применяется для исследования состава синовиальной жидкости.
- Рентгеновское исследование. На ранних стадиях оно помогает выявить сужение суставных щелей. На поздних – признаки обызвествления хряща и степень деструкции сустава.
Чем еще опасен псориатический артрит?
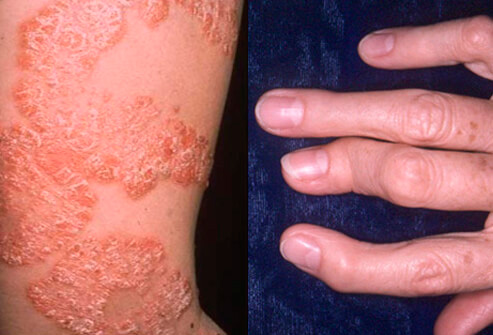
Это коварное заболевание может поражать и более крупные суставы, нередко приводя к полному их обездвиживанию и, как следствие – инвалидности больного. Когда человек оказывается прикованным к постели, то не заставят себя долго ждать характерные для такого образа жизни последствия, предрешая трагический финал жизни.
При злокачественном течении заболевания патологические изменения наблюдаются уже во всем организме. У больных возникает так называемая гектическая лихорадка, характеризующаяся резкими изменениями температуры тела и повышенной потливостью. Впоследствии отмечается выпадение волос, появление пролежней и трофических язв, увеличение лимфатических узлов.
Обширный воспалительный процесс распространяется и на внутренние органы, приводя к возникновению миокардита, гепатита, гломерулонефрита и других опасных заболеваний. При запущенных формах псориатического артрита под угрозой оказывается центральная нервная система. Подобное состояние чревато появлением эпилептических припадков, невритов, а также развитием энцефалопатии.
Симптомы и лечение псориатического артрита
Для ревматического артрита характерно
Причины ревматоидного артрита
• Генетическая предрасположенность. Установлено, что у близких родственников пациентов с ревматоидным артритом это заболевание развивается гораздо чаще. Также вырастает вероятность развития ревматоидного артрита и у больных с каким-то другим аутоиммунным заболеванием (системная красная волчанка, гломерулонефрит).• Инфекции.
Как правило, ревматоидный артрит возникает после перенесенной кори, герпетической инфекции, гепатита В, паротита.• Неблагоприятные факторы внешней и внутренней среды. Это может быть переохлаждение, воздействие ядовитых продуктов, в том числе и профессиональные вредности, стрессы, а также беременность, кормление грудью, климакс.
При этом суставы опухают, становятся горячими и болезненными на ощупь. Клетки иммунной системы вызывают также поражение кровеносных сосудов, что объясняет так называемые внесуставные проявления ревматоидного артрита.
Довольно часто, утверждают, что данное заболевание поражает пожилых людей. Это утверждение неверно. Первичной причиной возникновения болезни является ревматизм.
Ревматическим артритом страдают многие дети в возрасте от 7 до 15 лет. Вызывает ревматический полиартрит бета-гемолитический стрептококк группы А. Патология формируется на фоне любой инфекционной болезни. Артрит начинается из-за нарушения иммунитета. Причинами служат:
- тонзиллит;
- фарингит;
- гайморит;
- переутомление;
- переохлаждение.
Отличие данного заболевания от ревматоидного артрита, состоит в его стремительном развитии. Ревматизм распространен по всему миру и несет ответственность за многочисленные случаи повреждения сердечных клапанов, что грозит развитием эндомиокардита или порока сердца.
Хроническое поражение суставов ревматическим артритом встречается среди всех возрастов населения.
Внесуставные проявления
Когда воспалительный процесс только начинается, большинство больных даже не догадываются, что у них развивается суставная патология. Если ощущается дискомфорт в ноге или руке – это списывается на усталость или мышечную перегрузку.
Состояние общего недомогания принимается за сезонный авитаминоз или легкие простудные проявления.
Эти симптомы характеризуют патологию лишь косвенно:
- чувство потери сил и общей слабости;
- анемия и потеря веса;
- хроническая усталость;
- выраженная болезненность в мышцах, прилегающих к пораженным суставам;
- чувство онемения и покалывания в ступнях и кистях;
- потливость.
Редко бывает, чтобы заболевание сразу начиналось с острого приступа и симптомов, явно указывающих на поражение хрящевых и костных тканей.
Практически у всех больных (70%) суставная патология развивается медленно – в течение нескольких месяцев и даже лет.
Состояние одних людей может на время стабилизироваться. Тревожные симптомы стихают. Но это улучшение самочувствия обманчиво – через короткий период времени болезнь все равно возьмет «реванш».
Физическое самочувствие меняется от относительно неплохого до очень скверного — это в ряде случаев зависит от погодных явлений и перемен в атмосферном давлении. В холодное время года число заболевших значительно увеличивается.
Тревожная симптоматика проявляется на фоне инфекционных заболеваний (ОРЗ, грипп, бронхит), перенесенных хирургических операций, тяжелых затяжных родов, гормональных скачков при климаксе и приема гормоносодержащих препаратов.
Между ревматоидным артритом и перечисленными заболеваниями и состояниями не существует прямой связи, но они усугубляют признаки суставной патологии. Для заболевания характерно симметричное поражение костных сочленений, которое начинается с мелких суставов.
Во 2-й стадии болезнь проявляет себя через скачки температуры – субфебрильные показатели резко сменяются жаром, и наоборот.
В это время ревматоидный артрит может переходить в острые приступы, которые характеризуются сильной болезненностью в суставах, нарастанием отеков и покраснением кожи, ощущением жара в очагах поражения, лихорадочным состоянием.
В воспалительный процесс, разрушающий суставы, неизбежно вовлекаются мягкие ткани и внутренние органы.
В мышечных волокнах начинаются процессы атрофии. Они не испытывают достаточной нагрузки вследствие ограничения подвижности суставов и нарушения кровоснабжения. День ото дня происходит незаметная потеря мышечной массы, из-за чего больной еще больше слабеет.
Ему трудно совершать привычные движения, не говоря уже об основательных физических нагрузках. Другая реакция – мышцы, охваченные воспалением, спазмируются и остаются в этом положении постоянно.
Их гипертонус сопровождается сильным болевым синдромом – при любой попытке движения боли усиливаются.
Поражаются в первую очередь мышцы ягодиц, бедер, предплечий. В ряде случаев наблюдаются некротические процессы, при которых образуются очаги мертвой ткани.
Кожные реакции
При ревматоидном артрите происходит нарушение тонуса сосудов из-за недостаточной микроциркуляции крови. На фоне быстро развивающейся анемии кожные покровы бледнеют, истончаются, через них явственно проступают вены.
Кожа ладоней и подошвенной части ступней, напротив, цвет на ярко-розовый. Это можно видеть на фото ниже.
Местами наблюдаются мелкие кожные кровоизлияния. Мягкие ткани, лишенные кровоснабжения, начинают отмирать и образуют мелкие некротические очаги.
На подушечках пальцев рук истончается и сохнет кожа. Образуются мелкие трещины на ее поверхности – больной испытывает сильные болезненные ощущения, и вынужден носить напальчники во избежание попадания инфекции.
Легкие
Происходят изменения в составе плевральной жидкости – в ней резко понижается количество глюкозы. Образуются спайки плевры, при проведении рентгенологических исследований отмечается перестройка ячеистого рисунка легочной ткани.
Из-за формирования сильного отека легочный фон становится менее прозрачным. При запущенных формах ревматоидного артрита поражаются альвеолы, может диагностироваться легочная недостаточность.
Сердце
Поражение сердечной мышцы происходит в 50-60% зафиксированных случаев ревматоидного артрита. В перикарде могут образовываться гранулемы, вызванные осложнениями при суставной патологии.
В левой половине грудной клетки ощущаются боли. На снимках видно, что сердце значительно увеличивается в размерах. Фиксируются единичные случаи миокардитов, которые могут сопровождаться сердечной недостаточностью.
Деструктивные процессы при ревматоидном артрите могут захватить митральный клапан (реже – аортальный клапан). На стенках аорты могут образовываться гранулемы. Васкулит грозит больному инфарктом миокарда.
Возможные симптомы ревматоидного артрита
Болезнь начинается постепенно. На начальном этапе поражаются мелкие суставы кисти (фаланг пальцев), реже стоп.
Излюбленная локализация воспаления на кисти при ревматоидном артрите
По утрам пациенты жалуются на утреннюю скованность — невозможно причесаться, взять зубную щетку, застегнуть пуговицы, приготовить завтрак, так как пальцы рук не разгибаются. В зависимости от времени, в течение которого держится скованность в суставах, выделяют следующие степени активности ревматоидного артрита.
- Для первой степени активности характерна продолжительность утренней скованности суставов 30-60 минут,
- при второй степени — до 12 часов,
- при третьей максимальной степени активности скованность постоянная, не проходит в течение всего дня. Пораженные суставы умеренно припухшие, кожа над ними горячая на ощупь, но обычного цвета.
Для ревматоидного артрита характерны боли в суставах, которые появляются вначале при движении, а при прогрессировании заболевания и в покое. В медицине для удобства пациентов принята визуальная аналоговая шкала (ВАШ) боли. Она представляет собой 10 сантиметровую линейку, на передней стороне которой имеются только две отметки.
0 соответствует надписи «нет боли», 10 — «максимальная боль». Пациенту предлагается оценить интенсивность своей боли, учитывая, на каком расстоянии находится его боль по сравнению с болью такой силы, какую он себе может представить. Затем врач измеряет расстояние в сантиметрах от нуля до отметки пациента. Менее 3 см по шкале ВАШ соответствует первой степени активности ревматоидного артрита, более 3-6 см-второй, и более 6 см указывают на третью степень активности.
К сожалению, боль в суставах резко нарушает их функции. Способность к самообслуживанию, выполнению профессиональной и непрофессиональной деятельности лежит в основе выделения функциональных классов заболевания.

Функциональные классы ревматоидного артрита
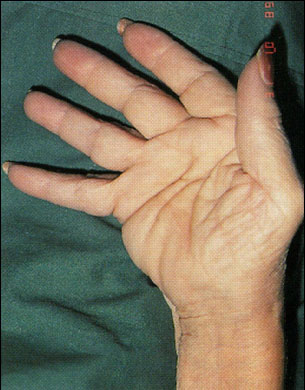
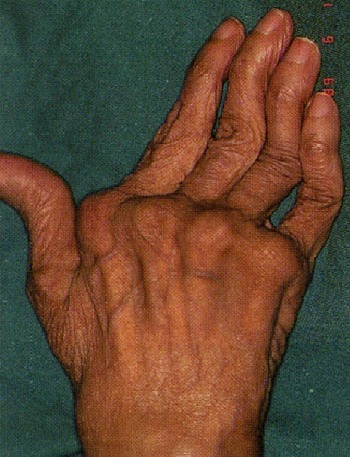
По мере прогрессировании заболевания развиваются различные деформации суставов, наиболее характерными из которых представлены на рисунках ниже. К сожалению, эти изменения являются необратимыми.
Деформация суставов кисти по типу «плавник моржа»
Деформация суставов кисти по типу «шея лебедя»
Деформация суставов кисти по типу «пуговичная петля»
Внесуставные проявления ревматоидного артрита также являются характерными. Уже с первых недель заболевания у пациентов снижается масса тела. При высокой степени активности артрита потеря веса может достигать 10-20 кг за 5 месяцев. Пациентов беспокоит повышение температуры тела до 37-39°С, чаще вечером и ночью. Также поражаются мышцы: больные предъявляют жалобы на боли при движениях, выраженную мышечную слабость. Характерным признаком ревматоидного артрита являются ревматоидные узелки.
Ревматоидные узелки на пальцах кисти при ревматоидном артрите
Это плотные округлые безболезненные образования до 2-3 см в диаметре. Они располагаются подкожно в области суставов пальцев кистей, локтевых суставов. Появление ревматоидных узелков говорит о высокой степени активности заболевания. Кроме того, у больных с ревматоидным артритом может встречаться увеличение селезенки, лимфатических узлов, плеврит, интерстициальный пневмонит, миокардит, перикардит, гломерулонефрит.
Большая часть осложнений при ревматоидном артрите связана с токсическим действием препаратов для лечения. Вместе с этим, у пациентов может развиваться вторичный амилоидоз, остеопороз (разрушение костей) или нарушение в системе кроветворения.
Амилоид — это крупный нерастворимый белок, который в избыточном количестве образуется при воспалении и откладывается в различных органах и тканях. Наиболее драматичным является отложение амилоида в почках. Это состояние не поддается лечению, у пациентов в скором времени формируется терминальная стадия почечной недостаточности.
За счет хронического воспаления происходит уменьшение плотности костной ткани, кости становятся ломкими. Для этого осложнения характерны переломы даже при минимальном воздействии, в том числе и спонтанные. После переломов кости срастаются очень долго, нередко формируются ложные суставы.
Причины нарушения в работе системы кроветворения пока не изучены. Но у пациентов с высокой активностью болезни костный мозг замещается рубцовой тканью. В крови снижается концентрация всех клеток, развивается тяжелое неизлечимое состояние.
Кроме того, при позднем лечении формируются выраженная деформация суставов кисти. Это резко снижает трудоспособность больных, в конечном итоге приводя к инвалидности.
Характеристика
Суставной синдром обусловлен рядом симптомов, составляющих клиническую картину болезни. Воспалительный процесс затрагивает синовиальную оболочку и суставные капсулы.
Воспалительная реакция захватывает ткани мелких костных сегментов, а крупные проксимальные (колено, голеностоп, локоть, плечо) этот процесс затрагивает гораздо позже.
Визуализационные тесты для диагностики
Для подтверждения диагноза иногда требуется провести визуализационный метод обследования. Рентгенологическая диагностика в большинстве случаев не нужна. На снимке можно увидеть только наличие деформации.
При ревматическом синдроме ревматологи рекомендуют провести такие исследования:
- электромиограмма;
- плантограмма;
- кожная термография;
- артроскопия;
- суставная сцинтиграфия;
- радиологическое исследование.
Данные обследования помогут ревматологам и радиологам поставить правильный диагноз, исключив некоторые псевдоотрицательные или псевдоположительные аспекты.
Обнаружение проблем с сердцем требует проведения электрокардиограммы, ультразвукового исследования.
В 1997 году Американской коллегией ревматологов были предложены критерии диагностики ревматоидного артрита, которые актуальны и по сей день. При выявлении 4-х из 7 этих критериев данный диагноз считается достоверным.
• Утренняя скованность суставов, которая длится более 1 часа в течение 6-ти недель.• Поражение трех и более суставов.• Поражение суставов кисти.• Симметричность поражение, то есть заболевание одинаковых суставов слева и справа.• Ревматоидные узелки.• Положительный ревматоидный фактор.• Характерные рентгенологические изменения.
Но, к сожалению, данные признаки можно обнаружить лишь на более поздних стадиях развития заболевания. Поэтому при появлении симптома утренней скованности, припухлости или болезненности в суставах кисти, рекомендовано как можно быстрее обратиться к ревматологу. Ранние формы ревматоидного артрита гораздо лучше поддаются лечению.
В анализе крови: снижение концентрации гемоглобина и уменьшение количества эритроцитов, тромбоцитов на фоне ускоренного СОЭ (скорость оседания эритроцитов). Кроме того, у пациентов с ревматоидным артритом увеличивается концентрация воспалительных факторов, таких как С-реактивный белок, гамма-глобулин.
Обращает на себя внимание наличие в крови ревматоидного фактора. Ревматоидный фактор — это особое вещество, которое выделяется иммунной системой для борьбы с клетками оболочки суставов. Выявление этого показателя в крови говорит не только о наличии ревматоидного артрита, но также характеризует степень активности процесса.
Основополагающее значение для диагностики ревматоидного артрита имеет рентгенография суставов, как правило, суставов кистей и стоп. Сужение суставных щелей, а также признаки разрушения участков костей, прилегающих к суставу, говорит в пользу ревматоидного артрита.
Причины возникновения болезни
В 1-й – экссудативный период – развивается иммунновоспалительный процесс синовиальной оболочки: контуры больного сустава становятся «размытыми», нарушаются его функции, нарастает отек, увеличивается болезненность.
Воспалительная реакция усиливается к 3-4 часам утра, а утром ощущается сильная скованность суставов.
Примерно в течение года симптомы повторяются изо дня в день. У части больных они могут «сгладиться», а примерно в 25-20% случаях наблюдается ремиссия – при условии, что болезнь была своевременно диагностирована, и проводились комплексные лечебные мероприятия.
После этого периода ревматоидный артрит неизбежно переходит в пролиферативную фазу.
Она характеризуется процессом деформации суставов, при котором мышечные волокна, прилегающие к периартикулярным тканям, начинают атрофироваться.
Связки натягиваются, и образуются сгибательные контрактуры. Двигательная функция постепенно утрачивается – развивается анкилозирование, которое влечет за собой полную неподвижность пораженных костных групп.
Медикаментозное лечение острых приступов
Чтобы устранить остаточные вещества после стрептококковой инфекции, необходимо в течение 10 дней перорально принимать «Феноксиметилпенициллин» или «Бензатин пенициллин».
Затем, лечение ревматического артрита направляется на снятие симптомов. Важно соблюдать постельный режим, поскольку он уменьшает боли в суставах, и снижает сердечную нагрузку.
Длительность постельного режима зависит от показателей. Маркеры воспаления (лейкоциты, тромбоциты, СОЭ, температура) должны быть снижены до определенного уровня.
Длительный постельный режим, особенно у детей или подростков, создает проблемы скуки и депрессии, которые должны быть предусмотрены.
У некоторых пациентов, особенно в раннем подростковом возрасте, развивается молниеносная форма сердечной недостаточности с выраженной митральной регургитацией, а иногда и сопутствующей аортальной. Если сердечная недостаточность не реагирует на медикаментозное лечение, требуется замена клапана.
Стоит отметить, что радикальных методов, чтобы вылечить ревматический полиартрит, не существует.
Нестероидные противовоспалительные препараты (НПВП) и анальгетики должны использоваться в качестве симптоматической терапии только в комбинации с БПВП. Эти агенты не оказывают влияние на остановку прогрессирования заболевания.
Если длительно лечить ревматический полиартрит НПВП, можно заполучить гастрит, язвенную болезнь, гипертонию, почечную недостаточность.
Большинство из них действуют как анальгетики. Перечень НПВП, назначаемых при заболевании:
- Ацетаминофен;
- Диклофенак;
- Аспирин;
- Ибупрофен и другие.
Чаще всего назначают Аспирин в кишечнорастворимой форме при артрите, лечение облегчает симптомы артрита быстро и оперативно. В течение 24 часов лекарство помогает подтвердить диагноз.
Кроме того, он вызывает шум в ушах и временную глухоту, если его концентрация в крови превышает допустимую норму. Аспирин следует продолжать принимать до тех пор, пока СОЭ не снизиться до нужных показателей.
При возникновении интоксикации, обратитесь к врачу за консультацией, чтобы сменить препарат.
Селективные ингибиторы ЦОГ-2, такие как Целекоксиб и Рофекоксиб, характеризуются низким риском желудочно-кишечных эрозий и язв. Недостаток новых агентов заключается в повышенном риске сердечно-сосудистых осложнений для пациентов, принимающих эти препараты.
Глюкокортикостероиды (ГКС) используются для того чтобы подавить воспаление и сохранить суставы. Их часто назначают в начальных этапах развития или при очередной вспышке в качестве временной помощи, и в получении контроля над болезнью.
Из-за их долгосрочных побочных эффектов, глюкокортикостероиды нельзя принимать постоянно. В пролонгированных формах, они используются для внутрисуставных инъекций. ГКС в высоких дозах назначают для лечения угрожающей жизни болезни, например, при ревматоидном васкулите. Их разрешено применять для контролирования развития патологии во время беременности, когда большинство других препаратами противопоказано.
Кортикостероиды производят более быстрое облегчение симптомов, чем аспирин и другие НПВП. Нет доказательств, что долгосрочное использование стероидов полезно. В острой фазе ревматического полиартрита назначают Преднизолон. Принимать препарат следует до тех пор, пока СОЭ не придет в норму.
Лечение должно быть направлено на снижение степени активности процесса, на уменьшение боли, скованности в суставах, а также предупреждения осложнений.
Правильное питание играет большую роль в лечении ревматоидного артрита. Установлено, что некоторые продукты у большинства больных способствуют возникновению осложнений. Пациентам с ревматоидным артритом рекомендуется полностью исключить их из рациона. К таким продуктам относятся: жирное мясо, молоко, цитрусовые, кукуруза, овсяные и ржаные крупы.
Выраженным противовоспалительным и обезболивающим действием обладают нестероидные противовоспалительные средства (НПВС), такие как диклофенак, дексалгин, нимесулид, мелоксикам, а также глюкокортикоиды — преднизолон. Эти лекарства могут применяться уже на ранних стадиях развития заболевания по определенной схеме. Побочным эффектом НПВС является их негативное влияние на слизистую оболочку желудочно-кишечного тракта, что проявляется развитием язв.
Для уменьшения активности ревматоидного процесса применяются такие препараты, как Д-пеницилламин, метотрексат, азатиоприн, циклофосфамид. Общим их свойством является подавление активности иммунной системы. Поэтому во время лечения пациент становится достаточно восприимчивым к инфекционным заболеваниям. Кроме того, эти препараты обладают большой токсичностью, что проявляется изменениями в крови, поражением почек, печени, легких и других органов.
Помимо лекарственной терапии для удаления циркулирующих провокаторов воспаления показано проведение гемосорбции (удаление определенных веществ из крови путем фиксации их на сорбентах) и плазмофереза (удаление плазмы с вредными веществами и замещение её таким же объемом донорской плазмы).
Местное лечение заключается в ведении противовоспалительных средств (дипроспан) в полость сустава, а также аппликации на сустав мазей, гелей, содержащих НПВС.
В комплексе с лекарственными препаратами для местного лечения воспаления применяется физиотерапия. Может быть рекомендовано ультрафиолетовое облучение суставов, магнитотерапия, электрофорез противовоспалительных препаратов, лазеротерапия. Массаж и лечебная физкультура назначаются при стихании воспалительного процесса.
В настоящее время успешно применяется удаление участка поврежденной оболочки, либо целого сустава с последующим протезированием. В качестве поддерживающего лечения рекомендуются ношение ортезов — особых приспособлений, которые одеваются на пораженную конечность, как правило, на ночь, и за счет поддержания определенной формы не дают деформироваться суставам.
Что запомнить?
- Заболевание сложно распознать на ранних стадиях, поэтому требуется тщательная дифференциальная диагностика. Если повышенная утомляемость, слабость, анемия, потеря веса сопровождаются ощущением дискомфорта в мелких суставах (кисти, ступни) – это уже серьезный повод для того, чтобы обратиться в больничное учреждение.
- Ревматоидный артрит – неизлечимое заболевание, поэтому шансов на длительные ремиссии и хорошее самочувствие больше у тех больных, которые неукоснительно соблюдают рекомендации врача.
- Даже если удалось добиться стабилизации состояния, проведение лечебных мероприятий следует продолжать дальше. Ревматоидный артрит, как «спящий зверь», ожидает своего часа.
- Нельзя забывать о правильном питании, регулярных посильных физических нагрузках (достаточно даже ежедневных прогулок на свежем воздухе). Курение и алкоголь способствуют развитию болезни – вредные привычки придется бросить раз и навсегда.
- Лечение в домашних условиях проводится под контролем лечащего врача. Больные могут потерять драгоценное время, пока занимаются самолечением.
- Ревматоидный артрит грозит тяжелыми осложнениями, инвалидизацией и в редких случаях – летальным исходом, если пустить болезнь на самотек.
Прогноз развития ревматоидного артрита
Это значит, что, несмотря на проводимое лечение, добиться полного выздоровления невозможно. Кроме того, препараты для лечения отличаются крайне высокой токсичностью. Продолжительность жизни пациентов с ревматоидным артритом в среднем на 5-10 лет меньше, чем в общей популяции. У таких пациентов за счет постоянного хронического воспаления повышен риск внезапной сердечно-сосудистой смерти, внутренних кровотечений, инфекционных осложнений.
Профилактика ревматоидного артрита
Учитывая аутоиммунный характер поражения, специфические профилактические мероприятия не могут быть разработаны. К общим рекомендациям относятся: избегать переохлаждения, воздействия токсических веществ, психоэмоционального перенапряжения, своевременное и эффективное лечение инфекций. Для предотвращения развития осложнений необходимо соблюдать диету и даже при минимальных признаках заболевания обратиться к ревматологу.
Врач терапевт Сироткина Е.В.