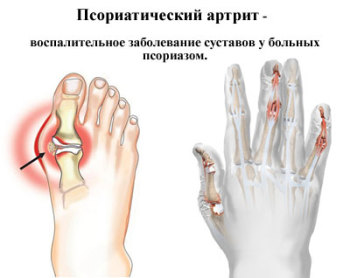
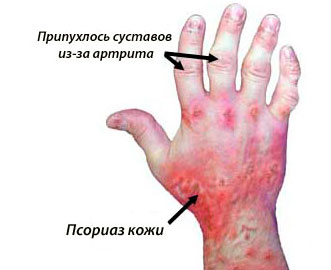
Проявление, развитие, лечение и фото псориаза суставов
Псориаз суставов — опасное осложнение псориаза
Приблизительно у 7% людей, страдающих псориазом, заболевание поражает суставы. Считается, что псориатический артрит является осложнением псориаза и, как правило, проявляется через несколько лет, после возникновения псориазных бляшек.
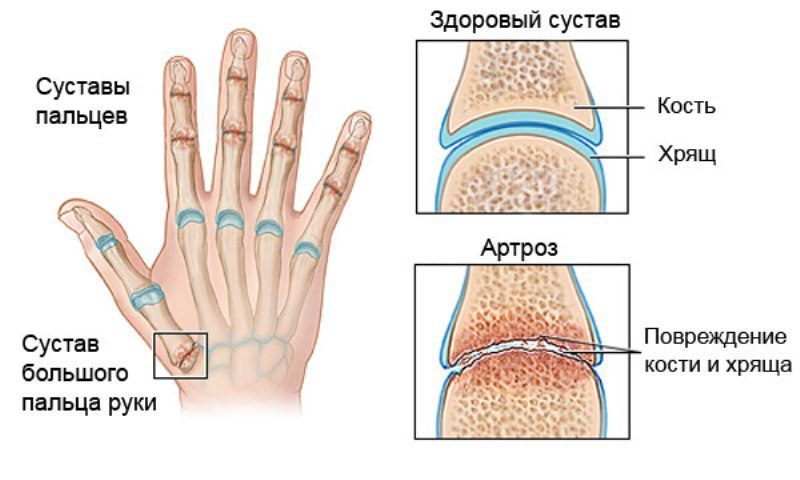
Но в некоторых ситуациях псориаз развивается именно на фоне артрита. Заболевание протекает с воспалением хрящевых и костных тканей, поражает суставы, связки и сухожилия. Псориаз суставов крайне редко диагностируется в детском возрасте.
Обычно недуг встречается у людей в 20-50 лет. Чаще всего поражению подвергаются кисти рук и стопы. Нарушение функционирования опорно-двигательного аппарата способно привести к инвалидности пациента.
Как псориаз влияет на суставы?
Как правило, псориатический артрит считается осложнением псориаза и протекает с воспалением опорной системы. Поражение суставов, возникающее при псориазе, часто путают с ревматоидным артритом, поскольку оба заболевания протекают со схожими признаками.
Характерными отличиями псориатического артрита считаются:
- Несимметричное поражение суставов.
- Возникновение болезненных ощущений в пятках.
- Часто одновременно поражаются несколько суставов на пальцах верхних конечностей.
- Кожные покровы вокруг поврежденного сустава приобретают сине-багровый окрас.
Псориатический артрит можно отличить от ревматоидного, если на коже уже проявились бляшки. В ситуациях, когда поражение суставов возникло раньше кожных проявлений, то постановка диагноза значительно усложняется.
Классификация болезни
Медицина выделяет следующие типы псориаза суставов, согласно международному классификатору болезней:
- Олигоартрит. Данное заболевание характеризуется асимметрическим воспалением нескольких суставов (менее четырех).
- Дистальный межфаланговый псориатический артрит. Данный недуг поражает некрупные суставы пальцев верхних конечностей.
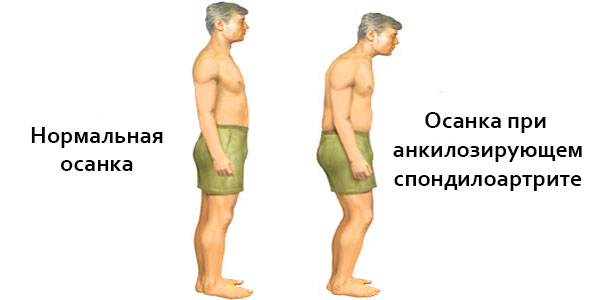
- Псориатический спондилит. Болезнь характеризуется поражением позвоночного столба. Недуг способен распространяться на любую его часть.
- Мутилирующий артрит. Заболевание поражает кости, вызывая их разрушение. Патология распространяется на суставы верхних и нижних конечностей. Отмечается отек мягких тканей, укорачивание пальцев.
- Симметричный полиартрит. Данный вид напоминает ревматоидный артрит. Патология поражает симметрично обе конечности.
Псориаз не поражает сразу все суставы организма и по степени протекания бывает активным в период рецидива и неактивным в стадии ремиссии.
Причины развития болезни

Медицине до конца не удалось причины возникновения псориаза. Предполагают, что заболевание развивается на фоне наследственной предрасположенности. Кроме того, псориаз суставов может возникнуть в результате проникновения инфекции.
Предрасполагающими факторами к формированию болезни считаются:
- большие физические нагрузки;
- стрессовые ситуации и частые эмоциональные потрясения;
- вредные привычки;
- частые травмирования суставов;
- нарушения гормонального фона;
- переутомляемость;
- тяжелые вирусные болезни;
- недостаточность сна;
- переедание и лишний вес;
- прием нестероидных противовоспалительных медикаментов;
- работа на химических предприятиях.
Кроме того, в отдельную группу риска входят пациенты со СПИДом и ВИЧ-инфицированные. У таких людей заболевание способно возникнуть в результате простуды либо любой инфекции.
При псориазе в результате воспаления синовиальной оболочки болят суставы, отмечается скованность движений. Кроме того, патологический процесс способен поражать и иные части сустава. Очень часто проявляет псориаз суставов симптомы через 10 лет после начала недуга.
Признаки патологии
Псориаз и суставы считаются взаимосвязанными понятиями. Патология может развиваться как постепенно, так и стремительно. Главными признаками недуга считается болезненность.
Кроме того, на наличие заболевания будут указывать:
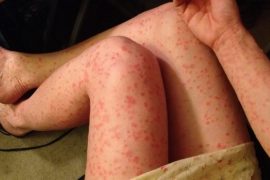
- появление красных пятен в области пораженного сустава;
- отеки;
- боль в суставе по утрам и ночью;
- скованность движений;
- частые вывихи, возникающие в результате утраты эластичности связками;
- деформация суставов.
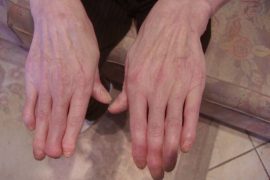
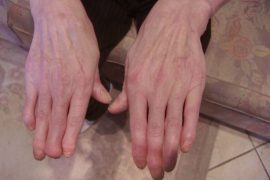
Степень и выраженность проявлений будет зависеть от этапа развития болезни и общего состояния пациента. Как правило, псориаз поражает некрупные суставы верхних и нижних конечностей, реже заболевание распространяется на колени, локти и тазобедренную область.
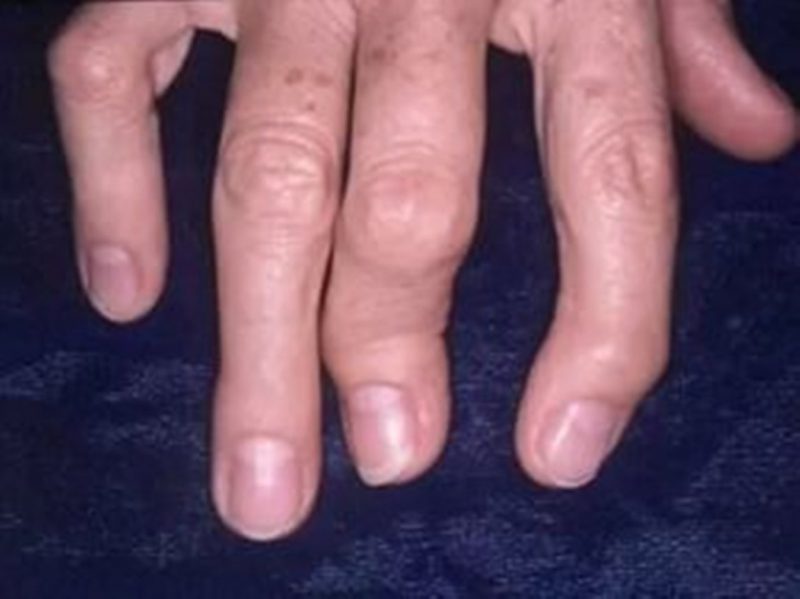
При поражении пальцев, отмечается их укорачивание и деформация. Ногти имеют неровную поверхность и темнеют.
Кроме того, у пациента отмечается:
- отечность пораженного пальца;
- навязчивая боль;
- невозможность двигать пальцем, возникшая в результате воспаления сгибательных сухожилий.
Если заболевание поразило позвоночник, то у человека возникает боль в спине, которая усиливается при движении, физических нагрузках либо после продолжительного покоя. Человеку нелегко наклониться либо разогнуть спину.
Псориаз суставов протекает с периодами чередования обострений и ремиссий и требует своевременное лечение. Это поможет избежать осложнений.
Диагностические мероприятия
Для постановки точного диагноза врач использует следующие методы:
- Сбор анамнеза и визуальный осмотра пациента, позволяющий выявить псориатические высыпания и визуальные изменения в суставах.
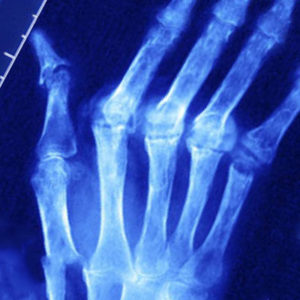
- Рентгенография. Данное исследование способно выявить уменьшение суставной щели, указывающей на артроз. А также этот метода помогает установить степень поражения и тяжесть протекания недуга.
- Анализ крови. Про поражение суглобов наблюдается повышение глобулина, СОЭ, сиаловых кислот, фибриногена.
- Исследование синовиальной жидкости. Проводят при поражении крупных суставов. Снижение вязкости, а также увеличенный цитоз будут указывать на артроз. Данное исследование позволяет исключить подагру. Про отсутствие заболевания укажет присутствие мочевой кислоты.
Для дифференциальной диагностики с ревматоидным артритом назначают сдачу анализа на ревматоидный фактор. Отрицательный результат будет указывать на наличие суставного псориаза.
Возможные осложнения
Первые признаки заболевания заметны не всегда, поэтому недуг диагностируют на поздних этапах развития. Отсутствие лечения пораженных суставов при псориазе приводит к нарушенной микроциркуляции крови в сосудах разных внутренних органов, расширению капилляров и спазму артерий.
Псориатический артрит опасен следующими осложнениями:
- Развитием дактилита. В результате воспаления фалангов пальцев рук они значительно увеличиваются в размерах и напоминают сосиски. Человека мучает сильная боль, он не может выполнять малейшие движения. Дактилит также способен поражать и пальцы на нижних конечностях. В таких ситуациях человек ощущает сильную боль при ходьбе и ему тяжело подобрать удобную обувь.
- Воспалением межпозвоночных суставов. В результате нарушается функция позвоночника и человеку тяжело сгибать или разгибать спину. При этом он ощущает сильную боль. Как правило, недуг поражает зону соединения позвоночника с тазом.
- Пороком сердца. Нарушение кровотока сердца приводи к неправильной работе органа.
- Этнезопатией. Как правило, поражает стопы. В результате воспаления ухудшается функция стоп и человек не в состоянии согнуть либо разогнуть пальцы ног. При ходьбе пациента мучает сильная боль.
- Генерализованной амиотрофией. В результате нарушенного питания мускул возникают дегенеративно-дистрофические их изменения, нарушается их сократительная функция, отмечается их истончение.
Кроме того, у человека могут возникнуть воспаления слизистой глазного яблока, язвенные поражения слизистых желудка и кишечника, кардит, полиаденит, амилоидоз и полиневрит.
Методы лечения
Излечится от суставного псориаза полностью невозможно. Заболевание характеризуется хроническим протеканием и прогрессирует с каждым днем. В итоге наступает инвалидность и утрата работы опорно-двигательного аппарата. Однако медицина разработала методы, способствующие замедлить протекание патологического процесса и в некоторых ситуациях восстановить функции сустава.
Медикаментозная терапия

Применение лекарственных препаратов назначают для достижения следующих целей:
- замедления развития недуга;
- устранить неприятные проявления болезни;
- поддержать иммунитет;
- нормализовать работу опорно-двигательного аппарата;
- частично устранить воспаление.
Обычно для лечения применяют следующие группы медикаментозных средств:
- Нестероидные противовоспалительные препараты: Диклофенак, Метотрексат, Вольтарен, Мовалис, Ибупрофен, Нимесулид, Пираксикам. Помогают купировать болевые ощущения, снять скованность движений, снизить очаги воспаления и избавиться от отечности.
- Кортикостероиды: Дексаметазон, Гидрокортизон или Преднизолон. Данные гормональные препараты избавляют от всех неприятных проявлений псориаза. Однако данная группа лекарств способна вызвать побочные явления. Поэтому часто их назначают в виде инъекций в суставную полость или мышц. Длительный прием гормональных мазей может привести к атрофии кожных покровов.
- Метотрексат. Цитостатик, замедляющий интенсивное деление клеток кожи при псориазе. Во время приема следует следить за работой печени и почек.
- Сульфасалазин. Данное антибактериальное средство назначают не часто в случаях присоединения бактериальной инфекции. Лекарство имеет большой список побочных эффектов.
Чтобы улучшить кровообращение врач назначает прием Пиридоксина, Курантила, Пентилина или Дротаверина. Врач индивидуально рассчитывает схему и дозировку медикаментозных препаратов.
Физиотерапия

В комплексе с медикаментозным лечением хорошо зарекомендовали себя физиотерапевтические методы:
- лечебная физкультура;
- УВЧ;
- лазеротерапия;
- электрофорез с анальгином;
- магнитная терапия;
- фонофорез с гидрокортизоном;
- озокеритовые аппликации;
- ПУВА-терапия.
Как правило, физиотерапия назначается в период ремиссий в профилактических целях.
Хирургические методы
Оперативное вмешательство для лечения псориаза суставов назначается очень редко. Если пациент четко придерживается всех рекомендаций врача, то осложнения не возникают и нет потребности в проведении хирургического вмешательства. Однако в запущенных ситуациях врачи назначают эндопротезирование, при котором проводят замену пораженных тканей на искусственную. Кроме того, может назначаться артропластика сустава.
Хирургический метод поможет восстановить функционирование сустава и снять болезненность. Восстановительный период является продолжительным и состоит из антибиотикотерапии и реабилитационных мероприятий.
Суставный псориаз является неизлечимым недугом и опасен своими последствиями. Патология постепенно приводит к разрушению сустава и нарушения его двигательной функции. Болезнь способна одновременно поразить несколько суставов. Псориаз требует комплексного и продолжительного лечения, чтобы снизить распространение патологического процесса и избежать серьезных осложнений.
Источник:
Состояние суставов при псориазе, признаки псориатического артрита
 Псориаз считается мультифакторным недугом, который поражает, в основном, эпителиальный покров. Однако в некоторых случаях у больных встречаются нарушения работы органов, их систем и суставов. Происходит это по причине возникновения воспаления в тканях хрящей и костей, а также их связок с сухожилиями.
Псориаз считается мультифакторным недугом, который поражает, в основном, эпителиальный покров. Однако в некоторых случаях у больных встречаются нарушения работы органов, их систем и суставов. Происходит это по причине возникновения воспаления в тканях хрящей и костей, а также их связок с сухожилиями.
Сегодня псориатический артрит диагностируется у 30% больных в возрасте от 25 лет. Замечено также, что патологии суставов обычно возникают через десять лет после проявления первых признаков заболевания на коже. Кроме того, у 10% больных заболевание начинает проявляться именно в виде артрита.
Признаки псориатического артрита
В большинстве случаев псориаз костей и суставов проявляется уже после дерматологических симптомов, но может возникнуть и без них с такими характерными признаками:
- Боли в ночной период или при движении;
- Деформация суставов, отек;
- Нарушение плотности и эластичности связок;
- Пигментация кожи в местах поражения суставов;
- Укорочение пальцев;
- Утренняя скованность;
- Частые вывихи.
Зачастую недуг поражает мелкие суставы конечностей, что сопровождается болью, отечностью и ограничением двигательной функции.
В 40% случаев в патологический процесс могут быть вовлечены и суставы позвоночника, а также области крепления костей со связками. В таком случае главными симптомами псориаза костей является их воспаление и медленное разрушение с локализацией в ахилловом сухожилии, подошвенной области, берцовых и плечевых костях.
У 80% больных также наличествует поражение ногтевых пластин, сопровождающееся изменением цвета и формы. У беременных женщин псориаз может усилится вследствие гормональных изменений и набора веса. Кроме того, лечение при беременности усложняется тем, что большинство медикаментов запрещено для системного приема.
Помимо поражения суставов у больных псориазом могут наблюдаться патологии внутренних органов:
- Амилоидоз;
- Амиотрофия;
- Гепатит;
- Гломерулонефрит;
- Заболевания глаз;
- Кардит;
- Полиаденит;
- Полиневрит;
- Пороки сердца;
- Спленомегалия;
- Уретрит;
- Цирроз печени;
- Язвенные заболевания.
При обширном поражении органов и суставов у больных псориазом значительно ухудшается качество жизни, а изменения функционирования организма могут повлечь инвалидность. Зачастую к этому состоянию приводит воспаление в тканях органов, что влияет на микроциркуляцию крови по сосудам, артериям и капиллярам. А в свою очередь, стенки сосудов становятся менее эластичными и более плотными, что затрудняет работу всего организма.
Диагностика и причины псориатического артрита
При обращении к дерматологу больным могут быть назначены:
- Анализ крови.
- Клиническое исследование синовиальной жидкости из пораженных суставов.
- Рентген.
Точная причина появления недуга на сегодняшний день не выяснена, но известны факторы, принимающие участие в развитии псориаза суставов:
- Вирусные инфекции;
- Генетическая предрасположенность;
- Сильный стресс;
- Снижение иммунитета;
- Травма;
- Физическое перенапряжение;
- Хронические инфекции.
Классификация псориатического артрита
Согласно международной классификации, поражение суставов при псориазе можно разделить на несколько типов:
- Мутилирующий псориаз и остеолизм характеризуются укорачиванием пальцев рук и ног, а также медленным разрушением костных тканей;
- Олигоартрит – поражение до 5 суставов;
- Патология суставов пальцев конечностей;
- Полиартрит – поражение более 5 суставов;
- Симметричный артрит схожий с признаками ревматического;
- Спондилоартрит, характеризующийся воспалением и ограничением двигательной способности позвоночника.
Как можно увидеть по фото псориаза костей и суставов, он может проявляться в нескольких степенях активности, что свидетельствует о сохранении функций суставов, частичной утрате их работоспособности или полной ограниченности в подвижности больного. Кроме того, псориаз может проявляться в нескольких стадиях – прогресс, стабилизация и регресс. При стадии ремиссии симптомы болезни практически не доставляют больному дискомфорта.
Лечение псориатического артрита
На основе диагноза дерматолога пациентам назначается комплексная терапия:
- Диетическое питание, позволяющее поддерживать здоровую щелочную среду и включающее полный отказ от вредных привычек, алкоголя, копченостей, консервантов, жареных, соленых, жирных и острых продуктов.
- Медикаментозное лечение, направленное непосредственно на замедление развития болезни, быстрое устранение симптомов, нормализацию работы опорно-двигательного аппарата и снижению воспаления.
- Методы народной медицины позволят усилить действие лекарственных средств.
- Оперативное вмешательство, подразумевающее удаление пораженных тканей или протезирование.
- Физиопроцедуры, включающие лазерную, ПУВА, магнитотерапию, фоно и электрофорез.
Несмотря на то, что вылечить псориатический артрит на сегодня полностью невозможно, его симптомы можно контролировать за счет вышеперечисленного терапевтического комплекса. Кроме того, больным важно регулярно посещать ревматолога и дерматолога. Комплекс всех вышеперечисленных мероприятий позволит снизить обострение болезни, устранить симптомы и увеличить период ремиссии.
Чем лечат артрит при псориазе. Комплекс мер по лечению псориатического артрита разрабатываются двумя . С этой целью пациентам необходимо расширить свой ежедневный двигательный режим в области суставов с помощью гимнастики.
Источник:
Псориатический артрит и поражение суставов при псориазе
Псориаз является системным заболеванием, при котором поражается преимущественно кожный покров. Однако возможно распространение патологических реакций организма также на внутренние органы и суставы. Псориатический артрит является следствием развития воспалительных реакций в хрящевой и костной ткани суставных поверхностей, при этом также поражаются связки и сухожилия.
После ревматоидного артрита псориатическое поражение суставов занимает второе место среди всех воспалительных изменений опорно-двигательного аппарата.
Артрит регистрируется у 10-38% пациентов с псориазом и возникает чаще у пациентов в возрасте 26-54 лет. После появления первых псориатических бляшек на коже изменения в суставах возникают приблизительно спустя 10-15 лет. Однако у части пациентов (10-15%) именно с нарушения подвижности начинается это системное заболевание.
Классификация
Согласно МКБ 10 псориатический артрит по клиническому течению подразделяют на следующие типы:

- Артрит дистальных межфаланговых суставов, при котором преимущественно поражаются именно эти области.
- Олигоартрит (вовлечено менее пяти суставов) и полиартрит (при изменении более пяти суставов).
- Мутилирующий суставной псориаз сопровождается остеолизом (разрушением костной ткани) и укорочением пальцев.
- Симметричный полиартрит, который по симптомам и признакам напоминает ревматоидный.
- Спондилоартрит сопровождается воспалением и ограничением подвижности позвоночного столба.
Суставный псориаз может быть различной степени активности:
- активный (минимальный, максимальный, умеренный);
- неактивный (фаза ремиссии).
В зависимости от степени сохранения функциональных способностей при артрите выделяют три степени:
- работоспособность сохранена;
- работоспособность утрачена;
- человек не в состоянии себя обслуживать из-за выраженного ограничения подвижности.
Симптомы и признаки
Симптомы псориатического артрита в большинстве случаев возникают уже после кожных или висцеральных проявлений заболевания. Но у пятой части пациентов псориаз начинается именно с изменений суставов.
Начало заболевания иногда постепенное, но может быть и острым. Однако, как правило, имеются признаки псориатического артрита, перечисленные ниже:
- изменение формы суставов;
- появление болезненных ощущений, которые более заметны не при движении, а в ночное время;
- скованность, более выраженная по утрам;
- суставная деформация;
- иногда отмечается окрашивание кожи в области развития патологического процесса в бардовый цвет;
- при остеолитической форме заболевания происходит значительное укорочение пальцев;
- в связи с нарушением плотности и эластичности связок, часто возникают разнонаправленные вывихи.
Чаще всего в дебюте заболевания отмечается изменение мелких суставов, расположенных на кистях и стопах, реже вовлекаются локтевые и коленные суставы. Довольно характерными симптомами псориаза суставов являются признаки дактилита, который является следствием воспаления сухожилий сгибателей и самих хрящевых поверхностей. Это состояние сопровождается:
- выраженным болевым синдромом;
- отеком всего пораженного пальца;
- ограничением подвижности, которая связана не только с деформацией, но и с болью при сгибании.
Примерно в 40% случаев псориатического артрита поражаются и межпозвоночные суставы. При этом возникают изменения в связочном аппарате, в результате чего формируются синдесмофиты и околопозвоночные оссификаты. Подвижность в этих суставах снижается редко, но болевые ощущения и скованность присутствуют довольно часто.
Также для псориаза с суставным синдромом характерно поражение области прикрепления связок к костям. При этом возникает воспаление, а затем и разрушение прилежащей костной ткани. Излюбленными местами локализации этих процессов являются:
- поверхность пяточной кости в месте прикрепления к ней ахиллова сухожилия;
- пяточный бугор в области прикрепления подошвенного апоневроза;
- бугристость на верхней поверхности большеберцовой кости;
- в области плечевой кости.
У 80% пациентов с псориатическим артритом присутствуют признаки поражения ногтевых пластинок. Сначала на поверхности образуются небольшие ямки или канавки, покрывающие весь ноготь. В дальнейшем изменяется цвет за счет нарушения микроциркуляции, а также в результате ускоренного деления клеток кожи в области ногтевого ложа.
Псориатический артрит и беременность имеют некоторую взаимосвязь, потому что при вынашивании ребенка происходит гормональная трансформация всего организма. А так как предполагается, в том числе, и гормональная природа заболевания, то вполне возможно развитие обострения или даже появление первых признаков поражения суставов. Кроме того, усиление симптомов артрита во время беременности нередко обусловлено и увеличением веса.
К сожалению, лечение этой группы пациенток крайне затруднено, так как им противопоказано большинство препаратов для системного применения. Однако псориаз никак не влияет на репродуктивную функцию и женщина с данным заболеванием в большинстве случаев способна выносить малыша. В период перед беременностью следует пройти полное обследование у дерматолога и, возможно, профилактическое лечение псориаза.
Изменения органов при псориатическом артрите
Поражение суставов при псориазе может быть изолированным или сочетаться с поражением других органов и тканей. Среди системных проявлений выделяют:
- генерализованную амиотрофию;
- трофические нарушения;
- пороки сердца;
- спленомегалию;
- полиаденит;
- кардит;
- амилоидоз внутренних органов, суставов и кожи;
- гепатит;
- язвенно-некротическое поражение слизистой оболочки желудочно-кишечного тракта;
- цирроз печени;
- диффузный гломерулонефрит;
- полиневрит;
- неспецифический уретрит;
- поражение глаз.
При псориатическом артрите и инвалидность, и невозможность самостоятельно себя обслуживать обычно являются следствием не только выраженного поражения суставов, но и изменений функции внутренних органов.
Ведущим фактором при развитии воспалительного процесса в области внутренних органов является нарушение микроциркуляции в сосудах слизистой оболочки. Чаще всего ангиопатия появляется в результате очагового повреждения внутренней оболочки сосудов, спазма артерий и расширения капилляров. Кроме того, в толще сосудистой стенки могут откладываться иммунные комплексы, в результате чего она становится уплотненной, снижается ее эластичность.
Диагностика
Диагностика псориатического артрита во многом основана на наличии ряда характерных рентгенологических признаков заболевания:
- околосуставной остеопороз;
- сужение суставной щели;
- наличие кистовидных просветлений;
- множественные узуры;
- костный анкилоз;
- анкилоз суставов;
- наличие параспинальных оссификаций;
- сакроилеит.
Помимо рентгенографии пациентам с подозрением на псориатический артрит назначают:
- Анализ крови, при котором выявляют признаки воспаления и анемии, увеличение уровня сиаловых кислот, фибриногена, серомукоида и глобулинов. Очень важным отличием от ревматоидного артрита является отрицательный анализ на ревматоидный фактор. В крови нарастает также уровень иммуноглобулинов группы А и G и определяются циркулирующие иммунные комплексы.
- Довольно часто проводят исследование синовиальной жидкости, полученной из суставов. При этом выявляют повышенный цитоз, нейтрофилы. Вязкость суставной жидкости снижена, а муциновый сгусток очень рыхлый.
 Основными критериями, которые позволяют поставить правильный диагноз, являются:
Основными критериями, которые позволяют поставить правильный диагноз, являются:
- вовлечение суставов пальцев;
- множественное асимметричное поражение суставов;
- наличие псориатических кожных бляшек;
- присутствие характерных рентгенологических признаков;
- отрицательный анализ на определение ревматоидного фактора;
- признаки сакроилеита;
- семейный анамнез псориаза.
Что провоцирует псориатический артрит?
Точная причина, по которой возникает псориаз суставов, до сих пор не установлена. Тем не менее, наследственность играет, несомненно, ведущую роль. Псориаз артропатический может возникать также при участии следующих факторов:
- травма в начале заболевания, о которой упоминает около четверти пациентов;
- стресс и эмоциональное напряжение, оказывающие отрицательное влияние на иммунитет;
- значительные физические нагрузки;
- системные инфекции.
В развитии заболевания принимают участие:
- генетический фактор, связанный с мутацией и наличием некоторых антигенов тканевой совместимости и рядом так называемых генов «псориаза»;
- иммунный фактор подтверждается повышением уровня в крови пациентов иммунных комплексов, антител, снижением лимфокинов;
- в пользу инфекционной природы свидетельствует возникновение артрита у пациентов с рядом вирусных заболеваний, в том числе ВИЧ, после перенесенной стрептококковой инфекции;
- более чем у половины пациентов признаки поражения суставов впервые возникают после перенесенного тяжелого эмоционального потрясения.
Методы лечения
На вопрос о том, излечим ли псориатический артрит, правильнее ответить отрицательно. Однако современные достижения медицины помогают врачам предотвращать дальнейшее прогрессирование процесса. В некоторых случаях возможно даже частичное восстановление функции суставов.
Как лечить псориатический артрит у конкретного пациента должен решать доктор после полного обследования и изучения анамнеза.
Медикаментозная терапия
При поражении суставов и псориазе лечение не специфическое, оно направлено на:
- замедление прогрессирования заболевания;
- устранение острых симптомов;
- нормализацию функции опорно-двигательного аппарата;
- уменьшение воспалительных и иммунных реакций.
Применение лекарственных препаратов является ведущей методикой лечения псориатического артрита. Для этого используют различные группы активных веществ.
Противовоспалительные
Нестероидные препараты (ибупрофен, диклофенак) принимают для того, чтобы уменьшить проявления воспаления, а также болевые ощущения и связанные с этим ограничения подвижности. Одновременно становится меньше и отечность в области изменений.
Глюкокортикостероиды
Гормональные препараты способны быстро устранить основные симптомы псориатического артрита. Так как при системном их использовании существует опасность развития негативных реакций, их можно вводить непосредственно в полость сустава.
Метотрексат
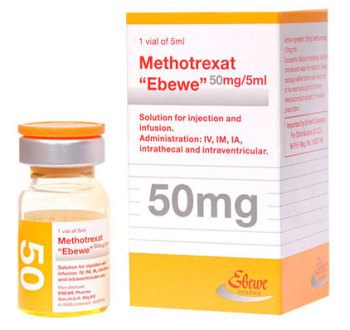
Метотрексат при псориатическом артрите является наиболее часто назначаемым системным препаратом. Несмотря на это, окончательных исследований, доказывающих его эффективность, до сих пор нет. Стандартная доза составляет 15-20 мг в течение недели. Однако пациентам, получающим подобную терапию, следует постоянно контролировать функции печени и почек. В случае же выявления значительных отклонений, необходимо снизить дозу или полностью отменить препарат. При вовлечении в процесс позвоночника и развитии анкилозирующего спондилита, метотрексат обладает низкой эффективностью.
Сульфасалазин
Сульфасалазин обладает противовоспалительным и антибактериальным действием и чаще назначается при ревматоидном артрите. Однако после проведенных не так давно клинических испытаний, было одобрено назначение этого препарата и при псориазе. Сульфасалазин при псориатическом артрите назначают обычно в дозе 2 г. Принимать его нужно длительно. Но в связи с наличием большого количества побочных эффектов, в частности со стороны кишечника, а также отсутствием эффективности при поражении позвоночника, вопрос о назначении этого лекарства должен решаться в индивидуальном порядке.
Ингибиторы фактор некроза опухоли
При лечении псориатического артрита лекарствами наибольшую эффективность показали представители веществ, ингибирующих рост опухоли (адалимумаб, этанерцепт, инфликсимаб). Эта терапия воздействует на патогенетические механизмы, то есть не просто устраняет симптомы заболевания, но и противостоит главным его причинам. Основным неудобством этой методики является инъекционное введение лекарства, но большинство пациентов относятся к этому нормально, так как они ощущают явное улучшение состояния.
Циклоспорин
Циклоспорин при псориатическом поражении принимают по 3 мг в сутки. Этот препарат замедляет изменения, происходящие в костной и хрящевой ткани, что подтверждается рентгенологически.
Лефлуномид
Лефлуномид оказывает положительное действие на течение заболевания, уменьшая артралгии и припухлость в области суставов, а также замедляет разрушение костей. Это, несомненно, улучшает качество жизни пациента. Принимают его в дозе 100-20 мг в сутки.
Физиотерапия
На фоне псориаза лечение артрита с использованием физиотерапевтических процедур в ряде случаев бывает весьма эффективным. Чаще всего применяют следующие методики:
- лазерное облучение крови;
- ПУВА-терапию;
- магнитотерапию;
- электрофорез с применением глюкокортикостероидов;
- фонофорез;
- лечебную физкультуру.
Диета
Диета при псориатическом артрите суставов играет важную роль в терапии заболевания, так как помогает закрепить результаты, достигнутые путем медикаментозного воздействия. Довольно значимым условием нормализации состояния является поддержание в организме щелочной среды, так как в противном случае высока вероятность развития обострения заболевания.
Питание при псориатическом артрите необходимо осуществлять по следующим правилам:

- отказ от алкогольной продукции;
- исключение возможных аллергенов, что осуществляется в индивидуальном порядке;
- прием пищи небольшими порциями;
- отказ от копченых блюд, консервантов, острых и соленых продуктов;
- запрещено употреблять цитрусовые;
- ограниченный прием легкоусвояемых углеводов;
- увеличение объема кисломолочных продуктов, злаков, овощей, бобовых;
- заменить сливочное масло растительным.
Вместе с тем, диета при псориатическом артрите должна быть низкокалорийной, так как при избыточном весе увеличивается нагрузка на суставы. Это приводит к усилению болевых ощущений, а также деформации и появлению других симптомов. Так как большинство физических нагрузок противопоказано при серьезных внутрисуставных изменениях, единственным шансом пациентов на устранение избытка веса является правильное питание.
Народные методы лечения
Лечение псориатического артрита народными средствами никогда не следует использовать в качестве самостоятельной методики. Однако их применение дополнительно к основной терапии в некоторых случаях вносит свой вклад.
- Отвар из брусники готовят из двух маленьких ложек сухих листьев и стакана горячей воды. Свежеприготовленный раствор следует остудить и выпить маленькими глотками.
- Смешать несколько капель скипидара, растительного масла и одну мелко натертую морковь. Приложить на ночь компресс.
- Смешать мать-и-мачеху, продырявленный зверобой и лекарственный одуванчик в равных пропорциях и сделать настой на литре кипятка. Принимать по 50 мл ежедневно.
- Березовые почки отваривают в течение четверти часа на медленном огне, остужают и принимают по 30 мл перед едой.
Оперативное лечение при псориатическом артрите проводят довольно редко, когда консервативная медицина не помогла справиться с заболеванием. Хирургическая методика включает удаление пораженных тканей из сустава, с целью восстановления его функции, протезирование крупных суставов, а также фиксацию в заданном положении.
Однозначно ответить на вопрос о том, как вылечить псориатический артрит, нельзя, потому что это определяется с учетом индивидуальных особенностей. Именно поэтому при появлении подозрения на развитие заболевания, следует как можно скорее провести полное обследование. Необходимо помнить, что при позднем обращении пациентов существует вероятность того, что функцию суставов восстановить не удастся.
Источник:
Псориаз суставов, он же псориатический артрит: клиническая картина и подходы к лечению
Псориаз является опасным заболеванием, полностью излечиться от которого не представляется возможным. Длительное течение болезни не только доставляет человеку массу неприятных ощущений, но и провоцирует развитие многих серьезных осложнений, в число которых входит псориатический артрит.
Псориатическая артропатия: что это такое?
 Псориатический артрит — это заболевание хронического характера, в ходе которого происходит поражение периферических, а в некоторых случаях и более крупных суставов.
Псориатический артрит — это заболевание хронического характера, в ходе которого происходит поражение периферических, а в некоторых случаях и более крупных суставов.
Недуг развивается на фоне псориаза, а иногда является предвестником появления кожной сыпи. Болезни подвержены люди всех возрастных категорий. Количество больных женщин несущественно преобладает над пораженными недугом представителями сильного пола.
Нередко больные путают симптоматику псориатического артрита с признаками ревматоидного. На самом деле перечисленные заболевания проявляются немного по-разному. Симптоматика псориатического артрита в отличие от второго заболевания появляется достаточно быстро.
Он поражает межфалагновые суставы, а после — пястно-фаланговые. Поражения тканей, возникающие под воздействием псориаза, являются более тяжелыми, чем те, появление которых провоцирует ревматоидный артрит.
Классификация
Псориатический артрит может проявляться по-разному, поражая суставы разных зон. По этой причине для простоты диагностики и выбора предписаний специалисты разработали отдельную классификацию, включающую возможные варианты болезни.
В числе вариантов болезни выделяют следующие виды недуга:
- артрит дистальных межфаланговых суставов. В этом случае происходит поражение суставов, расположенных именно в этой зоне;
- олигоартрит и полиартрит. В первом случае происходит воспаление одного сустава, а во втором — недуг синхронно поражает более пяти суставов;
- спондилоартрит (спондилит). При таком виде болезни происходит воспаление и уменьшение подвижности позвоночника;
- мутилирующий суставной псориаз. Это заболевание сопровождается разрушением костной ткани, в результате чего происходит уменьшение длины пальцев;
- симметричный полиартрит. Симптоматика этого вида болезни очень похожа на признаки ревматоидного артрита.
Помимо перечисленных выше видов заболевания, основанных на особенностях развития болезни, различают три формы недуга: легкую, среднюю, тяжелую.
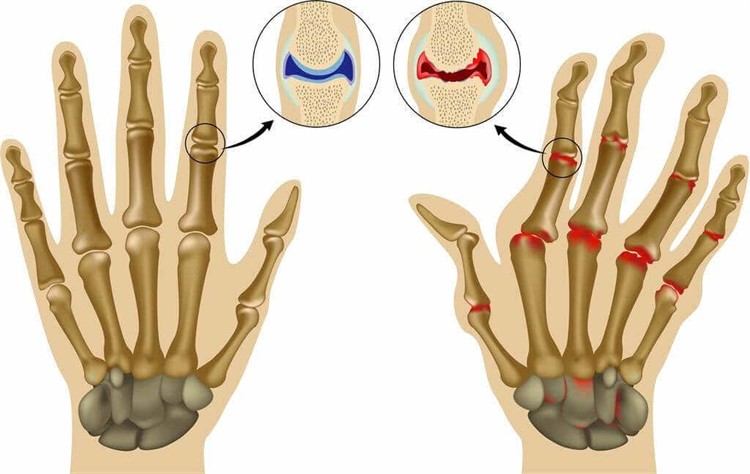
Также специалисты выделяют 4 стадии псориатического артрита:
- 1 стадия (работоспособность больного сохраняется);
- 2 стадия (происходит утрата работоспособности);
- 3 стадия (подвижность больного нарушается, в результате чего он не может ухаживать за собой);
- 4 стадия (практически полная утрата подвижности, которая сопровождается отмиранием мышечной ткани).
Из-за такого разнообразия вариантов недуга поставить пациенту точный диагноз может только специалист.
Причины поражения суставов при псориазе
 Псориаз относится к числу аутоиммунных заболеваний, при котором происходит сбой в работе нервной системы и иммунитета. По сути, иммунная система выступает в роли защитного щита, способного обеспечить человека надежным барьером от всевозможных вредоносных агентов.
Псориаз относится к числу аутоиммунных заболеваний, при котором происходит сбой в работе нервной системы и иммунитета. По сути, иммунная система выступает в роли защитного щита, способного обеспечить человека надежным барьером от всевозможных вредоносных агентов.
В идеале иммунитет уничтожает опасные для организма клетки, за счет чего мы сохраняем здоровье. При псориазе в работе этой системы происходит сбой, в результате чего организм начинает атаковать и уничтожать собственные клетки.
Итогом становятся не только очаги на кожных покровах, но и разрушенные суставы.
Описанный процесс могут усугублять следующие обстоятельства:
- чрезмерные физические нагрузки;
- постоянное ощущение стресса (вызывает сбои в работе иммунной системы);
- травма на ранней стадии развития болезни;
- генетическая предрасположенность;
- перенесенные инфекции различной природы.
Симптомы артропатии
Как правило, симптомы артрита проявляются уже тогда, когда на коже сформировались воспаленные пятна. Однако примерно у пятой части больных псориаз начинается именно с воспаленных суставов. Заболевание может проявляться остро или же развиваться постепенно.
Независимо от характера течения болезни патологические процессы сопровождаются следующими признаками:
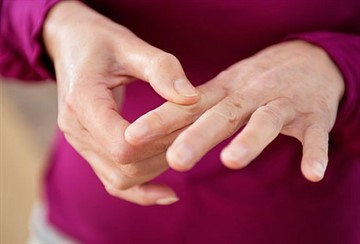
- изменение контуров суставов и их деформация;
- появление болевых ощущений в суставах, которые проявляются преимущественно не во время движения, а в ночное время, когда больной спит;
- скованность больных суставов в утреннее время;
- окрашивание кожного покрова в месте воспаления в бордовый цвет;
- появление разнонаправленных вывихов (из-за нарушения эластичности и плотности связок);
- хруст колен;
- укорочение пальцев.
Распознать псориатический артрит и не перепутать его с похожими недугами, не имея медицинского образования, довольно сложно. Но в большинстве случаев пораженные участки выглядят одинаково.
Сустав имеет воспаленный вид, кожа в этой зоне приобретает бордовый или насыщенный розовый оттенок, температура кожных покровов в пораженной области поднимается.
Чем страшна болезнь: последствия и осложнения
Однако это происходит только в особо тяжелых случаях. Итак, помимо того, что болезнь разрушает суставы и провоцирует появление сильных болевых ощущений, некоторые ее виды также могут создавать пациенту дополнительные трудности.
Осложнением может быть дактилит (болезненное припухание пальцев кистей и стоп), боли в стопе из-за воспаления сухожилий, спондилит (воспаление суставов позвоночного столба).
Чтобы не усугубить и без того непростое состояние, рекомендуется постоянно поддерживать свой организм, проходя регулярные курсы профилактической терапии.
К какому врачу обратиться?
Изначально с диагнозом «псориаз» пациентам следует обращаться к дерматологу. Если недуг уже начал поражать кости или же окончательной уверенности в присутствии псориатического артрита нет, посетите консультацию ревматолога.
Диагностика
Отдельного анализа, результат которого может достоверно подтвердить диагноз «псориатический артрит», не существует. Поэтому специалист назначает пациентам ряд исследований, оценив результаты которых, можно с уверенностью утверждать, что у больного именно этот недуг.
Обычно пациенты, страдающие характерной симптоматикой, получают направление на следующие виды обследования:
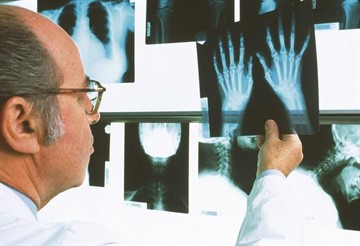
- рентген. Позволяет проверить ткани суставов на предмет наличия разрушений, характерных только для данной болезни;
- СОЭ (скорость оседания эритроцитов);
- ревматоидный фактор (РФ). Это антитело (белковое образование), присутствующее в крови при наличии псориатического артрита.
- анализ синовиальной жидкости. Жидкость берут при помощи длинной иглы из коленного сустава, после чего изучают ее состав в лаборатории. Если она содержит мочевую кислоту, значит, у пациента развивается подагра, а не артрит.
Также во время осмотра с целью максимальной точности диагноза специалистом используется таблица критериев КАСПАР (CASPAR), разработанная и утвержденная докторами в 2006 году. В данном случае врач будет оценивать некоторые внешние критерии (всего 5 пунктов): наличие псориаза в момент осмотра, дактилита и другие.
За соответствие каждому из пунктов пациент получает по 1 баллу. Чтобы больному был поставлен соответствующий диагноз, ему необходимо набрать от 3 до 5 баллов.
Лечение артропатического псориаза
К сожалению, данное заболевание довольно тяжело поддается лечению, а специальной терапии, способной навсегда избавить пациента от боли и прочих неудобств, не существует. Поэтому основной целью, которую преследуют специалисты, является устранение болевых ощущений. Для достижения максимального эффекта рекомендуется использовать комплексный подход к лечению.
Терапия лекарственными препаратами
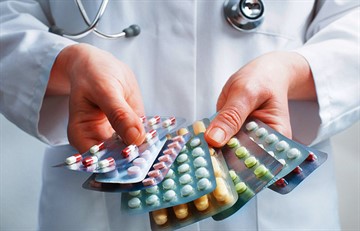 В процессе лечения пациенту могут назначить:
В процессе лечения пациенту могут назначить:
- иммуносупрессивные препараты;
- глюкокортикоиды;
- НПВП;
- базисные препараты.
Выбор лекарств должен осуществлять только лечащий врач, принимая во внимание особенности течения болезни, наличие побочных эффектов и сопутствующих заболеваний.
Диетотерапия
Правильно построенный рацион является необходимостью для больных псориатическим артритом. Грамотно организованное меню позволяет существенно ослабить проявления болезни.
Во время обострения артрита следует в обязательном порядке включать в рацион:
- кисломолочные продукты;
- овощи, фрукты, ягоды, зелень;
- диетическое мясо (индейка, крольчатина, курица);
- яйца (куриные и перепелиные).
Жирные, острые, соленые блюда, а также алкогольные напитки, табачные изделия, бобовые, специи и прочие виды вредных продуктов из рациона лучше исключить.
Как лечить нарушение народными средствами?
Для усиления лечебного эффекта можно применять народные средства. Достаточно эффективными в борьбе с недугом являются компрессы из листьев одуванчика, отвар из цветков одуванчика, брусничный чай, настойка зверобоя, отвар из еловых веток и многие другие рецепты.

Залогом успешного применения народных советов является регулярное использование лекарственных средств.
Как жить с псориатическим артритом: прогноз и рекомендации
В большинстве случаев болезнь развивается постепенно и протекает вяло, с нерегулярными обострениями.
Если вы уже больны псориазом, с целью профилактики недуга в обязательном порядке старайтесь:
- избегать переохлаждения и простудных заболеваний;
- регулярно обеспечивать организм посильными физическими нагрузками;
- ни на шаг не отступать от предписанных доктором терапевтических рекомендаций.
Видео по теме
Что такое псориатический артрит? Ответ в видео:
Если вам поставили диагноз псориатический артрит, забудьте о самолечении. Назначать препараты и выбирать терапевтическую тактику должен только лечащий врач. В противном случае можно нанести собственному здоровью непоправимый вред.
Источник:
Псориаз суставов
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Псориаз суставов – это воспалительный процесс, который развивается в результате псориатического поражения кожи с появлением красных пятен и светлых шелушащихся чешуек. Некоторые специалисты считают, что псориаз суставов является слиянием двух патологий, таких как ревматоидный артрит и псориаз.
Данное заболевание имеет аутоиммунный механизм развития: расстройства иммунной защиты приводят к самоуничтожению клеточных структур, к наслоению избыточных тканей и к развитию воспалительных реакций в суставах.
[1], [2]
Код по МКБ-10
Эпидемиология
Псориаз суставов с одинаковой частотой может обнаруживаться у пациентов мужского и женского пола.
Из общего количества больных псориазом поражение суставов встречается примерно в 20% случаев.
Псориазом суставов человек может заболеть как в молодом, так и в пожилом возрасте, однако наибольшее количество пациентов принадлежат к возрастной категории около 40 лет.
Роль наследственности в развитии заболевания не доказана, однако её не следует исключать. Замечено, что примерно 40% пациентов с псориазом суставов имеют или имели прямых родственников, которые болели дерматологическими или суставными патологиями.
[3], [4], [5], [6], [7], [8]
Причины псориаза суставов
Доказано, что псориаз суставов, как и обычный псориаз, появляется в результате стрессов и чрезмерного нервного напряжения. Многие специалисты говорят о псориазе, как о психосоматическом заболевании.
Кроме этого, артриты могут возникнуть на фоне псориаза и травмы суставов – особенно, если травма получена в период обострения болезни.
Основные причины, при которых возможно развитие псориаза суставов на фоне псориаза кожи, следующие:
- длительное лечение нестероидными противовоспалительными средствами;
- прием высоких доз вазокордина, атенолола, эгилок;
- злоупотребление алкоголем и курением;
- тяжелые инфекционные (особенно вирусные) заболевания;
- неблагоприятная наследственность.
[9], [10], [11], [12]
Факторы риска
- Травмы конечностей и суставов.
- Влияние больших доз радиации.
- Инфекционные заболевания (вирусная и стрептококковая инфекция).
- СПИД.
- Лечение определенными видами медикаментов.
- Сильные или внезапные эмоциональные стрессы, чрезмерная умственная нагрузка.
- Регулярный прием алкоголя, наркомания и курение.
- Сильные гормональные стрессы.
- Генетический фактор.
[13], [14], [15], [16], [17]
Патогенез
Псориаз суставов – это патология, которая сопровождается, в первую очередь, разрастанием и уплотнением эпидермиса, и этот процесс ещё до конца не изучен. Предположительно, разрастание может объясняться сбоем биологических и химических реакций в эпидермальных клетках вследствие нарушения баланса между цАМФ, цГМФ и простагландинами. Биологические и химические изменения не являются исходными, а возникают в результате неправильной работы иммунной системы – опять же, после негативных влияний каких-либо внешних факторов.
Многие ученые связывают псориаз с периферическим артритом и псориатическим спондилоартритом. Однако исходным заболеванием является все же кожный псориаз. Из внешних провоцирующих факторов особенно следует выделить инфекционные заболевания, травмы, психоэмоциональные стрессы.
Из инфекционных болезней стимулирующим действием обладают стрептококковая ангина, скарлатина, грипп, опоясывающий лишай, ветрянка, гепатит A. Тем не менее, конкретный провоцирующий возбудитель псориаза суставов отсутствует.
Роль травм и суставных повреждений в развитии псориаза суставов тоже немаловажна. Характерен признак Кебнера – развитие псориатических проявлений на участках с послеоперационными шрамами, нарушениями целостности кожи.
Большое количество пациентов самостоятельно указывают на то, что заболевание началось после резкого или сильного психоэмоционального напряжения, либо длительно протекающего стрессового состояния. У таких пациентов зачастую диагностируют расстройства терморегуляции, нарушение работы потовых желез, патологии сосудов, а также расстройства обменных процессов.
Большое значение имеет и аутоиммунная версия развития псориаза суставов. Подтверждением этой версии служат некоторые диагностические особенности: у больных обнаруживают гипергаммаглобулинемию, дисбаланс между иммуноглобулинами A, G, M, наличие антител к дерматоантигенам, а также повышенное количество стрептококковых антител.
Как псориаз влияет на суставы?
Псориаз суставов характеризуется развитием хронической формы синовита, имеющего признаки ревматоидного артрита. Дифференцируют синовит по наличию слабовыраженных реакций пролиферации клеток, а также по преимущественно фиброзным изменениям.
При псориазе суставов болезненные изменения затрагивают поверхностные участки синовиальной перепонки; обнаруживаются фибринозные отложения со значительным проникновением в них нейтрофилов. Инфильтраты – лимфоидные и плазмоклеточные – выражены слабо.
Болезненный процесс распространяется также на эпифиз костей, суставных хрящей, в которых развиваются эрозии. В запущенных случаях происходит разрушение костей, которое доходит до метаэпифизарной части и дальше вдоль кости. Из-за подобных процессов многие ученые относят псориаз суставов к числу неврогенных артропатий.
На фоне перечисленных реакций имеют место и восстановительные процессы: они проявляются формированием периоститов, плотных остеофитов, кальцинатов связок.
[18], [19], [20], [21], [22], [23], [24], [25], [26], [27], [28], [29], [30]
Симптомы псориаза суставов
По клинической картине псориаз суставов часто похож на ревматоидный артрит. Однако имеется ряд типичных признаков для псориаза суставов:
- пяточные боли;
- отсутствие симметричности суставного поражения;
- болезненность суставов на большом пальце нижней конечности;
- багровость кожи на месте поражения сустава, отек и боль;
- зачастую поражение более одного сустава пальцев.
Известны и другие признаки, которые, однако, типичными не являются.
Первые признаки псориаза суставов могут обнаруживать себя в виде боли и отека позвоночника или некоторых сочленений. Присутствует утренняя тугоподвижность. Псориаз может проявляться воспалительными изменениями и во внутренних органах – в системе мочевыделения, сердечно-сосудистой системе, легких.
Поражение суставов при псориазе может захватывать область голеностопа, коленей и пальцев. Чаще всего страдает не один, а несколько сочленений. Суставы болят, отекают (припухают), становятся розоватыми и горячими при ощупывании. Псориаз на суставах пальцев рук может протекать с выраженным отеком, когда пораженные пальцы становятся похожими на «колбаски».
У больных псориазом суставов часто возникает воспалительный процесс в сухожилиях (медицинский термин – тендинит), а также в хрящевой ткани (хондрит). Боли в суставах при псориазе носят постоянный характер, однако усиливаются после нагрузок – ходьбы, приседаний, подъема по ступенькам.
Псориаз и артрит суставов всегда тесно связаны. В период обострения псориаза – основного заболевания – всегда усугубляются и симптомы артрита. Чаще всего такие обострения встречаются в межсезонье или в зимнее время: летом заболевание отступает.
Псориаз коленного сустава наблюдается несколько реже, нежели поражение пальцев. Однако такой вид заболевания может протекать тяжело, с выраженной деформацией и ограничением подвижности в области колена. Пациенту становится трудно не только подниматься, но и опускаться по лестнице. В конечном итоге, тяжелое течение болезни может привести к полному отсутствию двигательной активности сустава.
Стадии
- Активная стадия, которая, в свою очередь, подразделяется на минимальную, умеренную и максимальную.
- Неактивная стадия (она же – стадия ремиссии).
[31]
Формы
Известно пять видов псориаза суставов: знать их необходимо, так как разные виды заболевания требуют различного подхода к лечению.
- Симметричный псориаз суставов – для этого вида характерно симметричное поражение суставов (то есть, поражаются в основном парные суставы). Подобная патология обычно отличается нарастанием и усугублением симптомов, провоцируя полную потерю работоспособности у половины пациентов с данным диагнозом.
- Асимметричный псориаз суставов – характеризуется односторонним поражением 3-х и более суставов. Например, одновременно могут поражаться колено, тазобедренный сустав, а также фаланги пальцев.
- Псориаз суставов с преимущественным вовлечением в процесс дистально расположенных межфаланговых соединений – для такого вида характерно поражение мелких суставов пальцев верхних и нижних конечностей.
- Спондилез – это псориаз суставов с преимущественным поражением позвоночника, чаще в области шеи или поясницы.
- Деформирующий псориаз суставов – это одна из наиболее сложных разновидностей псориаза суставов, которая вызывает искривление и разрушение небольших соединений конечностей. Данный вид часто сочетается со спондилезом, но в целом встречается реже других видов заболевания.
Осложнения и последствия
Псориаз суставов при отсутствии лечения или при неправильном лечении может осложниться развитием:
- эрозий с последующим ограничением подвижности сустава;
- полного обездвиживания сустава с дальнейшим присвоением инвалидности.
У некоторых пациентов со временем возникает мутилирующий артрит. Это осложнение, которое характеризуется постепенным разрушением небольших суставов (например, межфаланговых пальцевых суставов верхних и нижних конечностей). Логичным и тяжелым исходом мутилирующего артрита является инвалидизация.
Псориаз суставов с большой долей вероятности способен привести к развитию следующих проблем:
- дактилит – воспаление суставов пальцев;
- подошвенный фасциит (так называемая «пяточная шпора»);
- спондилит – воспалительный процесс в позвоночнике.
Иногда развивается вторичный синовит коленного сустава на фоне псориаза. Его развитию способствуют аутоиммунные реакции, нарушения обмена веществ, повреждение синовиальной оболочки или суставного хряща. Суть синовита состоит в том, что суставная жидкость под влиянием определенных факторов изменяет свою плотность и структуру, что и становится причиной развития патологического процесса.
[32], [33], [34], [35], [36], [37]
Диагностика псориаза суставов
- Анализы при псориазе суставов малоинформативны, так как специфических лабораторных исследований по данному заболеванию не существует. У многих пациентов заболевание никак не отражается на общей картине крови. При значительных экссудативных внутрисуставных процессах может повышаться СОЭ. Изредка замечался небольшой лейкоцитоз и анемические процессы, которые усугублялись при агрессивно-злокачественной форме заболевания.
- Инструментальная диагностика псориаза суставов обычно представлена рентгенографией костной системы, а именно – суставов и позвоночного столба. Рентгенологические признаки псориаза суставов достаточно характерны. Они представляют собой, в первую очередь, эрозивные и пролиферативные нарушения (остеофиты) в суставах. Иногда на рентгенологическом изображении могут наблюдаться симптомы ревматоидного артрита, поэтому очень важно для правильного лечения своевременно различить эти два заболевания.
При псориатическом спондилоартрите наблюдается возникновение плотных костных межпозвонковых мембран, позвоночных костных наростов. Однако такие признаки случаются не так часто, а рентгенологическая картина может напоминать обычный анкилозирующий спондилоартрит.
[38], [39], [40], [41], [42], [43], [44]
Источник:
Проявление, развитие, лечение и фото псориаза суставов
Псориаз известен как заболевание, при котором нарушается правильное функционирование кожных покровов. Однако немногие знают, что псориаз способен распространяться на внутренние органы и суставы. Псориаз суставов вызывает воспаления в хрящах и костях, кроме того, страдают связки и сухожилия, что в комплексе приводит к сильным отекам, боли, утрате двигательных функций.
Симптомы
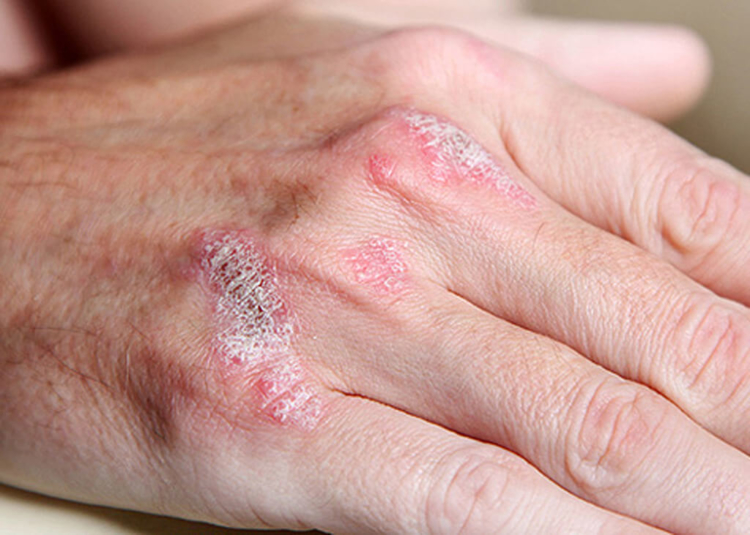
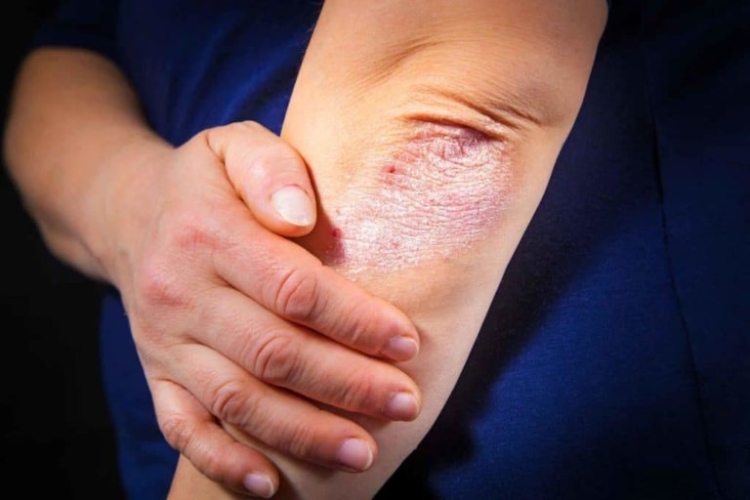
Симптомы псориаза суставов:
- болевые ощущения в пятках и пальцах рук;
- кожа над суставом окрашивается в сине-багровый цвет;
- суставы отекают, становятся горячими при ощупывании;
- ограничение подвижности сустава;
- чаще всего поражаются сразу несколько суставов.
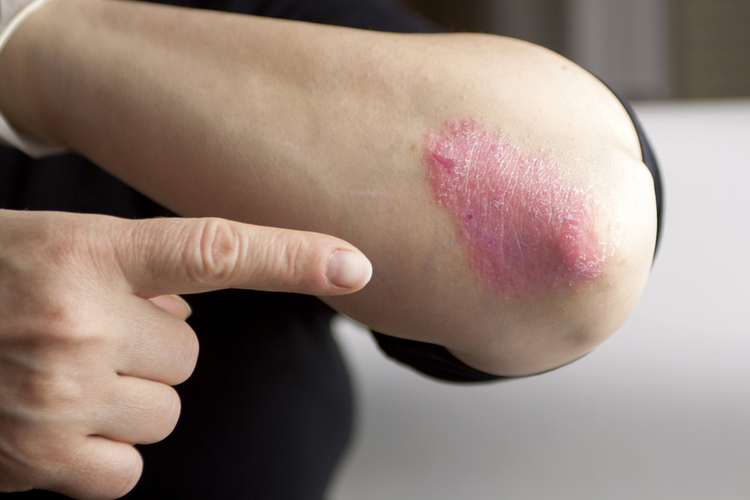
Фото
Ниже вы можете увидеть фото того, как выглядит эта болезнь.

Как влияет болезнь?
Псориаз суставов представляет собой осложнение псориаза, к которому присовокупился ревматоидный артрит. При артрите запускается аутоиммунный механизм, иначе говоря, происходят сбои в работе иммунной системы, что приводит к воспалению суставов, уничтожению клеток и повреждению тканей.
Классификация
Врачи выделяют следующие типы псориатического артрита, которые требуют разного лечения:
- Олигоартрит. Как правило, происходит одностороннее поражение нескольких суставов (например, колена и фаланг пальцев).
- Дистальный межфаланговый псориатический артрит. Страдают небольшие суставы на пальцах рук.
- Псориатический спондилит. Поражается позвоночник, эпицентр может находиться в любом его отделе.
- Мутилирующий артрит. Поражаются суставы рук и ног, разрушаются кости. Мягкие ткани отекают, пальцы со временем укорачиваются.
- Симметричный полиартрит. Схож с ревматоидным артритом, распространяется на обе конечности. Болезнь сильно прогрессирует.
Псориаз не развивается одновременно на всех суставах человеческого организма.
Кроме того, течение болезни делится на активную фазу (рецидив) и неактивную (ремиссия).
Диагностика
Чтобы определить точный диагноз, используют следующие методы:

- Внешний осмотр пациента в целях выявления высыпаний и изменений облика суставов.
- Рентгенография. Рассматривается состояние сустава, определяется характер поражения и степень развития болезни.
- Анализ крови. Малоинформативен, однако повышение уровня такого показателя, как СОЭ, может указать на псориаз суставов.
- Исследование синовиальной жидкости. Помогает уточнить диагноз при заболевании крупных суставов, когда есть подозрение на подагру.
Возможные осложнения
Суставный псориаз опасен скрытностью развития, его первые признаки сложно обнаружить. Если запустить пострадавшие суставы, то со временем в сосудах нарушится циркуляция крови, капилляры расширятся, возникнет спазм артерий. Все это может привести к следующим осложнениям:
- Дактилит. Поражение фаланг пальцев рук и ног приводит к их значительному увеличению. Сопровождается сильной болью и невозможностью осуществлять малейшие движения.
- Воспаление межпозвоночных суставов. Приводит к непосредственному поражению позвоночника, обычно локализуется в тазовом отделе.
- Порок сердца. Возникает из-за системного нарушения кровообращения.
- Этнезопатия. Поражение и воспаление стоп, при котором практически невозможно сгибать пальцы ног. Причиняет боль и тяжесть при передвижении.
- Генерализованная амиотрофия. Из-за нарушения кровотока и отека суставов мышцы недополучают питание, вследствие чего происходит их дегенерация и дистрофия, нарушается способность к сокращению, отмечается значительное истончение.
Вдобавок к вышесказанному псориаз суставов способен вызвать воспаления слизистых оболочек организма.
Лечение
Псориаз суставов имеет хронический характер и с течением времени лишь прогрессирует. В конце концов заболевание приводит к утрате подвижности и инвалидности.
Медикаментозная терапия
 Чтобы замедлить разрушение суставов, устранить воспаление и облегчить боль, а также поддерживать иммунитет, врачи назначают различные лекарственные препараты. Как правило, применяют следующие категории средств:
Чтобы замедлить разрушение суставов, устранить воспаление и облегчить боль, а также поддерживать иммунитет, врачи назначают различные лекарственные препараты. Как правило, применяют следующие категории средств:
- Нестероидные противовоспалительные препараты: Диклофенак, Метотрексат, Вольтарен, Ибупрофен, Нимесулид. С их помощью снимают боль и скованность движений, уменьшают площадь воспаления и избавляют от отеков.
- Кортикостероиды: Дексаметазон, Гидрокортизон или Преднизолон. Являются гормональными препаратами, которые способны бороться со всеми проявлениями псориаза, однако имеют побочные явления. Чаще всего их вводят инъекциями внутримышечно или в полость сустава, поскольку длительное воздействие мазей может повлечь атрофию кожного покрова.
- Метотрексат. Цитостатик, который замедляет интенсивное деление клеток кожи, избавляя от чешуек и наростов.
- Сульфасалазин. Антибиотик, который принимают при развитии бактериальной инфекции на очагах воспаления.
Для улучшения кровообращения назначают такие препараты, как Пиридоксин, Курантил, Пентилин или Дротаверин.
Физиотерапия
Кроме приема лекарственных средств для разработки и поддержания работы суставов применяют различные методы физиотерапии:
- лечебная физкультура;
- УВЧ;
- лазеротерапия;
- электрофорез;
- магнитная терапия;
- фонофорез с гидрокортизоном;
- озокеритовые аппликации;
- ПУВА-терапия.
Обычно физиотерапию назначают в период ремиссии для профилактики, восстановления и предупреждения рецидивов.
Профилактика
Людям, которые страдают от псориаза, необходимо беречь суставы, избегать тяжелых нагрузок, травм и переохлаждения. Важно придерживаться здорового образа жизни и правил здорового питания, отказаться от алкоголя и курения. Лишний вес негативно влияет не только на состояние сочленений и позвоночника, но и приводит к появлению микротравм, которые становятся причиной гормональных сбоев.
Псориаз суставов – хроническое неизлечимое заболевание, которое опасно своими последствиями. Течение болезни вызывает постепенное разрушение сустава и прекращение его двигательной функции. Для уменьшения патологии и предотвращения серьезных осложнений необходимо постоянное комплексное лечение.
Видео по теме
Предлагаем посмотреть видео о том, что такое псориаз суставов, а также его симптомах, диагностике и лечении:
Артроз коленного сустава
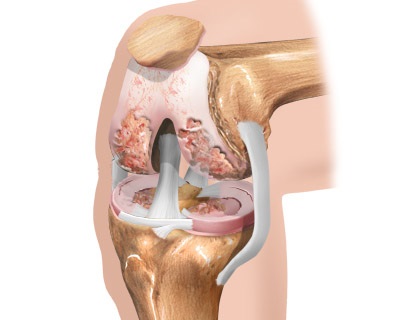
 Артроз коленного сустава – специфическая, оказывающая разрушающее действие на хрящики коленного сустава болезнь.
Артроз коленного сустава – специфическая, оказывающая разрушающее действие на хрящики коленного сустава болезнь.
Когда происходит зарождение такого заболевания, медики наблюдают серьезные нарушения в процессах кровообращения в костных сосудах, вследствие чего происходит деформация и разрушение хрящевой ткани, человек ощущает сильную, сковывающую любые его движения ногами, коленками боль, наблюдает отекание и изменение по своему виду колен.
Чтобы предупредить развитие серьезных последствий гонартроза (деформации конечности и анкилоза – обездвиживания сустава), когда помочь больному сможет только операция по замене сустава, заболевание необходимо своевременно выявлять и лечить. Причем лечить не самостоятельно народными методами и разрекламированными средствами, а под контролем квалифицированных врачей.
Какие причины?
Не бывает одной единственной причины развития такого заболевания как артроз коленного сустава, как правило, это совокупность нескольких провоцирующих факторов, которые с возрастом могут приводить к подобному нарушению. Механизмы возникновения артроза в медицине принято подразделять на:
- Первичный — который возникает в пожилом возрасте от естественного старения тканей организма и на фоне некоторых провоцирующих это заболевание факторов, таких как ожирение (10% случаев), наследственность, повышенные нагрузки в течение жизни.
- Вторичный — ему принадлежит 30% всех случаев артроза коленного сустава, обычно он проявляется после травмы, перелома голени, разрыва связок, повреждения мениска. Причем, при таком артрозе коленного сустава, симптомы заболевания в большинстве случаев появляются спустя 3-4 года, но после серьезной травмы возможно и через 2-3 месяца.
Также нередки случаи (7-8% случаев) возникновения артроза, когда человек после 40 лет вдруг резко начинает физическую активность, особенно бег и интенсивные приседания. Именно в этом возрасте уже возникают возрастные изменения в суставах и резкие нагрузки могут спровоцировать быстрые дистрофические и дегенеративные изменения в суставах.
Также еще одной причиной возникновения артроза коленного сустава могут быть не только травмы, серьезные повреждения, но и сопутствующие заболевания — ревматоидный, реактивный или псориатический артрит (см. чем опасен и заразен ли псориаз), подагра, болезнь Бехтерева, лишний вес и варикозное расширение вен (см. лечение варикоза в домашних условиях).
Занятия профессиональными видами спорта или просто постоянные тяжелые физические нагрузки, подъем тяжестей или частые длительные подъемы по лестнице в пожилом возрасте — могут быть причинами развития артроза коленного сустава. Также увеличивается риск гонартроза при травмах позвоночника, при неврологических заболеваниях, при сахарном диабете и прочих нарушениях обмена веществ, а также при генетической слабости связочного аппарата (3-5% случаев).
В 50-60% случаев причиной артроза коленного сустава является спазм мышц передней поверхности бедра. До того момента, как у пациента заболят колени, подобный спазм мышц очень долго никак себя не проявляет, а человек только испытывает боли в пояснице, усталость, тяжесть в ногах. Если прямая и подвздошно-поясничная мышца бедра находятся в постоянном спазмированном состоянии, то с возрастом постепенно происходит «стягивание» коленей, что не позволяет им свободно двигаться.
Что происходит с суставом колена при артрозе?
Суставный хрящ играет важную роль в процессе движения человека и представляет собой гладкую, упругую и прочную прокладку, благодаря которой сочлененные кости беспрепятственно двигаются относительно друг друга, а также происходит амортизация и распределение нагрузки при ходьбе.
Но при чрезмерных регулярных нагрузках, генетической предрасположенности, нарушении обмена веществ в организме, длительных мышечных спазмах и травмах хрящ теряет свою гладкость и начинает истончаться. Мягкое скольжение сочлененных костей заменяется сильным трением, развивается первая степень гонартроза, при которой хрящ теряет амортизационные свойства.
Процесс деградации продолжает прогрессировать, а ухудшенная амортизация приводит к сплющиванию костных поверхностей с образованием остеофитов в виде костных наростов. При этом заболевание уже имеет вторую степень и сопровождается перерождением синовиальной оболочки и капсулы сустава. Недостаток прокачки и движения атрофирует структуру коленного сустава, консистенция коленной жидкости становится более вязкой, нарушается процесс питания хряща, что приводит к еще большему ухудшению состояния пациента.
Истончение хряща приводит к сокращению расстояния между сочлененными костями до 80%. Во время ходьбы из-за аномального трения и отсутствия амортизатора разрушительные процессы в суставе стремительно нарастают, это быстро приводит к развитию третьей степени артроза с ярко выраженными симптомами:
- Боли при движении, в особенности при подъеме или спуске по лестнице.
- Болезненность и при нагрузке, и в состоянии покоя, утренняя скованность.
- Больной начинает хромать, пытаясь щадить больной сустав.
- Тяжелые случаи заболевания вынуждают пользоваться костылями или тростью.
Третья степень артроза коленного сустава характеризуется практически полным отсутствием хрящевой ткани, что приводит к снижению подвижности сустава до минимума. Поэтому никакие чародейные методы, супер лекарства и мази не смогут восстановить изношенную хрящевую ткань, а учитывая степень деформации костей, нормальная работа сустава невозможна. В таком случае помочь может только оперативное вмешательство.
Стадии артроза
Главное, что определяет успешность терапии, – это степени заболевания, то есть выраженность деструктивных изменений в коленных суставах. По мере прогрессирования артроза выделяют следующие стадии или степени:
- Начальная стадия, или 1 степень, часто называется компенсированной, так как выраженных клинических признаков патологии еще нет. Пациент может ощущать дискомфорт в коленях после физических нагрузок, который быстро исчезает после отдыха; суставы еще полностью функциональны.
- При 2 степени артроза, субкомпенсированной, симптомы болезни усиливаются. Формируется выраженный болевой синдром, который, однако, купируется обезболивающими мазями и гелями, используемыми местно. Нарушается двигательная активность, появляется нестабильность сустава. В подавляющем большинстве случаев обращение пациентов к врачам происходит именно на данной стадии.
- 3 степень, декомпенсированную, также можно назвать и деформирующей. Коленный сустав искривлен, нестабилен, неподвижен, абсолютно нефункционален. Болевой синдром постоянный и требует серьезного медикаментозного вмешательства. Чтобы разгрузить сустав и передвигаться, человеку необходима трость.
В зависимости от того, на какой стадии человек обратился за помощью, специалистом разрабатывается схема терапии. К сожалению, люди прибегают к врачебной помощи в большинстве случаев тогда, когда боли в колене уже не проходят после приема привычных анальгетиков или использования мазей. Это, как правило, уже вторая, а даже третья стадия патологии, характеризующаяся выраженными деструктивными явлениями в коленных суставах, что всегда требует комплексного и индивидуального терапевтического подхода.
Симптомы и первые признаки
В зависимости от степени выраженности симптомов развитие болезни делят на 3 стадии. Симптоматика раннего развития гонартроза сильно варьирует и не имеет специфики.
На первом этапе патологии возможны следующие признаки:
- боль в колене во время приседания, ходьбы по лестнице;
- болевые ощущения в суставе после длительной нагрузке или охлаждения;
- колено может болеть в конце дня или утром;
- скованность и болезненность по утрам проходит после повседневной работы.
В дальнейшем появляются симптомы, характерные для 2 и 3 стадии (по нарастанию):
- боль становится острой и продолжительной;
- припухлость в области сустава;
- возможно появление жидкости в суставе;
- между суставными поверхностями возможно ущемление частиц хряща, мениска, синовиальных ворсинок, в результате которого возникает резкая неподвижность (она может так же резко проходить);
- трудно наступать на ногу;
- развивается неподвижность сустава.
Скорость развития дистрофических процессов и степень выраженности симптомов зависят от наличия или отсутствия дополнительных травмирующих факторов. Например, стресс или воспалительные процессы в организме ускорят разрушительный процесс.
Последствия
Деформирующий артроз колена представляет собой постепенно прогрессирующее разрушение хрящевой ткани сустава. На первых этапах это заболевание может проявляться периодическими болями, ограничением подвижности в суставе, хрустом. Однако со временем без специального лечения ситуация значительно ухудшается. Сустав постепенно теряет свои функции, и болезнь может привести к серьезным осложнениям.
При отсутствии лечения возможно развитие следующих осложнений артроза коленного сустава:
- Деформация сустава. Собственно говоря, деформация сустава является скорее не осложнением, а последней стадией болезни. Разрушение хряща вызывает гипертрофию костной ткани. Организм как бы пытается укрепить слабый участок. У пациента появляются сильные боли, смещается коленная чашечка, в области сустава прощупываются плотные образования. Иногда нога начинает постепенно искривляться под неестественным углом. Все это приводит не только к косметическим дефектам, но и к полной потере функции сустава. Человек больше не может сгибать ногу или ходить, опираясь на нее.
- Попадание инфекции в сустав. Инфицирование обычно происходит из-за микротравм. Ими можно считать небольшие трещины в хрящевой ткани. Патогенные микроорганизмы заносятся в сустав с током крови или лимфы из других очагов. Часто это происходит после перенесенных инфекционных заболеваний. Высок риск попадания инфекции после диагностической пункции или артроскопии, так как в полость сустава вводятся инородные предметы (игла, артроскоп). Разумеется, их предварительно стерилизуют, однако риск все равно повышается. Попадание инфекции может привести к асептическому некрозу. При этом размножение бактерий вызывает ускоренный распад тканей. Данное осложнение встречается достаточно редко, но представляет серьезную угрозу для здоровья пациента.
- Вывихи и переломы. Данные осложнения объясняются нарушением функции коленного сустава. При артрозе нет равномерного распределения нагрузки с бедренной кости на кости голени. Также ослабевают связки, в норме укрепляющие сустав. Из-за этого на кости голени в определенный момент (даже при обычной ходьбе) может воздействовать избыточная нагрузка, которая и повлечет перелом или вывих. Чтобы избежать этого, людям с выраженными структурными и функциональными нарушениями в коленном суставе следует передвигаться при помощи костыля или трости.
- Анкилоз. Анкилозом называется сращение двух костей в месте, где раньше существовал сустав. Это осложнение является, пожалуй, наиболее тяжелым, так как сустав попросту исчезает. Большая берцовая кость и бедренная кость постепенно срастаются, и голень фиксируется в одном положении. Движения, разумеется, невозможны.
Следует отметить, что все эти осложнения появляются в основном в тех случаях, когда пациент запускает болезнь или не следует курсу лечения, назначенному специалистом. В наши дни существует достаточно много хирургических и консервативных методов лечения, которые способны длительное время поддерживать функциональность коленного сустава, пораженного артрозом. Профилактические осмотры у врача помогут предупредить осложнения, так как для их развития требуется довольно много времени (для анкилоза — это, обычно, годы).
Диагностика
Для диагностики гонартроза используют:
- анализы крови (общий и биохимический);
- рентгенографию;
- артроскопию;
- УЗИ;
- МРТ.
Наиболее важным диагностическим методом для подтверждения диагноза гонартроз является рентгенография. Хотя рассмотреть начальные стадии болезни и состояние хрящевой ткани на рентгеновских снимках не удается, тем не менее, костные изменения 2 и 3 стадии отчетливо видны. Это:
- узкая суставная щель;
- расположенные по контуру костей, краям надколенника краевые шипы – остеофиты;
- изменения в надкостнице;
- изменение высоты одного из мыщелков и другие.
Однако более подробно рассмотреть изменения можно, используя артроскопию. С ее помощью можно определить состояние хрящей, менисков, синовиальной оболочки. Ее реже применяют из-за возможности сильной травматизации сустава, так как, по сути, это мини-операция, состоящая из нескольких проколов. Иногда артроскопию используют для лечения коленного сустава (если возникает необходимость удалить кусочек отломившегося хряща или мениска).
Обнаружить изменения в мягких тканях коленного сустава при раннем артрозе помогает УЗИ и МРТ. Эти методы также хорошо показывают состояние хрящевой ткани, синовиальной оболочки и жидкости.
Как лечить артроз?
Лечение артроза коленного сустава длительно и иногда мучительно. Длительность связана с тем, что однажды проявившись, болезнь будет постоянно о себе напоминать до тех пор, пока человек живет. Мучительным же данное лечение может быть ввиду того, что основной группой препаратов, которая по сей день активно используется для лечения данного недуга, являются нестероидные противовоспалительные лекарственные средства (НСПВ). Современные препараты из данной группы реже вызывают побочные эффекты, но стоят определенно недешево. В связи с этим большинство пациентов прибегают к лечению более простыми и дешевыми препаратами, которые чаще вызывают образование эрозий и язв желудка и двенадцатиперстной кишки, а также сами имеют отсроченный отрицательный эффект на рост хрящевой ткани.
Таким образом, для того чтобы правильно лечить гонартроз, необходима достаточно прочная финансовая основа и дисциплинированность. Большую роль играет то, насколько серьезно больной относится к лечению, поскольку зачастую, для того чтобы снизить частоту обострений заболевания, пациент вынужден сменить род повседневной деятельности, любимую профессию, заняться разрабатыванием сустава, бросить курить и употреблять алкогольные напитки и т. д.
Существует три основных ступени в лечении деформирующего артроза коленного сустава. Первая ступень предполагает лечение больных с легкими проявлениями болезни, вторая – со средними и третья, соответственно, с тяжелыми.
К лечебным мероприятиям первой ступени относят:
- донесение до больных сущности их заболевания, факторов риска и мер вторичной профилактики;
- ежедневную гимнастику с элементами растяжки;
- контрастный душ;
- плаванье в бассейне 2 — 3 раза в неделю;
- снижение массы тела.
К лечебным мероприятиям второй ступени относят:
- внешнюю фиксацию сустава при помощи суппортов, бандажей, эластичных бинтов и ортезов;
- применение мазей и кремов на основе нестероидных противовоспалительных средств для снятия воспаления и болей;
- использование препаратов из группы хондропротекторов для снижения темпов разрушения хряща.
К лечебным мероприятиям третьей ступени относят:
- курсовое применение НСПВ внутрь;
- внутрисуставные уколы гормональными противовоспалительными препаратами;
- дополнительное использование препаратов с выраженным обезболивающим действием;
- хирургическая замена больного сустава на имплантат.
Наряду с медикаментозным лечением в современной медицине используются такие методы, как:
- Кинезитерапия. В этом случае лечение артроза коленного сустава осуществляется с помощью специальных упражнений. Нагрузка подбирается в соответствии со степенью развития заболевания и физической подготовки пациента индивидуально. При выполнении некоторых упражнений используются специальные приспособления или тренажеры. При этом участвуют не только мышцы, сухожилия и суставы, но и другие системы органов в организме: эндокринная, сердечно-сосудистая, пищеварительная. Очень важно при выполнении комплекса упражнений правильно дышать. Поэтому рекомендуется заниматься под наблюдением врача.
- Озонотерапия. Это воздействие на больной коленный сустав с помощью озона. При данном методе физиотерапевтического лечения вещество может вводиться посредством инъекций или использоваться наружно. Озонотерапия позволяет достичь максимального эффекта, при этом её использование возможно в большинстве случаев. Лечение с помощью внутримышечных и подкожных инъекций озонированного физиологического раствора, мазей и кремов на основе озона практически не имеет противопоказаний и побочных эффектов. Озонотерапия оказывает противовоспалительное и обезболивающее действие, восстанавливает кровообращение в коленном суставе. Усилить действие данного метода позволяет одновременный приём хондопротекторов и глюкокортикостероидных препаратов.
- БАД. Данные средства начали использоваться совсем недавно, однако уже получили широкое распространение. Биологические активные добавки являются достойной альтернативой другим лекарственным препаратам (Современные БАД для восстановления суставов ).
- Гомеопатия. Она предполагает приём лекарственных средств маленькими дозами. Курс лечения длится всего несколько недель, но за это время при условии правильно подобранных препаратов полностью восстанавливается кровообращение и нормальное питание клеток хрящевой ткани. Кроме того, гомеопатия позволяет укрепить иммунитет, улучшить общее состояние организма.
- Упражнения позволяют добиться улучшения кровообращения в коленном суставе, восстанавливают эластичность связок, улучшают питание клеток хрящевой ткани, способствуют её восстановлению. Такая нагрузка положительно влияет не только на физическое, но и психологическое состояние пациента, так как в процессе вырабатываются гормоны радости – эндорфины.
Медикаментозное лечение
Все медикаменты, использующиеся в лечении гонартроза, условно можно разделить на те, которые способствуют устранению основных симптомов заболевания, и те, которые восстанавливают функцию коленного сустава и препятствуют прогрессированию патологии. К первому виду лекарственных препаратов относятся нестероидные противовоспалительные средства и гормональные препараты. Ко второй группе следует отнести хондропротекторы и гиалуроновую кислоту.
Нестероидные противовоспалительные препараты
Медикаментозное лечение артроза начинают с устранения болевых ощущений. Именно они доставляют наибольшие моральные и физические страдания пациентам и ведут к утрате трудоспособности. Из обезболивающих средств хорошо себя зарекомендовали нестероидные противовоспалительные средства (НПВП):
- Кетопрофен;
- Нимесулид;
- Ибупрофен;
- Флурбипрофен;
- Напроксен;
- Тиопрофеновая кислота;
- Фенопрофен;
- Синпрофен.
Эти препараты можно использовать в двух направлениях – местно или внутрь (в таблетках). В качестве местного лечения (более предпочтительного) часто применяются пластыри, мази или гели. Обезболивающий эффект, как правило, наступает на 3-4 сутки, а максимум его развивается к 7-10 дню.
Курс лечения нестероидными препаратами должен быть ограничен 10-14 днями. Это объясняется тем, что при более длительном их приеме резко увеличивается опасность побочных реакций и осложнений. Частыми осложнениями являются язвы желудка или 12-перстной кишки, поражение печени, почек, артериальная гипертензия и аллергические проявления. В связи с этим НПВП имеют ограниченный спектр использования и с большой осторожностью применяются в лечении пожилых пациентов.
Гормональные препараты
В том случае, когда лечения НПВП недостаточно, и заболевание продолжает прогрессировать, врач может назначить инъекции гормональных препаратов. Они относятся к средствам «тяжелой артиллерии» и помогают быстрее устранить боль, снять воспаление и отек окружающих тканей.
Часто используемые гормональные препараты:
- Гидрокортизон;
- Дипроспан;
- Кеналог;
- Целестон;
- Флостерон.
Ввиду большого количества побочных эффектов гормональные препараты назначают короткими курсами, только в острый период заболевания, когда в суставной полости скапливается воспалительная жидкость. Препарат вводят в суставную щель не чаще 1 раза в 10 дней.
Хондропротекторы
Чтобы предотвратить дальнейшее разрушение хрящевых поверхностей сустава, назначаются хондропротекторы:
- Алфлутоп;
- Остенил;
- Дона;
- Ферматрон;
- Мукосат;
- Структум;
- Гиалган;
- Адант;
- Хиалубрикс.
Эти препараты также способствуют снижению болевых ощущений и уменьшают признаки воспаления в окружающих мягких тканях. Кроме того, хондропротекторы замедляют разрушение суставных тканей и стабилизируют болезнь за счет своей амортизационной и лубрикационной функции. Хондропротекторы улучшают питание хряща, нормализуют состав и свойства внутрисуставной жидкости, защищают от чрезмерного раздражения болевые рецепторы.
Среди хондропротекторов есть препараты, которые можно принимать внутрь (таблетированные); мази и гели, применяемые местно (при легкой степени артроза); но большая их часть вводится внутрь сустава с помощью инъекций. Курс лечения составляет в среднем от 3 до 4 месяцев, после них сохраняется длительный (не менее 2-3 лет) положительный клинический и рентгенологический результат.
Стоит также упомянуть о хондропротекторных препаратах 3-го поколения. Это таблетированные комбинированные препараты, сочетающие в себе хондропротектор (глюкозамин или хондроитин сульфат) с одним из нестероидных противовоспалительных средств. К этим препаратам относятся Терафлекс, Хондроитин комплекс, Адванс, Мовекс, Триактив. Такая комбинация избавляет от необходимости дополнительно использовать НПВП и дает значительно более высокие результаты.
Гиалуроновая кислота
Гиалуроновую кислоту называют жидким протезом внутрисуставной жидкости. По своим свойствам она похожа на натуральную синовиальную (внутрисуставную) жидкость, которая питает хрящевые ткани, амортизирует коленный сустав во время движений.
Препараты гиалуроновой кислоты вводят внутрь сустава, при этом в нем создается тонкая защитная пленка, препятствующая трению хрящевых поверхностей друг о друга. Инъекции проводятся только после снятия острой фазы заболевания.
ЛФК и упражнения при артрозе
Физические упражнения помогают восстановить функции сустава и укрепить его. Выполнять их следует медленно и аккуратно, чтобы не вызвать растяжение связок и не превысить допустимую нагрузку.
Наиболее эффективными считаются следующие упражнения:
- Медленно поочередно поднимать прямые ноги, лежа на животе. В этом упражнении задействованы мышцы бедра и голени. Нельзя допускать, чтобы нагрузка при этом переносилась на спину. Поднимать ноги слишком высоко тоже не стоит. Главное, напрягать мышцы в верхней точке;
- Это упражнение аналогично первому, только теперь поднимать следует ногу, согнутую в колене. В верхней точке мышцы бедра следует дополнительно напрячь. На каждую ногу упражнение необходимо выполнить одинаковое количество раз;
- Лежа на полу (на животе), поднять прямые ноги вверх, а затем разводить в стороны и сводить. Для этого упражнения нужны сильные тренированные мышцы пресса, поэтому оно не подойдет для всех пациентов. Кроме того, при его выполнении может подняться артериальное давление. Пациентам, страдающим гипертонией или другими заболеваниями сердечно-сосудистой системы, лучше от него отказаться;
- Для выполнения следующего упражнения нужно лечь на бок, согнуть лежащую на полу ногу в колене, а другую медленно поднимать и задерживать в верхней точке. Важно, чтобы угол при выполнении на каждую ногу был одинаковым;
- Для этого упражнения понадобится стул. Сидя на нем, ноги поочередно выпрямляются, поднимаются вверх и задерживаются на максимально возможное время в выпрямленном положении;
- Полезно подниматься на носочки, держась при этом за спинку стула или кровати. Как и при выполнении других упражнений, нужно задерживаться в верхней точке на несколько секунд и дополнительно напрягать мышцы ног;
- Активизировать кровообращение нижних конечностей позволяет плавное перемещение с носка на пятку. Выполнять такие движения следует поочередно: в то время как одна нога опирается на носок, другая – на пятку и наоборот. Все движения должны быть плавными;
- Опираясь на спинку стула или кровати, стоять на пятках в течение минуты, подняв носки вверх. Если не удается простоять в таком положении указанное время, следует начинать с меньшего, постепенно увеличивая его;
- Массаж, который выполняется в положении стоя. Ноги следует растирать энергичными движениями, направленными от колена вверх к бедру. Завершить массаж необходимо, погладив кожу.
Доктор проведёт в кабинете несколько сеансов, покажет основные приёмы, чтобы пациент мог массировать проблемное колено самостоятельно. Грамотные действия улучшают состояние повреждённой области.
Массаж и самомассаж
Проводите самомассаж ладонью, ребром ладони, подушечками пальцев, кулаком. Деликатно воздействуйте на больное колено, соблюдайте силу давления на поражённую зону: сильное похлопывание, удары, активное разминание тканей нередко ухудшают состояние.
Основные приёмы:
- первый этап – лёгкие поглаживания по часовой стрелке, второй этап – круговые движения против часовой стрелки;
- одну ладонь прижмите к больному колену, подушечками пальцев другой руки несильно постукивайте по ней;
- сохраните начальное положение ладони, постукивание проводите не пальцами, а ребром ладони;
- мягко поглаживайте колено по кругу, постепенно увеличивайте силу давления (но в меру);
- во время терапии массируйте поражённую область дважды за день на протяжении 10–15 минут. С профилактической целью достаточно делать лёгкий массаж 1 раз в 7 дней.
Перед процедурой нанесите на больное колено мазь, гель с противовоспалительным эффектом. Используйте аптечные препараты или домашние смеси: результативность лечения повысится.
Физиотерапевтическое лечение
Не следует думать, что физиотерапевтические мероприятия относятся к второстепенным, вспомогательным методикам воздействия на больной сустав. На начальных этапах заболевания физиотерапия дает существенное облегчение пациенту, убирает болевые ощущения, снимает мышечный спазм и ускоряет восстановление функции коленного сустава. Более того, некоторые виды физиотерапии позволяют вводить лекарственное вещество через кожу, что ведет к снижению дозы препарата, принимаемой пациентом внутрь.
Все методы физиотерапевтического воздействия можно разделить на несколько групп:
- Уменьшающие боль;
- Снижающие воспаление;
- Восстанавливающие питание сустава и ускоряющие восстановление функции сустава.
Какой вид воздействия необходим пациенту, может определить врач на основании имеющихся симптомов и сопутствующих заболеваний.
Операция при артрозе
Хирургическое лечение относится к радикальным методам, частично или полностью восстанавливающим функционирование коленного сустава. Хирургические методы лечения отличаются друг от друга степенью вмешательства в пораженный сустав.
- Артроскопия относится к самым щадящим способам оперативного лечения. Данная методика имеет малую травматичность и может применяться в качестве лечебного мероприятия даже на ранних стадиях артроза. Основная ее цель – продлить срок службы поврежденного сустава. Проводится артроскопия с помощью эндоскопа – гибкого зонда с камерой на конце. В коленном суставе делаются небольшие проколы, через которые вводится эндоскоп и вспомогательные инструменты. В ходе операции удаляют поврежденные участки тканей, вызывающие боль. Операция является наиболее приемлемой для людей молодого возраста и при необходимости может неоднократно повторяться.
- Эндопротезирование относится к самым радикальным хирургическим методикам. При этом происходит полное восстановление функции сустава путем замены всего коленного сустава или его части имплантатом. Этот метод является наилучшей альтернативой ранее существующей методике – артродезу (полному обездвиживанию поврежденного сустава). В настоящий момент эндопротезирование дает до 90% положительных результатов и существенно повышает качество жизни пациентов.
- Остеотомия применяется в том случае, когда в суставе развились значительные деформации, и функция сустава заметно страдает. Остеотомия подразумевает создание искусственного перелома кости в заранее запланированном месте. В дальнейшем части кости сопоставляют в правильное, физиологическое положение и дают им срастись. Иногда в ходе операции могут использоваться искусственные фиксаторы костных отломков, которые способствуют более устойчивому положению кости.
Народные средства
Народная медицина тоже поможет вам. Применение различных примочек для снятия отека и боли уже давно практикуется множеством больных. Вот несколько полезных рецептов:
- Листья лопуха. Возьмите 5 листьев лопуха и подержите их над кипящей водой, чтобы они распарились. Больное колено смажьте растительным маслом и приложите распаренные листья. Замотайте ногу пищевой пленкой и теплым шарфом. Оставьте примочку на пару часов.
- Примочка из капустного листа. Она делается из свежих листьев капусты, смоченных майским мёдом, и прикладывается к ноге. Закрепляет лечебный эффект утепление из шерстяной ткани или полиэтиленовой плёнки. Такое средство подойдёт людям всех возрастных групп.
- Яичная скорлупа, кефир. Измельчите скорлупу 2 яиц и смешайте с 1 ложкой кефира. Нанесите состав на колено, укутайте тканью и пищевой пленкой, лягте под одеяло. Пролежите так пару часов, после — смойте состав водой. Такое лечение можно использовать ежедневно.
- Компресс из хрена. Согласно этому народному рецепту, для усиления лечебных свойств хрена, его рекомендуют предварительно измельчить и отварить. Затем его нужно прикладывать к поражённому участку.
- Скипидар – отличное прогревающее средство для больных суставов. Колено растирают скипидаром перед сном и завязывают шерстяным шарфом. Уже после первой процедуры больной испытывает значительное облегчение. Курс лечения для каждого подбирается индивидуально.
Диета
Что касается специальной диеты при артрозе, то она, как правило, часто направлена на снижение веса пациента, так как в подавляющем большинстве случаев именно большой вес способствует перегрузке суставов. Питание предусматривает приём пищи небольшими порциями, примерно раз в 3 часа. Для снижения веса в ежедневное питание следует добавить нежирное мясо (курицу, индейку, кролика) и исключить жирное (баранину, свинину). Растительные белки следует брать из бобовых культур. Для соблюдения диеты в питании должна произойти замена рафинированного на нерафинированное масло, а также уменьшиться употребление соли.
Лечебная диета предусматривает отказ или минимальное употребление консервации, копчёных и жареных продуктов (для подавления аппетита). Для того чтобы восстановить разрушенные хрящи, необходимо обеспечить организм сложными углеводами (кашами, изделиями из муки грубого помола). В питание также должны быть включены соки (морковный, свекольный, яблочный). Они выведут из организма токсины и снизят влияние воспалительных процессов.
В рационе питания должна присутствовать рыба и заливное, что выступает своеобразным хондропротектором и помогает создать новые хрящи. При этом стоит помнить, что диету нельзя назначать себе самостоятельно – наилучший вариант сможет подобрать лишь врач-диетолог (специалист по диетам).
Примерное меню:
- Завтрак: овсяная каша на воде без масла и сахара, фруктовый сок, вареное яйцо;
- Второй завтрак: стакан обезжиренного натурального йогурта;
- Обед: мясо или рыба, приготовленные на пару, тушеные овощи, чай без сахара;
- Полдник: творожная запеканка с орехами, стакан фруктового сока;
- Ужин: овощной салат, яблоко, чай без сахара;
- Второй ужин: стакан обезжиренного кефира.
Профилактика
Берегите суставы, пока такое неприятное заболевание, как гонартроз, не беспокоит вас. При выявлении симптомов патологии обращайтесь к доктору на ранней стадии, пока подвижность, эластичность суставной ткани полностью не утеряна. Несвоевременное лечение в запущенных случаях приводит к инвалидизации.
Предупреждайте болезни суставов:
- дозируйте нагрузки на ноги при активных занятиях спортом;
- составьте рацион с включением продуктов и блюд, содержащий кальций, магний, желатин;
- если работа связана с поднятием, перемещением тяжестей, соблюдайте правила техники безопасности, не носите грузы больше определённой нормы;
- регулярно делайте самомассаж для профилактики артроза, особенно, при постоянной нагрузке на ноги;
- правильно питайтесь, ограничивайте «вредные» продукты;
- контроль массы тела (лишний вес – дополнительная нагрузка на суставы);
- регулярно обследуйтесь, лечите острые и хронические болезни.
Внимание к здоровью костно-мышечной системы обеспечивает активность в любом возрасте. При выявлении гонартроза обратитесь к врачу. Лечение артроза в домашних условиях – обязательный элемент успешной терапии.
Прогноз
При условии диагностики артроза коленного сустава на ранних этапах, устранении причины патологического процесса и адекватном лечении прогноз благоприятный. Проводимая терапия дает возможность добиться длительной ремиссии, однако лечение, как правило, пожизненное.
При отсутствии необходимого лечения, а также при невыполнении больным предписаний врача артроз коленного сустава становится причиной инвалидности.